Existen diversas escalas pronósticas para hemorragia intracerebral (HIC) primaria. Entre ellas, la escala ReC-HPC ha sido recientemente validada para predecir la mortalidad. Sin embargo, ninguno de los scores disponibles discrimina pacientes anticoagulados con HIC (HIC-ACO).
ObjetivosAnalizar variables y comparar el rendimiento de la escala ReC-HPC para predecir letalidad al día 30 en HIC-ACO y sin anticoagulación (HIC-noACO).
Materiales y métodosSe analizaron, en forma retrospectiva, todos los pacientes con HIC incluidos consecutivamente en el Registro Cerebrovascular del Hospital Privado de Comunidad, entre diciembre de 2003 y mayo de 2009 inclusive. El desenlace analizado fue la letalidad a los 30 días del evento.
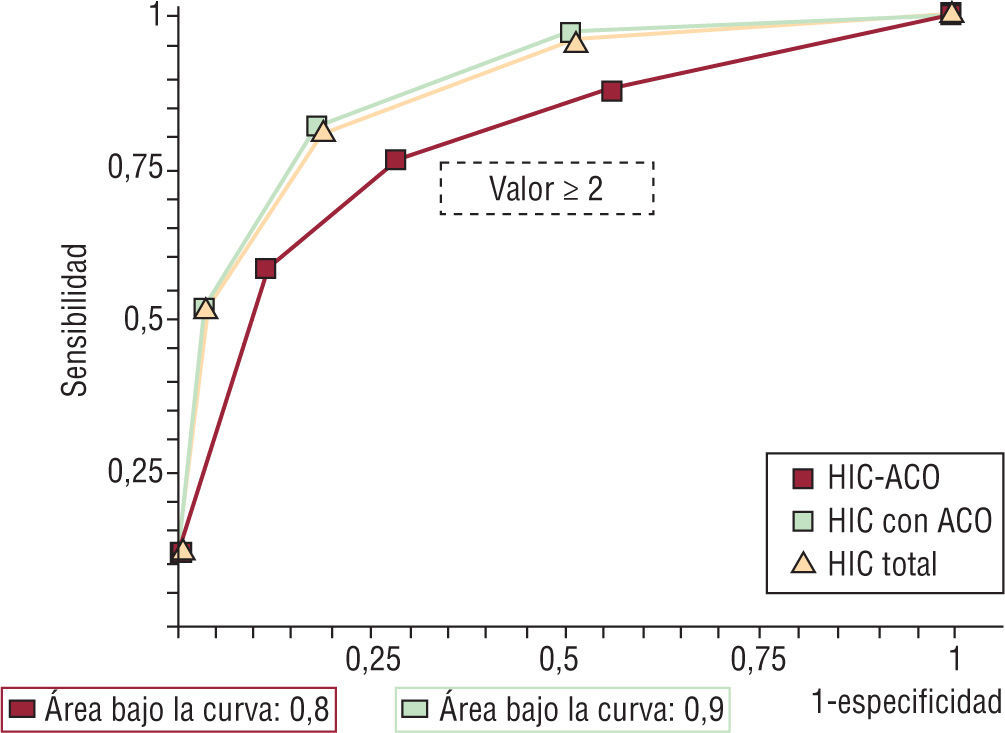
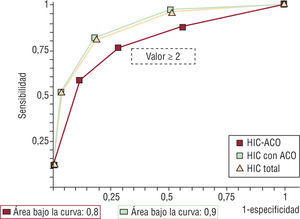
ResultadosSe registraron 292 pacientes con HIC-noACO y 35 HIC-ACO. Edad: mediana, 76 años (cuartiles: 71-83). Sexo: 49% masculino. Las características basales de ambos grupos fueron similares. Al examinar diferentes valores de corte de la escala ReC-HPC en el grupo HIC-ACO, con valores ≥2 se obtuvo un marcado descenso de la sensibilidad (76% vs 96%) y la especificidad (72% vs 88%) con respecto al grupo HIC-noACO. La certeza pronóstica y el área bajo la curva fueron del 74% y 0,8 vs 88% y 0,9 en pacientes anticoagulados y no anticoagulados. En el análisis univariado, el volcado intraventricular, el volumen de hematoma, la escala de Glasgow, la localización y el tabaquismo actual fueron estadísticamente significativos, pero no así en el análisis multivariado.
ConclusionesLa escala ReC-HPC tiene un menor rendimiento para predecir mortalidad en HIC-ACO que en HIC-noACO.
There are different prognostic scales for primary intracerebral hemorrhage (HIC). Between them, ReC-HPC score was recently validated to predict mortality. However, none of the available scores are applied in anticoagulated patients with HIC (HIC-ACO). The aim of this study is to compare the ReC-HPC efficiency to predict 30-day fatality because of HIC in HIC-ACO and without anticoagulation (HIC-noACO).
Materials and methodsCases were identified by retrospective review of the Registro Cerebrovascular of Hospital Privado de Comunidad, between December 2003 and May 2009 inclusive. The outcome considered was 30-day mortality.
Results292 patients with HIC-noACO and 35 HIC-ACO were included. Age: median 76 years (quartiles: 71-83). Sex: 49% male. Baseline characteristics were similar in both groups. Considering different cutoff of ReC-HPC scale in HIC-ACO group, ≥2 have a notorious decrease in sensitivity (76% vs. 96%) and specificity (72% vs. 88%) in compare with HIC-noACO group. The accuracy and area under the ROC were 74% and 0,8 (HIC-ACO) vs. 88% and 0, 9 (HIC-noACO). Subscores for GCS score, ICH volume and ICH location, smoke and intraventricular hemorrhage were also significant in univariable analyses, but not in multivariate analysis.
ConclusionsReC-HPC scale has lower efficiency to predict mortality between HIC-ACO, than in HIC-noACO.
El uso de acenocumarol previo a una hemorragia intracerebral (HIC) es un predictor independiente de mortalidad1,2. A su vez, la anticoagulación no sólo incrementa el riesgo de HIC primaria, sino que también aumenta la severidad de la misma cuando se produce, agravando la discapacidad2,3. A pesar de esto, en las últimas décadas se incrementó el número de HIC asociadas a anticoagulación (HIC-ACO), representando el 20% de todas las HIC1,4. Predecir el pronóstico luego de una HIC asociada a anticoagulación es fundamental para implementar medidas terapéuticas en forma precoz y eficaz. Existen diversas escalas pronósticas para HIC primaria5–16. Entre ellas, la escala ReC-HPC ha sido recientemente validada para predecir la mortalidad17. Sin embargo, ninguno de los scores disponibles discrimina pacientes anticoagulados con HIC (HIC-ACO).
El objetivo de este trabajo fue analizar variables predictivas de letalidad y comparar el rendimiento de la escala ReC-HPC en HIC-ACO y sin anticoagulación (HIC-noACO).
Materiales y métodosSe registraron todos los pacientes con diagnóstico de HIC incluidos consecutivamente en el Registro Cerebrovascular del Hospital Privado de Comunidad entre diciembre de 2003 y mayo de 2009 inclusive. Se excluyeron HIC secundarias a trauma, tumor, transformación hemorrágica de infarto, rotura de aneurisma o malformación vascular.
Se identificaron las siguientes variables; edad (≥80 años y <80 años), escala de coma de Glasgow (GCS de 3 a 4, de 5 a 12 y de 13 a 15), volcado intraventricular (VIV) y localización del hematoma. La GCS fue registrada al momento del examen neurológico inicial. Se utilizó la tomografía de cráneo inicial para detectar la presencia o ausencia de VIV y para el cálculo del volumen de la HIC (método ABC/2)18. Historia clínica completa, examen neurológico completo, rutina de laboratorio y otras variables como hipertensión arterial (HTA), diabetes (DBT), anticoagulación oral (ACO), valor de rango normatizado internacional (RIN) al ingreso a emergencias, tabaquismo actual (Tq-act) o pasado (Tq-pas) fueron variables registradas en todos los pacientes, de acuerdo al manual de definiciones del Registro Cerebrovascular del Hospital Privado de Comunidad (www.hpc.org.ar).
El desenlace analizado fue la letalidad al día 30 posterior a la HIC en pacientes con y sin anticoagulación.
En los pacientes sin información del desenlace por el registro, la misma se obtuvo de consultas posteriores, del registro interno hospitalario de mortalidad, o por contacto directo con el paciente o sus familiares.
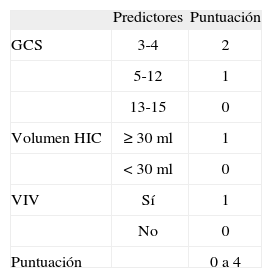
Análisis estadísticoSe realizó estadística descriptiva de la población para variables interválicas sin distribución normal y variables ordinales; frecuencias para variables categoriales, y se estimaron intervalos de confianza del 95% (IC95%); chi cuadrado con y sin tendencia para comparar frecuencias de variables categoriales. Se aplicó la escala predictiva de mortalidad en la HIC primaria (ReC-HPC), según dichas variables y con la siguiente puntuación (tabla 1): GCS (2 puntos: 3–4; 1 punto: 5–12, y 0 puntos: 13–15), volumen (1 punto ≥30ml; 0 puntos <30ml), y presencia de VIV (1 punto) en ambos grupos. Se consideró como variable dependiente la mortalidad y se efectuó un análisis de chi cuadrado para cada una de las variables independientes registradas. Se calculó la sensibilidad (S), la especificidad (E), el valor predictivo positivo (VPP), el valor predictivo negativo (VPN), la certeza predictiva (accuracy), los índices de eficiencia pronóstica (likelihood ratio: LR) para diferentes valores de cortes de escala ReC-HPC, y luego se graficó la curva característica operador receptor (ROC). Se utilizó para el análisis el programa estadístico Statsdirect (versión 2.7.2).
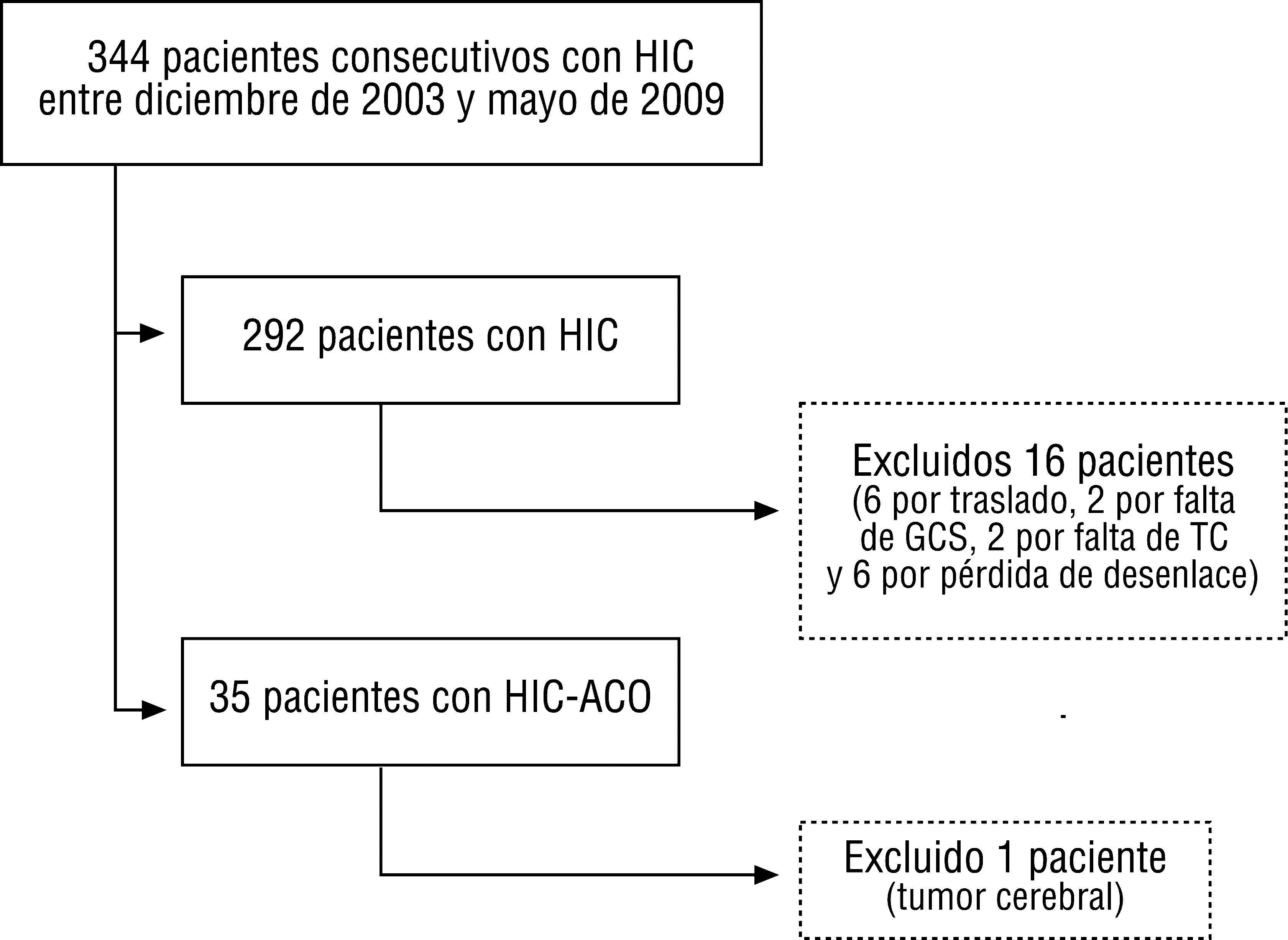
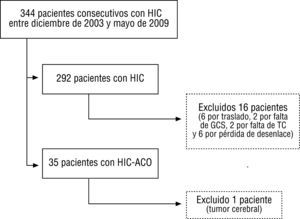
ResultadosSe identificaron 344 pacientes con diagnóstico de HIC, excluyéndose en el grupo HIC-noACO 16 pacientes (6 por traslado, 2 por falta de GCS, 2 por falta de TC y 6 por pérdida de desenlace), y en el grupo HIC-ACO, uno por sospecha de hemorragia secundaria a proceso tumoral. Se incluyeron para el análisis 292 pacientes con HIC y 35 HIC-ACO (fig. 1, tabla 2).
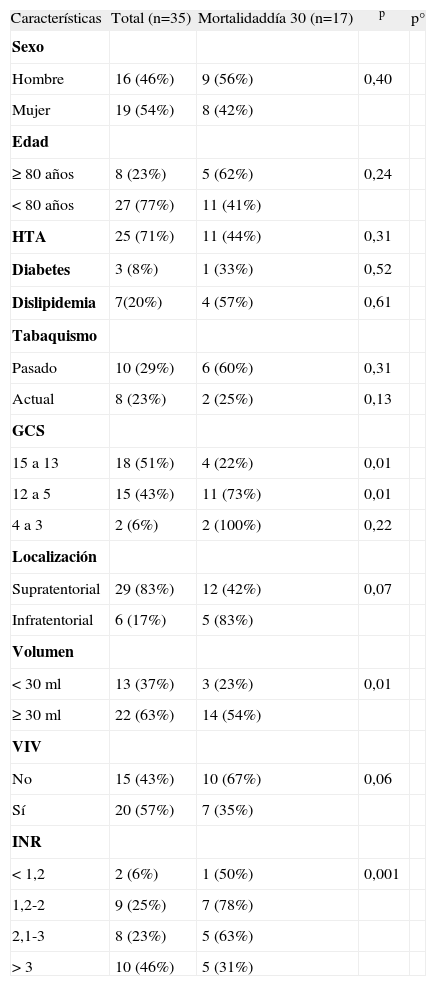
Variables demográficas y clínicas de pacientes con hemorragia intracerebral (HIC) con anticoagulación (ACO)
| Características | Total (n=35) | Mortalidaddía 30 (n=17) | p | p° |
| Sexo | ||||
| Hombre | 16 (46%) | 9 (56%) | 0,40 | |
| Mujer | 19 (54%) | 8 (42%) | ||
| Edad | ||||
| ≥80 años | 8 (23%) | 5 (62%) | 0,24 | |
| <80 años | 27 (77%) | 11 (41%) | ||
| HTA | 25 (71%) | 11 (44%) | 0,31 | |
| Diabetes | 3 (8%) | 1 (33%) | 0,52 | |
| Dislipidemia | 7(20%) | 4 (57%) | 0,61 | |
| Tabaquismo | ||||
| Pasado | 10 (29%) | 6 (60%) | 0,31 | |
| Actual | 8 (23%) | 2 (25%) | 0,13 | |
| GCS | ||||
| 15 a 13 | 18 (51%) | 4 (22%) | 0,01 | |
| 12 a 5 | 15 (43%) | 11 (73%) | 0,01 | |
| 4 a 3 | 2 (6%) | 2 (100%) | 0,22 | |
| Localización | ||||
| Supratentorial | 29 (83%) | 12 (42%) | 0,07 | |
| Infratentorial | 6 (17%) | 5 (83%) | ||
| Volumen | ||||
| <30ml | 13 (37%) | 3 (23%) | 0,01 | |
| ≥30ml | 22 (63%) | 14 (54%) | ||
| VIV | ||||
| No | 15 (43%) | 10 (67%) | 0,06 | |
| Sí | 20 (57%) | 7 (35%) | ||
| INR | ||||
| <1,2 | 2 (6%) | 1 (50%) | 0,001 | |
| 1,2-2 | 9 (25%) | 7 (78%) | ||
| 2,1-3 | 8 (23%) | 5 (63%) | ||
| >3 | 10 (46%) | 5 (31%) |
GCS: escala de coma de Glasgow; HTA: hipertensión arterial; INR: international normalised ratio; p: análisis Chi cuadrado; p°: Chi cuadrado con tendencia; VIV: volcado intraventricular.
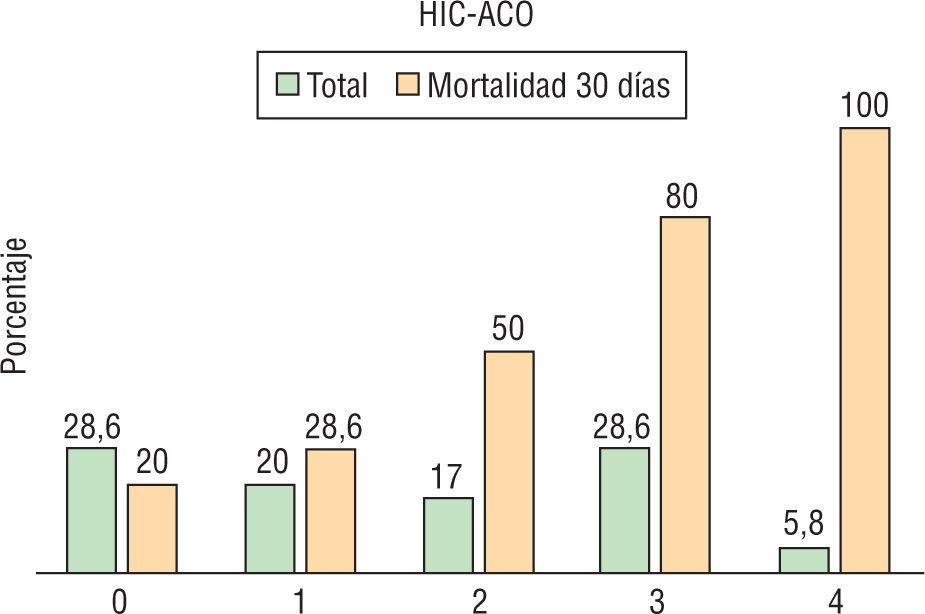
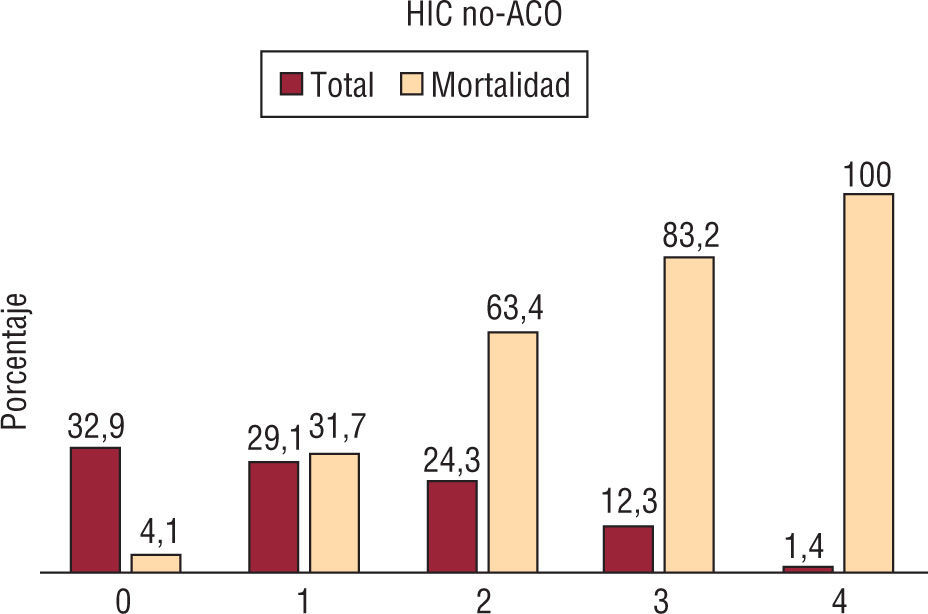
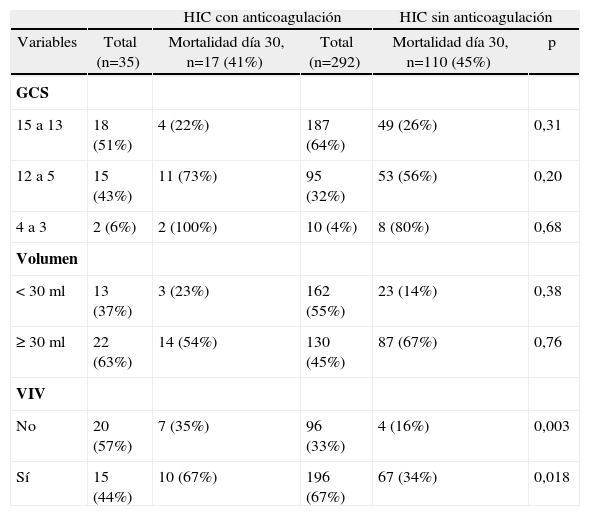
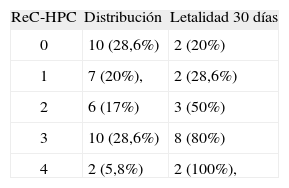
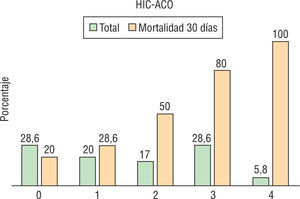
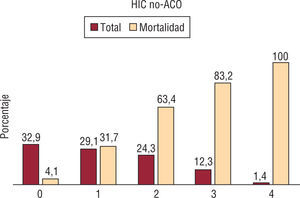
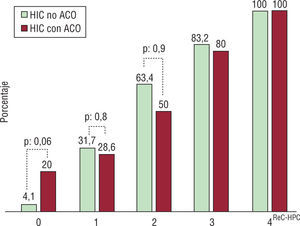
Las características basales en ambos grupos fueron similares. La tasa global de mortalidad al día 30 fue del 48% (17/35) y del 37% (110/292) en HIC-ACO y HIC-noACO, respectivamente (tabla 3). Teniendo en cuenta la puntuación ReC-HPC, el 28,6% (10/35) de los pacientes bajo anticoagulación presentaban valores de 3, comparado con 12,3% (36/292) en el grupo HIC-noACO (figs. 2–4).
Comparación de las variables predictivas de hemorragia intracerebral (HIC) entre ambas cohortes
| HIC con anticoagulación | HIC sin anticoagulación | ||||
| Variables | Total (n=35) | Mortalidad día 30, n=17 (41%) | Total (n=292) | Mortalidad día 30, n=110 (45%) | p |
| GCS | |||||
| 15 a 13 | 18 (51%) | 4 (22%) | 187 (64%) | 49 (26%) | 0,31 |
| 12 a 5 | 15 (43%) | 11 (73%) | 95 (32%) | 53 (56%) | 0,20 |
| 4 a 3 | 2 (6%) | 2 (100%) | 10 (4%) | 8 (80%) | 0,68 |
| Volumen | |||||
| <30ml | 13 (37%) | 3 (23%) | 162 (55%) | 23 (14%) | 0,38 |
| ≥30ml | 22 (63%) | 14 (54%) | 130 (45%) | 87 (67%) | 0,76 |
| VIV | |||||
| No | 20 (57%) | 7 (35%) | 96 (33%) | 4 (16%) | 0,003 |
| Sí | 15 (44%) | 10 (67%) | 196 (67%) | 67 (34%) | 0,018 |
GCS: escala de coma de Glasgow; p: análisis estadístico, chi cuadrado; VIV: volcado intraventricular.
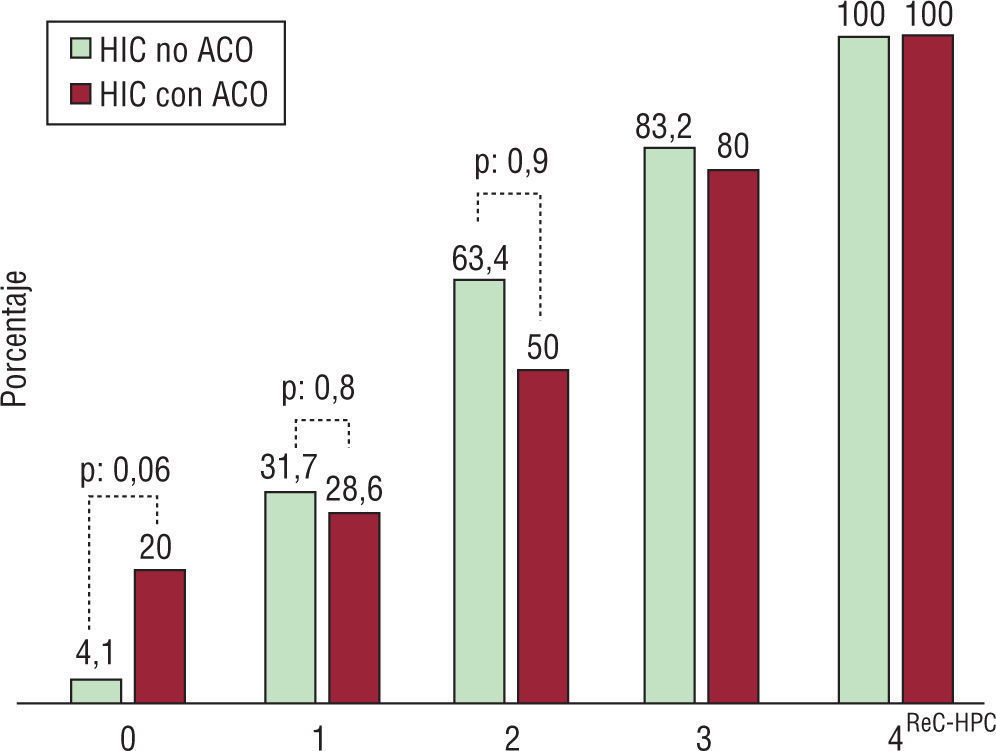
Con puntuación de 0 murió el 4,1% (4/96) de los pacientes HIC-noACO, mientras que el porcentaje fue del 20% (2/10) entre los pacientes anticoagulados. Con valores de 4 murieron todos (tabla 4).
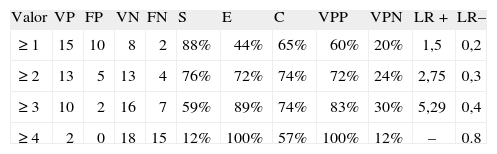
Al examinar diferentes valores de corte de la escala ReC-HPC en el grupo HIC-ACO, con valores ≥2 se obtuvo un marcado descenso de la sensibilidad (76% vs 96%) y de la especificidad (72% vs 88%) con respecto al grupo HIC-noACO (tabla 5). La certeza pronóstica y el área bajo la curva fueron del 74% y 0,8 vs 88% y 0,9 en pacientes anticoagulados y no anticoagulados, respectivamente (fig. 5).
Rendimiento de la escala ReC-HPC en hemorragia intracerebral con anticoagulación (HIC-ACO) para mortalidadal día 30
| Valor | VP | FP | VN | FN | S | E | C | VPP | VPN | LR+ | LR– |
| ≥1 | 15 | 10 | 8 | 2 | 88% | 44% | 65% | 60% | 20% | 1,5 | 0,2 |
| ≥2 | 13 | 5 | 13 | 4 | 76% | 72% | 74% | 72% | 24% | 2,75 | 0,3 |
| ≥3 | 10 | 2 | 16 | 7 | 59% | 89% | 74% | 83% | 30% | 5,29 | 0,4 |
| ≥4 | 2 | 0 | 18 | 15 | 12% | 100% | 57% | 100% | 12% | – | 0.8 |
VP: verdadero positivo, escala presente y muerte en 30 días; FP, falso positivo, escala presente y no muerte. VN: verdaderos negativos, escala ausente y no muerte; FN: falso negativo, escala ausente y muerte en 30 días; S: sensibilidad, VP/(VP+FN); E: especificidad, VN/(VN+FP); C: certeza predictiva (accuracy), (VP+VN)/(VP+FP+VN+FN); VPP: valor predictivo positivo; VPN: valor predictivo negativo; LR: índice de eficiencia pronóstica (likelihood ratio).
En la actualidad existen diversas escalas pronósticas para la HIC, incluida la escala ReC-HPC, recientemente validada en nuestra población. Si bien éstas fueron validadas en su conjunto en diferentes cohortes independientes12–19, inclusive en Argentina14,19, ninguna ha sido evaluada exclusivamente en pacientes con HIC bajo tratamiento de anticoagulación. El presente estudio confirma una disminución del rendimiento de la escala ReC-HPC para predecir mortalidad a los 30 días en pacientes anticoagulados.
El porcentaje de HIC-ACO (11%) y el de mortalidad (48%) de nuestro estudio fue similar a los observados en otras series18,19.
Las variables HTA, localización, VIV, INR (international normalised ratio), tabaquismo actual, GCS y volumen fueron estadísticamente significativas, igual a lo encontrado en estudios previos4,18,20,21. A pesar de esto, creemos que debería realizarse un análisis multivariado, para en un futuro poder rediseñar una escala pronóstica teniendo en cuenta estas características, o quizá subdividir algunas de las variables ya establecidas.
El pequeño tamaño de la muestra estudiada podría ser causa de un falso negativo en el análisis multivariado.
ConclusiónLa escala ReC-HPC posee un menor rendimiento para predecir letalidad a los 30 días en pacientes HIC-ACO comparado con los pacientes no anticoagulados. En contrapartida, posee una mejor discriminación en no anticoagulados respecto de la escala original.
AgradecimientosA mi esposa, Paula, y mi hijo, Baltazar, por todo el apoyo.
FinanciaciónNo se recibió apoyo financiero para la realización del trabajo.
El envío a publicación de este trabajo ha sido aprobado por sus autores, por el Departamento de Docencia e Investigación y por el Servicio de Neurología del Hospital Privado de Comunidad. Este trabajo fue presentado en el XLVI Congreso Argentino de Neurología celebrado en Mar del Plata en octubre de 2009. Trabajo galardonado con el premio Vocación.