Con el término de fenómeno del vacío se entiende el acúmulo de gas en el interior de un espacio articular, un disco intervertebral o un hueso. La imagen radiolucente en el interior de un disco es un hallazgo frecuente que puede observarse entre un 1% a un 20% de las radiografías de columna33 y en casi el 50% de las tomografías computerizadas, en pacientes por encima de los 40 años de edad.22 El fenómeno del vacío intravertebral (FVI), caracterizado por una imagen radiolucente en el interior del cuerpo vertebral es poco frecuente. Se ha atribuido a un proceso de osteonecrosis isquémica primaria y recientemente, se relaciona con una fractura por compresión progresiva en una vértebra gravemente osteoporótica, lo que daría lugar a un proceso isquémico local seguido de osteonecrosis.6 La compresión medular es excepcional y se ha descrito en contadas ocasiones. El fenómeno del vacío intravertebral no ha sido descrito en las neoplasias. El mecanismo patogénico responsable para la formación del vacío dentro de la vértebra, hace que sea improbable hallar este signo en las neoplasias de la columna.
Sin embargo, la poca frecuencia de aparición de estas imágenes, justifica estudiar su relación con el diagnóstico. Es preferible, si existe una duda sobre el origen maligno, realizar una biopsia vertebral con trocar. En el presente trabajo se muestra la experiencia obtenida en 22 casos de FVI (18 pacientes). Se valora la frecuencia de presentación, el contexto clínico, la evolución clínico-radiológica y el tratamiento. En dos casos existió compromiso neurológico.
Material y método
Se han revisado retrospectivamente las historias clínicas de 18 pacientes en los que se detectó el fenómeno del vacío intravertebral, durante los años 1993-1998. En dicho periodo se realizaron 22.500 radiografías de columna vertebral en el Servicio de Radiología del Hospital, centro de referencia de un área cuya población alcanza los 800.000 habitantes. El FVI fue observado en 22 casos (18 pacientes: 12 mujeres y 6 hombres), lo que supone una incidencia aproximada del 0,1%.
La edad media de los pacientes fue de 67 años (mínimo: 54 y máximo: 77). Además de las radiografías ántero-posteriores y laterales, se efectuó una tomografía computerizada en 9 pacientes, en seis se realizó una gammagrafía ósea y Resonancia Magnética en cinco. En dos casos se estableció el diagnóstico mediante biopsia por trocar. En el resto de los pacientes, el diagnóstico final se basó en los datos clínicos de entrada y en la evolución clínico-radiológica con un seguimiento mínimo de dos años (hasta 8 en algunos pacientes).
Todos los pacientes se presentaron con dolor de espalda. En dos de ellos apareció un déficit neurológico progresivo. En todos los casos habían imágenes radiológicas de osteoporosis grave y signos de degeneración discal. De los 18 pacientes, 14 mostraban un FVI en una vértebra y cuatro presentaban la radiolucencia gaseosa en dos vértebras, resultando un total de 22 vértebras que exhibían un FVI. Por lo general la lesión se situaba en la charnela tóracolumbar.: 12 casos en los niveles T12 y L1 (tabla 1), lo que representa una especial predilección para esta topografía (54,6% de los casos). El FVI se encontró siempre localizado en una vértebra fracturada y colapsada, en un contexto de osteoporosis grave. En 9 casos la osteoporosis era senil/postmenopáusica, en seis era atribuíble a corticoterapia y tres pacientes habían sido irradiados por patología neoplásica (páncreas, ovario), sin afectación metastásica en la columna.
Resultados
La vértebra colapsada estaba reducida en su altura entre un 25 a un 75% con respecto a las vértebras contiguas. La imagen de claridad gaseosa ocupaba todo el ancho del cuerpo en la proyección anteroposterior, en tanto que en la lateral se limitaba a la parte anterior.
La tomografía axial computerizada efectuada en nueve ocasiones, confirmó la presencia de FVI en todos los casos. La resonancia magnética, practicada en cinco pacientes, mostraba una imagen hipointensa en T1 en una ocasión y marcadamente hiperintensa en T2 en todos los casos. En los dos pacientes con déficit neurológico, la resonancia evidenció la localización y el grado de compresión medular. La gammagrafía ósea mostró una captación inespecífica en los seis pacientes en que se realizó. En dos ocasiones en que se realizó examen anatomo-patológico mediante biopsia por trocar, constatándose importantes alteraciones distróficas en la vértebra sin infiltración tumoral.
El tratamiento fue conservador, excepto en los dos casos con compresión neurológica, siendo la evolución favorable con respecto a la vértebra colapsada, aunque persistieron algias difusas vertebrales atribuibles a la osteoporosis. En los dos pacientes con déficit neurológico (Figs. 1 y 2) se efectuó una laminectomía descompresiva con instrumentación posterior.
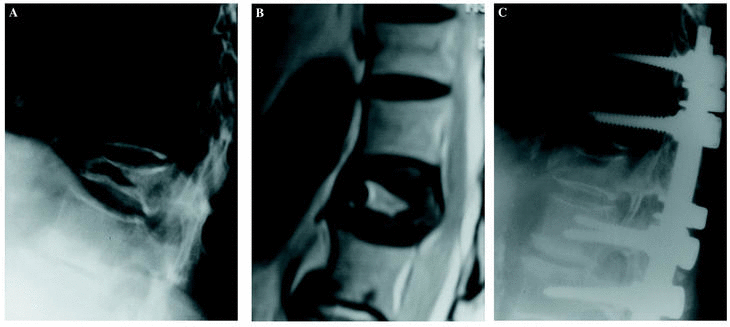
Figura 1. Vacío intravertebral. A: Radiografía lateral que muestra la imagen radiolúcida en el interior de un colapso vertebral de T12. B: Resonancia Magnética con imagen de alta señal en T2 que revela la localización de la hendidura asociada a compresión del saco tecal. C: Radiografía de control postoperatorio, obtenida a la semana de haber realizado una descompresión y osteosíntesis vertebral.
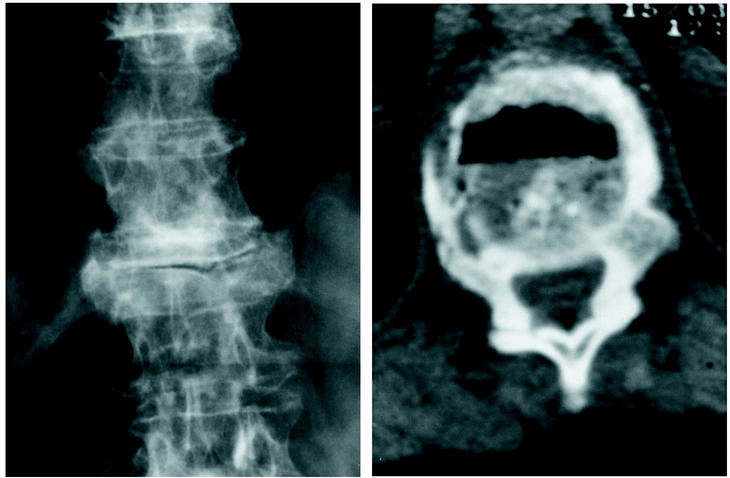
Figura 2. Vacío intravertebral. A: Radiografía antero-posterior que visualiza la línea de claridad gaseosa situada por debajo del platillo vertebral superior de T12. B: Tomografía axial con gas limitado a la parte anterior del cuerpo vertebral.
Discusión
La imagen radiológica de claridad gaseosa intravertebral se considera clásicamente vinculada a una osteonecrosis vertebral después de la descripción de Maldague25 en 1978. Desde entonces, se han publicado unos sesenta casos en los que se ha constatado una predominancia femenina (64%), una edad media de 69 años (mínimo: 55 y máximo 88) y una situación preferentemente en la charnela dorsolumbar, aunque se han descrito casos en la columna cervical34 y en la columna lumbar baja.7,15
El aspecto radiológico del FVI se caracteriza por una imagen de claridad gaseosa que se sitúa inmediatamente adyacente a un platillo vertebral, generalmente el superior y que se acompaña siempre de un hundimiento del cuerpo vertebral. Habitualmente ocupa todo el ancho del cuerpo en la proyección anteroposterior, en tanto que en la lateral suele limitarse a la parte anterior. Los contornos generalmente son festoneados. Al igual que el vacío discal, la imagen intravertebral puede aparecer sólo en hiperextensión, en tanto que en hiperflexión disminuye o puede desaparecer.23,25,26 En el 80% de los casos se encuentra un fenómeno del vacío en un disco adyacente a la vértebra colapsada, por lo que se ha sugerido que existiría una migración del gas intradiscal a la vértebra fracturada.19,20 La imagen de FVI es por lo general única, aunque se han descrito casos a dos1,9,10 y tres niveles.4
La tomografía axial computerizada muestra una claridad gaseosa en forma de «croissant» situada inmediatamente detrás de la cortical anterior.22 La imagen de vacío puede persistir largo tiempo27 o desaparecer en un mes.12 La resonancia magnética nuclear confirma la localización del vacío con una señal extremadamente hipointensa en T1 y marcadamente hiperintensa en T2.28
El mecanismo de formación de la colección de gas en el cuerpo vertebral fue sugerido por Maldague25 y requiere que el espacio de la hendidura intrasomática no esté ocupada ni por líquido ni por tumor. Si el colapso es secundario a metástasis, el hueso está destruido y reemplazado por tumor, no existiendo hendiduras vacías. Es por ello que el signo del vacío intrasomático se ha observado en pacientes con colapso vertebral por necrosis aséptica, pero no en infecciones o neoplasias.13 La ausencia de alteraciones del hueso esponjoso y de los márgenes de las corticales adyacentes al FVI va en contra del origen metastásico o séptico de la lesión. La existencia del FVI se ha descrito en el curso de un mieloma18,31,38 y dentro de un contexto neoplásico. Sin embargo, en los casos en los que se ha practicado una biopsia con trocar, la anatomía patológica jamás ha evidenciado células malignas,4,10,22,23,38 si no signos de necrosis atribuibles a la radioterapia.9,18,22,38 En los casos descritos en espondilitis, la lesión infecciosa estaba curada y la imagen radiológica vertebral era de necrosis ósea.3,10
En las fracturas agudas vertebrales no existe el signo del vacío porque el espacio entre los fragmentos óseos está ocupado inicialmente por hematoma y, posteriormente, por callo. En los raros casos de traumatismo que acaban en un colapso vertebral tardío (enfer-medad de Kümmell), el mayor factor patogénico que se ha incriminado es la necrosis isquémica.37 En tales casos, también se ha observado el signo del vacío.5
En los pocos casos en que se ha practicado una angiografía se ha evidenciado la disminución de vasos nutricios en la vértebra afecta,15,30 por lo que no hay duda que el FVI se produce en un contexto de isquemia ósea. Sin embargo, en la actualidad siguen existiendo discrepancias en cuanto si se trata de una osteonecrosis vertebral que subsecuentemente se colapsaría, o una fractura vertebral por osteoporosis que provocaría cierto grado de isquemia ósea. La mayoría de los autores resaltan la existencia de una marcada osteoporosis a la que se añadirían factores etiológicos entre los que se citan la hipertrigliceridemia,9 la radioterapia,9,25 la diabetes mellitus9,25 y la corticoterapia.8,25,29,38
Malghem26 mostró la desaparición progresiva del área de radiolucencia gaseosa en las radiografías dinámicas en flexo-extensión y la aparición concurrente en la resonancia de un área de intensidad-líquida. La composición del líquido aspirado de la hendidura era similar a la del plasma, pero con un nivel bajo de proteínas y albúminas. A tenor de estos hallazgos, se considera que la hendidura intravertebral aumenta su contenido en extensión cuando el individuo está en decúbito y que el gas de la hendidura es reemplazado gradualmente por exhudado inducido por la presión negativa. La presencia de este líquido detectable en la resonancia con una señal hipointensa en T1 e hiperintensa en T2 es muy sugestiva de que la hendidura sea una variante «sinovial» de pseudo-artrosis.14 Así pues, actualmente se interpreta el FVI como el resultado final de una fractura vertebral por osteoporosis grave, que daría lugar a un proceso isquémico y que abocaría a una pseudoartrosis en el interior de un colapso vertebral osteonecrótico.7,14,18
Los signos neurológicos deficitarios son raros, aunque hay mayor frecuencia de clínica neurológica que en las fracturas vertebrales por osteoporosis senil sin osteonecrosis.16,17 Se han descrito radiculopatías en el 18% de los casos21,29 y compresión medular en sólo ocho ocasiones.2,6,7,9,11,21,24,29 Todos fueron tratados mediante laminectomía con o sin instrumenta-ción, presentando un curso favorable. Por otra parte, el único paciente que no fue tratado con cirugía abocó a la paraplejia. En la actualidad el tratamiento quirúrgico consiste en la descompresión anterior11,14,32,35 y/o posterior16 con instrumentación,32 tal como se aconseja en las cifosis por colapso osteoporótico con compresión neurológica.36
En definitiva, la compresión medular debido al colapso vertebral asociado a un FVI, es debida a una osteonecrosis aséptica vertebral y no a un trauma, neoplasia u osteomielitis. Los especialistas deben descartar esta rara entidad, de la que cabe esperar un buen pronóstico después de la cirugía.
Conclusiones
El FVI es infrecuente, pero no excepcional.
Aparece en la región toracolumbar en una mujer de edad avanzada afecta de osteoporosis grave.
La presencia de FVI, junto a un contexto clínico adecuado, permite hacer el diagnóstico de osteonecrosis vertebral. Puede descartarse la infiltración tumoral, incluso con antecedentes neoplásicos, evitando procedimientos diagnósticos y terapéuticos más agresivos.
La evolución es favorable con tratamiento conservador.
Hay mayor frecuencia de clínica neurológica (10%) que en las fracturas vertebrales por osteoporosis senil sin osteonecrosis. Si hay signos neurológicos deficitarios, se impone la descompresión quirúrgica.