En la población geriátrica algunos fármacos son clasificados como potencialmente inapropiados y distintas herramientas existen para ayudar a una correcta prescripción, como los criterios STOPP & START. El objetivo de este trabajo es determinar la prevalencia y valorar la utilidad de estos criterios en una unidad de media estancia de un hospital de geriatría.
Material y métodosSe diseñó un estudio transversal y prospectivo de 6 meses. Un farmacéutico clínico verificó la idoneidad de la medicación según los criterios STOPP & START al ingreso de los pacientes. En los últimos 3 meses se validaron las discrepancias surgidas en el tratamiento con 2 médicos geriatras.
ResultadosSe incluyeron 134 pacientes, edad media de 82,02 años, 70% mujeres y una media 11,38 medicamentos/pacientes. Se registraron un total de 260 posibles problemas relacionados con los medicamentos detectados por los criterios STOPP & START, afectando a un 76% de los pacientes. Los grupos de fármacos contraindicados en pacientes con riesgo de caídas y los del grupo cardiovascular fueron los más frecuentes. Se dieron como válidos un 24,36% de los criterios STOPP y un 54,41% de los criterios START.
ConclusiónLos criterios STOPP & START suponen una herramienta de utilidad en la detección de los posibles problemas relacionados con los medicamentos en una unidad de media estancia en un hospital geriátrico. No obstante, su validez en las condiciones de la práctica clínica habitual puede variar en función de las características específicas de la población atendida así como del momento de aplicación.
In older people some drugs are classified as potentially inappropriate and some tools have been developed to help to prescribe correctly, such as the “Screening Tool of Older Persons’ potentially inappropriate Prescriptions” (STOPP) and the “Screening Tool to Alert doctors to the Right Treatment” (START) criteria. The aim of this study is to determine the prevalence and advice on the usefulness of these criteria in a medium-stay unit of a geriatric hospital.
Material and methodsA 6 month prospective cross-sectional study was designed. A clinical pharmacist verified the accuracy of the medication according to STOPP & START criteria on admission. Treatment discrepancies in the previous 3 months were validated with two geriatricians.
ResultsA total of 134 patients were included over the 6 months, with a mean age 82.02 years, 70% female and an average of 11.38 drugs/patient. We recorded 260 possible drug-related problems detected by STOPP & START criteria, and those affected 76% of the patients. The most frequent were the group of drugs contraindicated in risk of falling patients and the cardiovascular group. We considered 24.36% STOPP criteria and 54.41% of START criteria as valid.
ConclusionSTOPP & START criteria are useful tool to detect possible drug-related problems in a medium-stay unit in a geriatric hospital. However, under common clinical practice conditions, its validity may vary depending on the specific features of people attended, as well as the time of application.
La población geriátrica se asocia frecuentemente con la pluripatología y en especial con los síndromes geriátricos los cuales pueden condicionar el uso excesivo de fármacos o polifarmacia. No existe una definición específica para definir esta polifarmacia, ya que esta dependerá de la población de estudio y de sus características, aunque se suele aceptar como tal el uso de 9 o más medicamentos1. El exceso de medicación puede condicionar un incremento en el riesgo de los efectos adversos y con ello de los resultados negativos de salud2.
La medicación potencialmente inapropiada (MPI) se define como aquella prescripción farmacológica en la que: i) el riesgo de eventos adversos atribuidos a la misma es superior a los beneficios clínicos; ii) la que no posee una clara evidencia científica para una cierta indicación o iii) la que no es coste-efectiva3. De hecho, los problemas relacionados con los medicamentos (PRM) suponen una de las principales causas de morbilidad en la población anciana, lo que condiciona un elevado coste sanitario y de utilización de recursos4.
Diversas medidas han sido desarrolladas con el objetivo de mejorar la calidad de la prescripción farmacológica en los pacientes geriátricos, como son el índice Medication Appropriateness Index (MAI), el proyecto Assessing Care of Vulnerable Elders (ACOVE), los criterios Improved Prescribing in the Elderly Tool (IPET), o los más conocidos, los americanos criterios de Beers5–8. Más recientemente se han publicado en Europa los criterios STOPP & START Screening Tool of Older Person's potentially inappropriate Prescriptions & Screening Tool to Alert doctors to the Right Treatment9,10. Estos criterios han sido aplicados y validados en pacientes hospitalizados, en residencias geriátricas, consultas externas y atención primaria11–13.
El objetivo de este trabajo es determinar la prevalencia y valorar la utilidad de los criterios STOPP & START en la detección de la MPI en los pacientes de una unidad de media estancia de un hospital de geriatría.
Material y métodosSe diseñó un estudio transversal y prospectivo de 6 meses de duración en un hospital especializado en la atención sociosanitaria en un área con 153.000 habitantes. Se incluyeron todos los pacientes ingresados en la unidad de estudio con una edad>65 años, derivados de unidades de atención aguda de un hospital general o de referencia, y con situación de dependencia funcional. Se excluyeron aquellos pacientes con un pronóstico de final de vida y/o limitación del esfuerzo terapéutico. Un farmacéutico clínico verificó la idoneidad de la medicación de cada paciente en el momento del ingreso hospitalario según los criterios STOPP & START en todos los pacientes durante los 6 meses del estudio. De forma añadida, solo en los 3 últimos meses, todas las posibles discrepancias detectadas entre la medicación y los criterios STOPP & START fueron discutidas con 2 médicos geriatras responsables del seguimiento clínico diario de los pacientes para decidir la conveniencia de la modificación del tratamiento («Fase de Validación»). Solo cuando hubo acuerdo con los clínicos dichas modificaciones fueron realizadas.
Las variables registradas fueron: i) datos demográficos: edad y sexo; ii) datos clínicos: motivo de ingreso, diagnósticos y problemas médicos relevantes activos y, síndromes geriátricos; iii) datos del tratamiento farmacológico: número de medicamentos y PRM según criterios STOPP & START.
ResultadosDurante los 6 meses del estudio se incluyeron un total de 134 pacientes (se excluyeron 9 por edad inferior a los 65 años). La edad media de la población de estudio incluida fue de 82,02 años (un 46,4% octogenarios y un 16% nonagenarios). La población femenina fue mayoritaria, con cerca del 70% de los pacientes.
Los pacientes presentaron una media de 8,70 diagnósticos y/o problemas médicos relevantes activos, de los cuales el principal motivo de ingreso fueron las fracturas óseas (32%). El resto de procesos que originaron un frecuente número de ingresos fueron: i) procesos infecciosos de origen respiratorio y del tracto urinario (16%); ii) procesos cardiovasculares como descompensación de la insuficiencia cardiaca o patología coronaria isquémica (15,2%) y iii) procesos de origen neurológico como ictus (12,8%). Por otra parte, la presencia de síndromes geriátricos fue elevada, principalmente para el insomnio (un 60%) pero también para otros procesos como el estreñimiento, la depresión, el síndrome confusional agudo, con una prevalencia cercana al 40%. Los procesos de marcha inestable, riesgo de caídas y desnutrición afectaron prácticamente a un tercio de los pacientes.
El número total de medicamentos prescritos fue de 1.423 con una media de 11,38 por paciente, de los cuales alrededor del 70% fueron polimedicados (> 9 medicamentos) y aproximadamente un 50% presentaban un consumo superior a los 12 medicamentos.
Durante el período de estudio se registraron un total de 260 PRM potenciales en un total de 95 pacientes diferentes (76% de la muestra). Esto representó un total de 2,08 PRM por paciente, y que aproximadamente por cada 5,5 medicamentos prescritos, aproximadamente uno de ellos cumplía algún criterio STOPP & START.
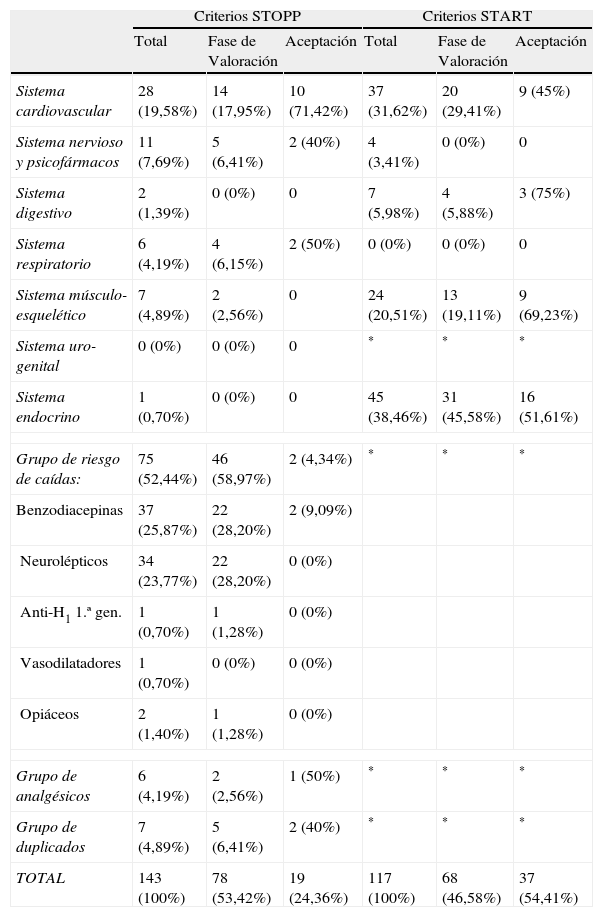
Dentro de los criterios STOPP, los fármacos no recomendados en los pacientes con riesgo de caídas supusieron el principal motivo de intervención, seguido de aquellos implicados en el sistema cardiovascular. Alguno de ellos como el sistema urogenital, el sistema digestivo y el sistema endocrino tuvieron poca incidencia. En cuanto a los criterios START, los sistemas cardiovasculares, músculo-esquelético y endocrinos representaron aproximadamente el 90% de las intervenciones (tabla 1).
Prevalencia de criterios STOPP-START y porcentajes de modificaciones aceptadas clínicamente
| Criterios STOPP | Criterios START | |||||
| Total | Fase de Valoración | Aceptación | Total | Fase de Valoración | Aceptación | |
| Sistema cardiovascular | 28 (19,58%) | 14 (17,95%) | 10 (71,42%) | 37 (31,62%) | 20 (29,41%) | 9 (45%) |
| Sistema nervioso y psicofármacos | 11 (7,69%) | 5 (6,41%) | 2 (40%) | 4 (3,41%) | 0 (0%) | 0 |
| Sistema digestivo | 2 (1,39%) | 0 (0%) | 0 | 7 (5,98%) | 4 (5,88%) | 3 (75%) |
| Sistema respiratorio | 6 (4,19%) | 4 (6,15%) | 2 (50%) | 0 (0%) | 0 (0%) | 0 |
| Sistema músculo-esquelético | 7 (4,89%) | 2 (2,56%) | 0 | 24 (20,51%) | 13 (19,11%) | 9 (69,23%) |
| Sistema uro-genital | 0 (0%) | 0 (0%) | 0 | * | * | * |
| Sistema endocrino | 1 (0,70%) | 0 (0%) | 0 | 45 (38,46%) | 31 (45,58%) | 16 (51,61%) |
| Grupo de riesgo de caídas: | 75 (52,44%) | 46 (58,97%) | 2 (4,34%) | * | * | * |
| Benzodiacepinas | 37 (25,87%) | 22 (28,20%) | 2 (9,09%) | |||
| Neurolépticos | 34 (23,77%) | 22 (28,20%) | 0 (0%) | |||
| Anti-H1 1.ª gen. | 1 (0,70%) | 1 (1,28%) | 0 (0%) | |||
| Vasodilatadores | 1 (0,70%) | 0 (0%) | 0 (0%) | |||
| Opiáceos | 2 (1,40%) | 1 (1,28%) | 0 (0%) | |||
| Grupo de analgésicos | 6 (4,19%) | 2 (2,56%) | 1 (50%) | * | * | * |
| Grupo de duplicados | 7 (4,89%) | 5 (6,41%) | 2 (40%) | * | * | * |
| TOTAL | 143 (100%) | 78 (53,42%) | 19 (24,36%) | 117 (100%) | 68 (46,58%) | 37 (54,41%) |
Anti-H1 1.ª gen: anti-histaminérgicos de 1.ª generación.
*Sistema o grupo no contemplado en los criterios START.
Durante la fase de validación, la aceptación global de los clínicos de las intervenciones propuestas por la aplicación de los criterios STOPP & START fue del 24,36% para los criterios STOPP, siendo el grupo con más número en intervenciones (fármacos no recomendados en pacientes con riesgo de caídas, principalmente benzodiacepinas y neurolépticos) el que menor aceptación tuvo (menor del 5%), mientras que la aceptación en los otros grupos osciló entre el 40 y el 70% aproximadamente. La aceptación global de las intervenciones según los criterios START fue mayor con cerca del 55% de las propuestas aceptadas (tabla 1).
DiscusiónNuestros datos muestran una elevada prevalencia de MPI y potencialidad de los criterios STOPP & START para poder determinar posibles PRM, más teniendo en cuenta la elevada prevalencia de polifarmacia de nuestra población. No obstante, los cambios reales que inducen en la pauta farmacológica de los pacientes son sustancialmente bajos, apenas una cuarta parte de los criterios STOPP. Mayor relevancia poseen los criterios START ya que más de la mitad sí son aceptados. Un motivo para justificar este hecho radica en las condiciones clínicas de la población de estudio (pacientes de elevada fragilidad) y el elevado número de síndromes geriátricos (insomnio y síndrome confusional agudo). El tratamiento farmacológico de estas situaciones requiere en elevadas ocasiones del empleo de benzodiacepinas o neurolépticos, fármacos que estarían contraindicados por los criterios STOPP. Así, la situación de hospitalización de los pacientes puede agravar u originar estos síndromes, y pretender un tratamiento a corto plazo para estas situaciones agudas puede ser un motivo médico para no aceptar la suspensión de los tratamientos contraindicados en nuestro estudio. Por otro lado, una justificación para la no aplicación de los criterios START puede residir en el hecho de no querer incrementar la polifarmacia de los pacientes durante el ingreso hospitalario y priorizar aquellas situaciones que motivaron el ingreso. Diferir aquellos tratamientos para la prevención primaria puede ser un motivo médico para no aceptar su inicio en nuestro estudio. Así, puede ser cuestionable el momento de aplicación de esta herramienta (ingresos posteriores a unidades de cuidados agudos) no tanto la herramienta en sí.
Entre las limitaciones que condicionan nuestro estudio, radica el hecho de ser un estudio parcialmente descriptivo en que la fase de intervención entre farmacéutico y geriatra únicamente ha sido la mitad del periodo, todo ello con el objetivo de no influir ni condicionar los hábitos de prescripción médica a medida que la revisión de la medicación era efectuada. Igualmente no fue objeto de estudio, conocer el impacto de estas intervenciones en el estado funcional del paciente, la calidad de vida, la estancia o la morbi-mortalidad, si bien son variables que aportarían rigor y evidencia en futuras investigaciones. Nuevas estrategias para un uso correcto de la farmacoterapia basadas en los objetivos funcionales del paciente, y no solo centradas en la interacción medicamento-medicamento o patología-medicamento como proponen las diferentes herramientas de control ya conocidas, podrían suponer una ayuda complementaria con el objetivo de mejorar la prescripción farmacológica de los pacientes geriátricos14.
En definitiva, podemos observar que, estos criterios pueden utilizarse como un método más dentro de las diferentes prácticas clínicas que aseguran la calidad del proceso asistencial del paciente geriátrico, y no solo como unas normas de estricto cumplimiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.