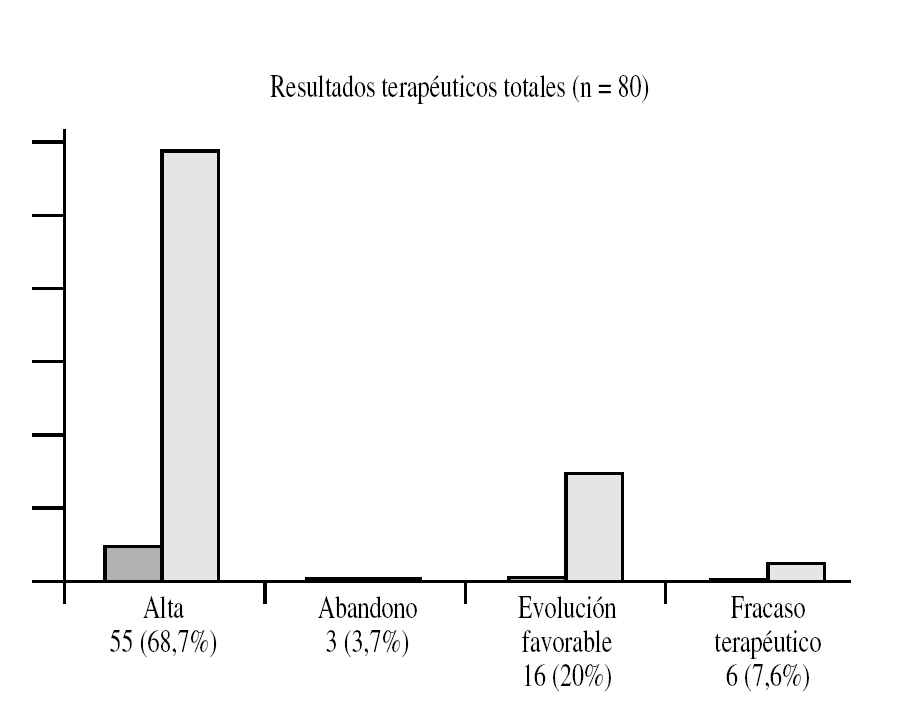EYACULACIÓN PRECOZ
Tanto las cifras que aportan innumerables investigaciones, como el resultado de la práctica clínica de los profesionales que trabajamos en el ámbito de la salud sexual, nos permiten considerar a la eyaculación precoz (EP) como una de las disfunciones sexuales masculinas que actualmente generan más desestructuración personal y relacional en las parejas que lo presentan y que, gracias a la mayor preocupación de la población por su salud sexual, supone un motivo de demanda de atención sexológica que no para de crecer.
Sin embargo, las investigaciones en EP son aún insuficientes y no han podido superar las dificultades conceptuales y terapéuticas que encontramos.
Los objetivos pendientes pasan tanto por mejorar los criterios diagnósticos de la EP, buscando una conceptualización que aglutine parámetros empíricos y clínicamente válidos y aplicables, como por elaborar un algoritmo de tratamiento en que el abordaje combinando diferentes estrategias terapéuticas quede definido.
La terapia sexual muestra limitaciones en sus resultados para algunos pacientes, mientras que los tratamientos farmacológicos que podemos emplear no son específicos para esta disfunción y sus beneficios son muy relativos, sobre todo tras su retirada.
Problemas conceptuales y diagnósticos de la eyaculación precoz
Durante las últimas décadas los criterios empleados para definir la EP han sido numerosos y muy diversos. Masters y Jonson la definieron como la incapacidad de inhibir la eyaculación durante el tiempo suficiente para que la pareja pueda alcanzar el orgasmo en el 50% de las relaciones con coito, mientras que Kaplan define la EP como la ausencia de control voluntario sobre el reflejo eyaculatorio.
Algunos autores más contemporáneos la han definido en términos absolutamente temporales, estableciendo márgenes de 1 min (Cooper y Magnu 1984), 2 min (Spiess et al, 1984), 3 min (Strassberg et al, 1987), 5 min (Troudel y Proulx, 1987) y 7 min (Schover et al, 1982), antes de que tenga lugar la eyaculación y una vez producida la penetración.
Otros autores establecen como criterio el número de movimientos de frotación en el coito ("empujes"), que en ocasiones no supera el primer movimiento. De forma arbitraria se ha establecido un mínimo de 15 bamboleos (Colpi et al, 1986; Fanciullaci et al,1988), a partir de los cuales ya no se trataría de una eyaculación precoz.
En el Consenso de la Academia Internacional de Sexología Médica este trastorno se define como una condición persistente o recurrente en la que el varón no consigue percibir y/o controlar las sensaciones propioceptivas que preceden al reflejo eyaculatorio, que origina trastornos personales y/o perturba la relación con la pareja.
Sin embargo, todos estos conceptos dificultan disponer de un parámetro cuantificable objetivamente que permita la aplicación de métodos científicos para el estudio de la EP, por lo que, para numerosos autores, es recomendable usar el IELT (tiempo de latencia de la eyaculación intravaginal), un cronómetro para medir el tiempo de coito durante un período que permita establecer una línea base y durante el tratamiento, y definir la EP como la eyaculación que ocurre menos de 1 min después de la penetración vaginal (Waldinger M, 2006). Esta consideración conceptual resulta, según estos investigadores, esencial para la investigación de tratamientos farmacológicos para la EP.
Sin embargo, y desde el punto de vista clínico, esta definición no supone un criterio del todo válido, ya que en muchas ocasiones la EP aparece incluso antes de la penetración o la duración de la penetración, aun siendo mayor de 1 o 2 min no permite una relación gratificante.
Ante todo esto, el concepto más aceptado por el momento es el establecido en la revisión de la cuarta edición del Manual Diagnóstico y Estadísticos de los Trastornos Mentales (DSM-IV-TR) (APA, 2000), donde se define como la eyaculación persistente o recurrente como respuesta a una estimulación sexual mínima antes, durante o poco después de la penetración y antes de que la persona lo desee.
Supone un trastorno marcado o una dificultad interpersonal, y los síntomas de la EP no se deben exclusivamente a los efectos directos de una sustancia, como la retirada de opiáceos.
Especialmente en estos últimos años han sido numerosas las propuestas centradas en el establecimiento de criterios diagnósticos que combinen parámetros basados en la evidencia con los basados en la autopercepción del paciente.
En esta línea, destaca la propuesta de Waldinger, publicada recientemente en Journal of Sexual Medicine, con el objetivo de establecer los nuevos criterios para el DSM-V, cuya publicación se espera en los próximos 5 años y del Clasificación Internacional de Enfermedades (CIE-11).
Para este autor, estos nuevos criterios deberían incluir la aparición de eyaculación rápida de forma persistente e involuntaria durante la relación sexual coital con un IELT, menor de 1,5 min y, además, la eyaculación rápida debe aparecer en un 90% o más de las relaciones sexuales.
Además, establece 3 formas clínicas de EP, y a las ya conocidas de primaria o secundaria (o adquirida) añade una nueva que denomina eyaculación precoz variable natural y que estaría caracterizada por la aparición esporádica de "queja" de eyaculación rápida de forma involuntaria, independiente del IELT y considerable como una variación normal de la ejecución eyaculatoria que no precisa tratamiento (Waldinger, 2006).
En cualquier caso, para una definición de la EP basada en la evidencia debemos establecer un consenso que permita determinar un "punto de corte" del IELT que tenga en cuenta e incluya la percepción de autocontrol, las habilidades para tratar las sensaciones preeyaculatorias y el distrés personal y relacional que motiva el problema.
De esta forma, integraremos los componentes neurobiológicos, neuropsicológicos, psicológicos y relacionales en la futura definición de la EP.
Estamos en un momento en que las aportaciones para establecer una nueva definición resultan esenciales y nos permitirán avanzar en el ámbito clínico, epidemiológico y terapéutico y, por tanto, en el manejo futuro de esta disfunción sexual tan frecuente en nuestras consultas.
Prevalencia
La EP es una entidad muy común con unas tasas medias de prevalencia, que oscila entre el 16 y el 23% de los varones y supone en torno a un 30% de las demandas de atención sexológica (Perelman et al, 2006).
The Global Study of Sexual Attitudes and Behaviors (GSSAB) en una muestra de 13.618 varones de 29 países aportó una prevalencia de EP del 27%.
Los datos que aporta la investigación en España van en esta dirección y así, en el Instituto Andaluz de Sexología, la EP es la segunda demanda en orden de frecuencia, lo que supone un 29% de los casos (Cabello, 2004).
Para otros autores como Matesanz (2000) representa un 48% de los motivos de consulta, o el 22,6% en la Clínica CEPTECO de León (2006).
En el Departamento de Sexología del Centro Interdisciplinar de Psicología y Salud, CIPSA, de una muestra de 304 pacientes varones, el 26% acuden aludiendo como motivo de consulta Eyaculación Precoz ( 2006 )
Consecuencias de la eyaculación precoz
Los varones afectados de EP refieren con mayor frecuencia que el problema se encuentra vinculado a la penetración y su capacidad de autocontrol disminuye cuanto más excitante resulta la práctica sexual realizada o el grado de estimulación peneana que reciben (Symonds, 2003).
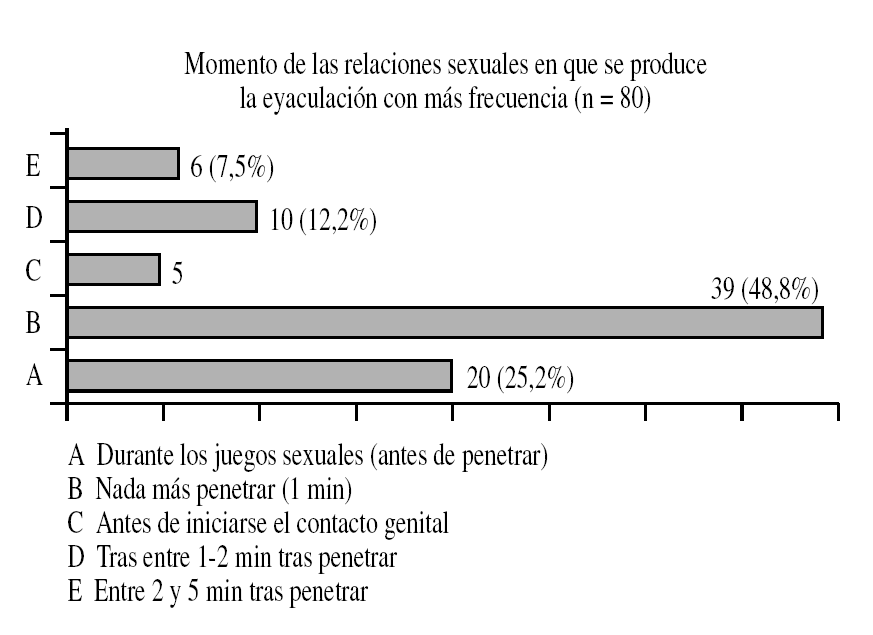
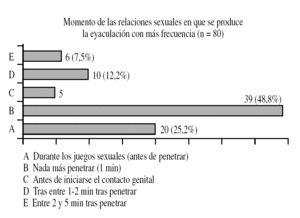
Además, diferentes investigaciones nos permiten concluir que los efectos a escala individual y relacional de la EP son significativos, y aparece un grave deterioro de la autoestima y la autoconfianza sexual, una mayor insatisfacción sexual general, ansiedad anticipatoria y de desempeño, y conflictividad relacional (Hartmann, 2005) (fig. 1).
Figura 1. Momento del encuentro sexual en que aparece el problema.
Etiología
En la EP existe acuerdo sobre la confluencia de múltiples factores que oscilan desde el origen centrado en fármacos, drogas, irritantes prostáticos o alteraciones neurológicas, hasta el déficit de habilidades sexuales o la ansiedad ante la relación.
Otros factores comunes son la rapidez y la intensidad de la estimulación sexual, que depende de la frecuencia sexual, la novedad o el tipo de estímulo; la capacidad para controlar el reflejo eyaculatorio que requiere un aprendizaje durante la vida sexual del individuo; el umbral eyaculatorio, alterado en la EP; la frustración secundaria a un coito eventualmente rápido que provoca la evitación de la relación y el descenso de la frecuencia sexual; los conflictos no resueltos en la relación de pareja o la existencia de otras disfunciones sexuales o trastornos psicopatológicos.
Todos estos factores nos permiten una clasificación etiológica propuesta por Metz y Prior, en 2000, y que a mi entender resulta especialmente útil en el ámbito clínico:
Eyaculación precoz fisiológica (biogénica)
EP de constitución neurológica: la EP de constitución neurológica probablemente se deba a un "reflejo" biológico innato o a una predisposición fisiológica en el sistema nervioso para eyacular rápidamente y es distinguida por un comienzo de toda la vida y generabilizable a todas las situaciones sexuales (compañero y masturbación).
EP por enfermedad física: por ejemplo, prostatitis o infección del tracto urinario.
EP por lesión física: la EP por lesión física a menudo está causada por un daño físico al cuerpo irreparable, como: lesión medular (Comarr, 1970; Kuhr, Heiman, Cardenas et al, 1995; Kreuter, 1998); lesión en la cabeza (Elliott y Biever, 1996); traumatismo en el sistema nervioso simpático por una cirugía de aneurisma aórtico abdominal (May et al, 1969; Rathus, 1983); fracturas de la pelvis (King, 1975), y otros traumatismos del torso (Athanasiadis, 1998). La historia médica indicará, por tanto, daños físicos que pueden causar la EP.
EP por efecto secundario farmacológico: la EP por efectos secundarios farmacológicos es una eyaculación prematura distinta a la observada con la retirada de fármacso específicos, como el cloridrato de trifluoperacina (Keitner y Selub, 1983), el uso de opiáceos (DSM-IV, criterio n.o 3; Blachly, 1986; Buffum, 1982, 1992), o incluso por el uso de algunos simpaticomiméticos (Thomas, 1983), como los medicamentos sin receta para el resfriado como el clorhidrato de seudoefedrina (contenido en fármacos como el Frenadol). Otros informes han observado orgasmos y eyaculaciones espontáneas relacionadas con una dosis poco frecuente de serotoninérgicos, como el clorhidrato de clomipramina (McLean et al, 1983; Segraves, 1991), la fluoxetina (Modell, 1989) o el clorhidrato de desipramina a bajas dosis (Williams, 1984; Schatzberg y Nemeroff, 1995). Este tipo de EP es adquirida y generalizada.
Eyaculación precoz psicológica (psicogénica)
EP de constitución psicológica, como trastornos psicológicos individuales crónicos, por ejemplo, el trastorno obsesivo-compulsivo, la depresión distímica, el trastorno bipolar, el trastorno de ansiedad generalizada o el trastorno de personalidad.
EP por angustia psicológica (dificultades psicológicas temporales).
EP por trastorno de la relación: por ejemplo, conflictos de la relación emocional no resueltos.
EP por déficit de habilidades psicosexuales: falta de experiencia y habilidad sexual, dificultad para focalizarse en las propias sensaciones, falta de conciencia del uso del músculo pubococcígeo en el manejo eyaculatorio.
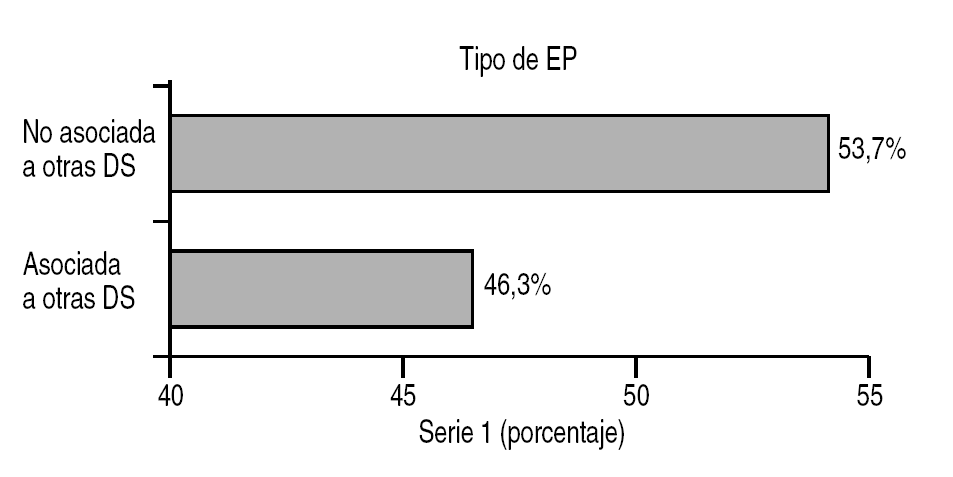
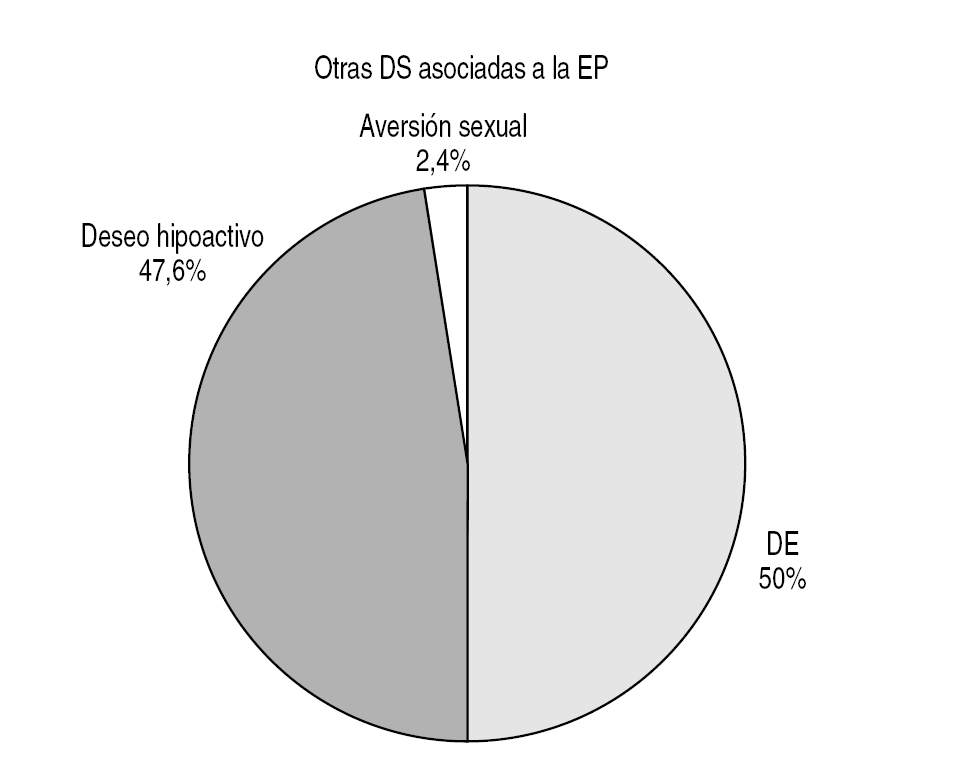
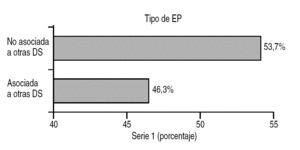
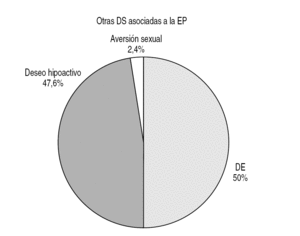
EP concomitante con otra disfunción sexual: EP acompañada por otra disfunción sexual, como el deseo sexual hipoactivo (DSH) y la disfunción eréctil (DE) (figs. 2 y 3).
Figura 2. Asociación con otras disfunciones sexuales.
Figura 3. Tipo de disfunciones sexuales asociadas a la eyaculación precoz.
Evaluación de la eyaculación precoz
La entrevista clínica, como en la mayoría de las disfunciones sexuales, nos permite conocer de forma detallada la historia del problema y su forma de presentarse y mantenerse. Podemos, además, hacer un tacto rectal (para descartar una prostatitis) y valorar los reflejos bulbocavernoso y anal. Sin embargo, no existen pruebas complementarias específicas para el diagnóstico de la EP.
Sí resultan útiles algunos autoinformes, como el Autotest de Eyaculación Precoz (Gindin y Huguet, 1993).
También se debe hacer de forma sistemática una historia sexual que incluya si otras disfunciones sexuales, como la DE, acompañan a la EP (London, 1998; Virag y Beck-Ardilly, 1997).
Las entrevistas también pueden suplementarse con pruebas maritales/relacionales y psicológicas estandarizadas.
Además, se deben realizar tanto una entrevista individual como una entrevista de pareja para determinar el comienzo y el contexto de la EP, así como valorar su repercusión en la relación.
En este sentido, debemos admitir que hay un porcentaje de pacientes cuya pareja, con independencia de que lo vaya a apoyar o no en el tratamiento, no está dispuesta a acudir a la consulta.
Recursos terapéuticos actuales para la eyaculación precoz
Actualmente, el tratamiento de la EP persigue favorecer que el paciente tenga una respuesta eyaculatoria satisfactoria para él y su pareja, que se centre en expectativas reales, y que permita una relación y un desempeño sexual gratificantes.
Disponemos de 4 tipos de estrategias terapéuticas:
1. Tratamiento farmacológico.
2. Tratamiento etiológico.
3. Terapia sexual.
4. Terapia combinada.
Tratamiento farmacológico
Es recomendable que el empleo de fármacos se considere en conjunción con la terapia sexual o cuando la EP es excepcionalmente grave o no responde inicialmente a las técnicas de la terapia sexual.
También hay preocupaciones de que el uso a largo plazo de ciertos agentes farmacológicos para el manejo de la EP podría conducir a una posible DE causada por el daño vascular incurrido desde la supresión de la tumescencia nocturna del pene.
Fármacos antidepresivos. Los antidepresivos inhibidores selectivos de la recaptación de serotonina (ISRS), como la fluoxetina, la paroxetina y la sertralina, consiguen de forma rápida una notable mejoría de la latencia eyaculatoria, mientras que los antidepresivos tricíclicos y especialmente la clorimipramina resultan igualmente útiles, pero a dosis que provocan efectos indeseables.
Se han estudiado otros antidepresivos, como la venlafaxina (un inhibidor serotoninérgico y noradrenérgico) en el tratamiento de pacientes con EP, en un estudio realizado por Kilic en 2005 a dosis de 75 mg, en una muestra de 31 pacientes con un IELT menor de 2 min, que recibieron venlafaxina o placebo. Las conclusiones fueron que no se encontraron diferencias entre los efectos del fármaco y del placebo, por lo que parece que este fármaco no resulta eficaz en el tratamiento de la EP.
En el tratamiento con antidepresivos a demanda o diario, una de las principales controversias en el abordaje farmacológico de la EP con antidepresivos es si deben de emplearse de forma continuada o a demanda. La experiencia clínica y los distintos estudios consultados desde 2003 son concluyentes en cuanto a que el tratamiento a demanda con ISRS tiene menos efectividad para mejorar el IELT que el tratamiento diario con estos fármacos. Incluso aquellos con una vida media corta ofrecen resultados escasos especialmente en varón con una IELT inferior a 1 min (Waldinger, 2005). Los fármacos de vida media corta a demanda producen un cierto retraso en la eyaculación, pero no pueden considerarse como fármacos o pautas de tratamiento contra la EP. Un metaanálisis de 35 estudios de tratamientos diarios con ISRS y clomipramina demostraron una eficacia comparable entre este antidepresivo y la sertralina y la fluoxetina. La eficacia de la paroxetina fue mayor que la de los fármacos citados.
Sin embargo, la eficacia citada decrece notablemente cuando se emplean a demanda estos fármacos, como se ha afirmado. En caso de emplear el tratamiento a demanda, el uso de 25 mg clomipramina produce una mejora en el IELT, mientras que en contraste 20 mg de paroxetina no tienen efectos clínicos relevantes dado a demanda (Zwinderman, 2004).
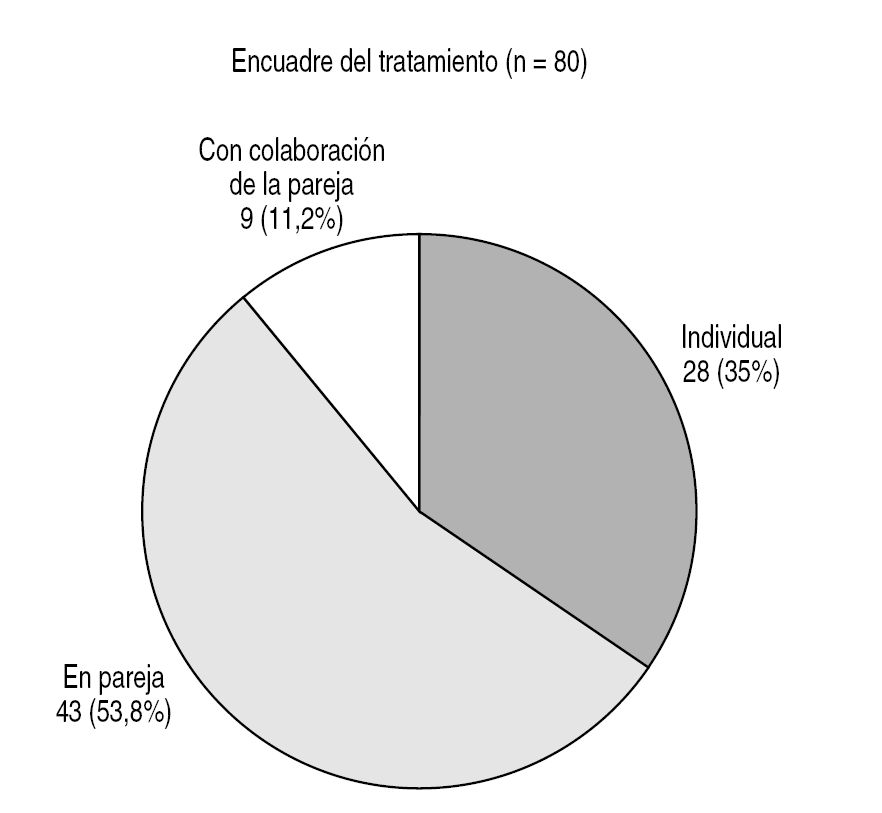
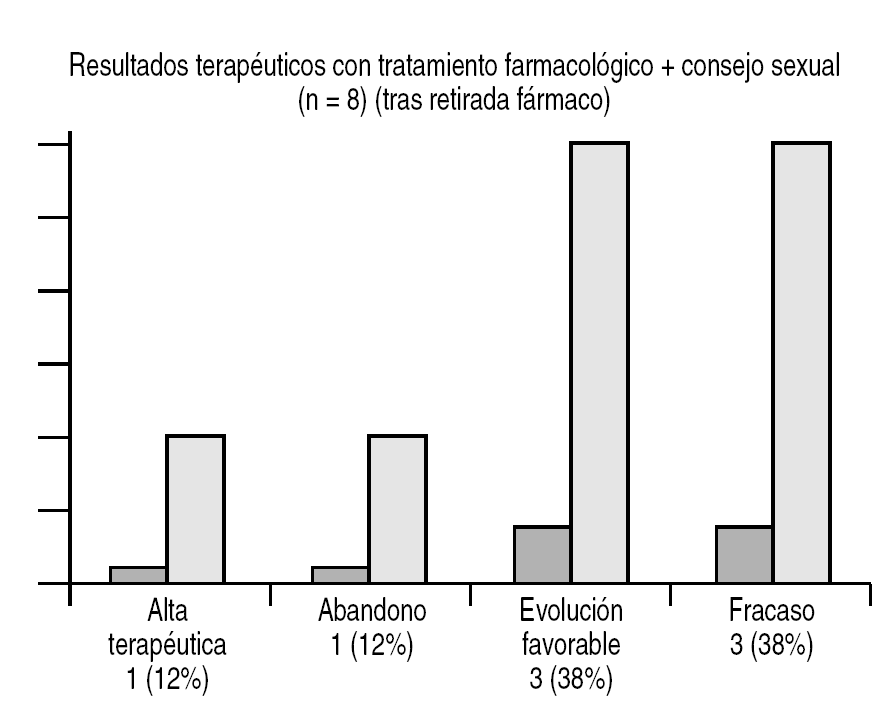
Por tanto, los antidepresivos deben utilizarse de forma continua, aunque su retirada provoca recaídas hasta en el 90% de los casos (Ludovico el al, 1996). Sin embargo, si asociamos ISRS con terapia sexual se alcanza un 92% de éxito terapéutico (Metz y Pryor, 2000) (figs. 4-6).
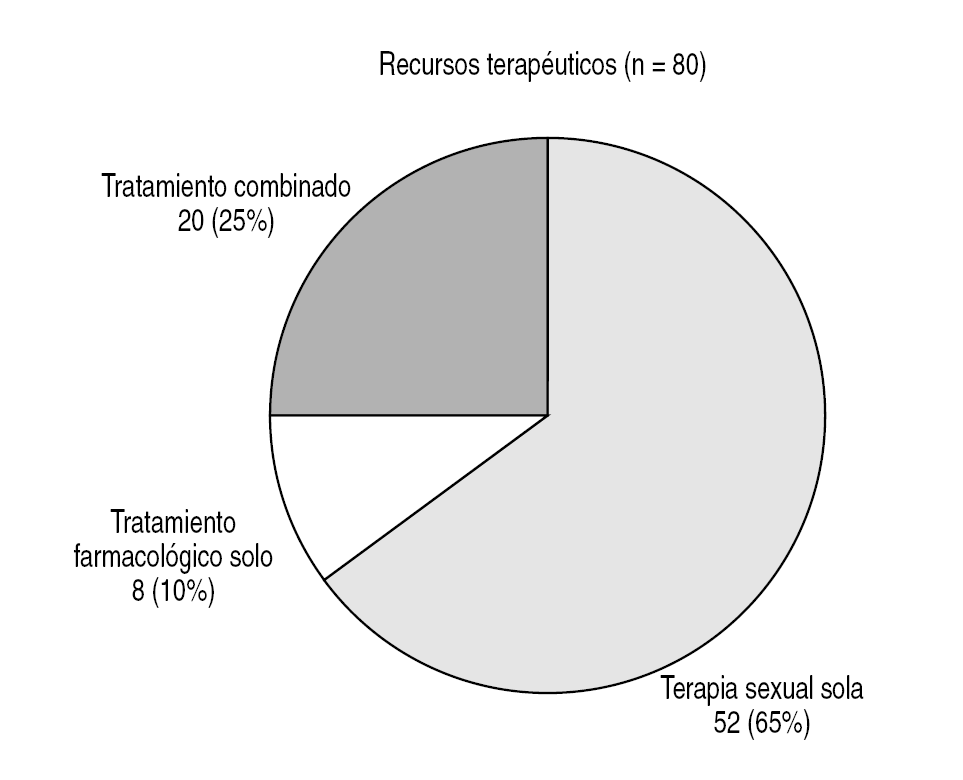
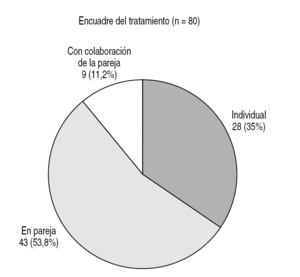
Figura 4. Encuadre del tratamiento de la muestra de 80 pacientes con eyaculación precoz del departamento de sexología de CIPSA.
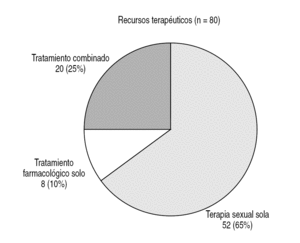
Figura 5. Recursos terapéuticos empleados.
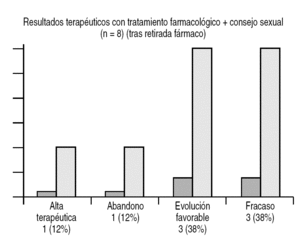
Figura 6. Resultados terapéuticos obtenidos con terapia farmacológica.
Fármacos en perspectiva. La dapoxetina es un inhibidor de recaptación de la 5-HT y el más avanzado agente en investigación clínica para el tratamiento de la EP, para uso a demanda con gran seguridad y eficacia (Sorbera y Castaner, 2004). Su farmacocinética con una vida media corta permite su empleo a demanda sin la aprarición de efectos indeseables.
No tiene, además, interacciones farmacocinéticas con los inhibidores de la PDE5. Dos estudios investigaron los efectos de 2 inhibidores de la PDE5, como el sildenafilo y el tadalafilo, y su tolerabilidad con la dapoxetina. Los resultados muestran que ni el tadalafilo ni el sildenafilo a dosis máximas, de 20 y 100 mg, en combinación con una dosis a demanda de 60 mg de dapoxetina no tienen efectos en el metabolismo y la farmacocinética de la dapoxetina, y viceversa (Dresser, 2005). Por tanto, la combinación es bien tolerada y conveniente cuando la EP se asocia a disfunción eréctil, lo cual ocurre, según algunos autores, en el 27% de los casos (Basar, 2005).
Bloqueadores alfa. También se ha demostrado que retrasa la eyaculación la fenoxibenzamina (FBZ), un bloqueador alfa (Beretta et al, 1986; Hubbard et al, 1991; Shilon et al, 1984), aunque la infertilidad puede ser un grave efecto secundario.
Un total de 90 pacientes con EP y LUTS participaron en un estudio que concluye que los bloqueadores alfa son efectivos en el tratamiento de la EP en pacientes con EP con síntomas del tracto urinario inferior (Basar, 2005).
Inhibidores de la PDE5. En un estudio comparativo realizado en 2002 entre la eficacia de la paroxetina sola y asociada a sildenafilo en pacientes con EP, Salonia et al concluyen que la paroxetina combinada con sildenafilo ofrece mejores resultados en la mejora del IELT que la paroxetina sola en pacientes con EP. Además, la combinación de ambos fármacos no aumenta la aparición de efectos secundarios.
En esta línea, otros autores afirman que el sildenafilo combinado con paroxetina y terapia sexual es el tratamiento indicado en pacientes en que hayan fallado otros tratamientos (Chen, 2003).
El sildenafilo no mejora la EP por sí mismo pero parece que aumenta el período refractario, aunque son necesarios más estudios para evaluar la eficacia de los IPDE5 en esta área clínica. Estos fármacos parecen efectivos para reforzar la erección y disminuir el período refractario (Mondaini, 2003).
Pese a que, como vemos, los IPDE5 no mejoran el IELT, sí incrementan la confianza, la percepción de control eyaculatorio y la satisfacción sexual general. Además, en los pacientes que refieren que disminuye el período refractario, hace posible una segunda erección después de eyacular, en varones con EP (McMahon, 2005).
Se recomienda que las medicaciones se consideren en conjunción con la terapia sexual o cuando la EP es excepcionalmente grave o no responde inicialmente a las técnicas de la terapia sexual cognitivoconductual (Metz y Pryor, 2000).
Tratamientos tópicos. Las aplicaciones superficiales de varias cremas, como la prilocaína y la lidocaína (Sahin y Bircan, 1996; Xin et al, 1995) también son útiles para algunos varones. El vaporizador tópico de lidocaína y prilocaína aplicado en el glande 15 min antes de la relación sexual prolonga significativamente el IELT y mejora la satisfacción sexual del varón y su pareja. No se ve afectada la calidad del orgasmo y es excepcional la aparición, como efecto secundario, de una reacción tópica leve al vaporizador (Henry y Morales, 2003). La crema de lidocaína y prilocaína al 5% es efectiva en el tratamiento de la EP aplicada entre 15 y 20 min antes de la relación sexual (Atikeler, 2003).
En un estudio que incluyó a 42 varones divididos en 2 grupos, uno de los cuales usó una crema de lidocaína y prilocaína, mientras que el otro usó una crema inerte, se encontraron diferencias significativas en el grupo que empleó la crema anestésica con un incremento del IELT, por lo que se concluye que las cremas anestésicas con lidocaína y prilocaína pueden ser efectivas para el tratamiento de la EP (Busato, 2004).
Tratamiento etiológico
En los casos en que la EP pueda estar provocada o favorecida por factores orgánicos, psicopatológicos o relacionales, será necesario abordarlos.
Terapia sexual
A continuación se enumeran las principales estrate-gias que la terapia sexual aporta al tratamiento de la EP:
1. Estrategias individuales en terapia sexual:
Entrenamiento en relajación fisiológica: el propósito de distintas técnicas de relajación es que el paciente aprenda a relajarse concentrándose en sus sensaciones físicas.
Aprendizaje del control del músculo pubocoxígeo (ejercicios de Kegel): como variante de la técnica de Kegel para mujeres, persigue que el varón aprenda a relajar sus músculos bulbocavernosos y isquiocavernosos durante la excitación sexual, lo que facilita un notable efecto inhibitorio sobre la eyaculación. Para su aprendizaje le pedimos al paciente que contraiga el ano durante unos segundos y que luego lo vaya relajando progresivamente. Nos permite ayudar al varón a fortificar la musculatura pubocoxígea, a ser consciente de su propia respuesta física y sexual, y a poder tener un control voluntario de éstos.
Entrenamiento en la rehabilitación del suelo pélvico (LaPera y Nicastro, 1996). Tres técnicas que son una modificación del protocolo de la rehabilitación del suelo pélvico utilizadas en el tratamiento de la incontinencia fecal y urinaria (fisiocinesiterapia del suelo pélvico, electroestimulación y bioretroalimentación). Se enseñan en 20 sesiones, 3 veces a la semana. Se cree que la técnica provoca contracciones del suelo pélvico, fortalecimiento de los músculos y mejoría de la autoconciencia de la actividad motora. Aproximadamente, el 60% de los varones con EP recibieron ayuda con esta técnica en un estudio de los resultados al final del tratamiento (Seftel, 2006).
Técnica de la restricción testicular/dispositivos. Hay una ayuda fisiológica para retrasar el orgasmo si los testículos son constreñidos para la ascensión al perineo. Sostener los testículos en la mano y tirar o sujetarlos delicadamente ayuda a algunos varones a no eyacular. Aunque no está aprobado el uso por la Federal Drug Administration, hay dispositivos de tipo Velcro disponibles mediante correo en revistas eróticas.
Autosensibilización corporal. Hará más fácil centrarse en sus distintas sensaciones corporales y sexuales, y permitirá detectar las que se identifican con el inicio y la puesta en marcha del reflejo eyaculatorio. Se recomienda, en principio, practicar la autosensibilización corporal acariciándose por todo el cuerpo, insistiendo en la necesidad de estar muy atento a qué se siente en todo el cuerpo, buscar qué señal avisa de que se está próximo a la sensación preeyaculatoria para, en el momento en que se sienta que viene, detener las caricias sobre el pene y relajarse, permitiendo de esta forma que la excitación disminuya.
2. Estrategias en pareja:
Ejercicios de focalización sensorial. Permiten al paciente concentrarse de forma relajada en las sensaciones placenteras obtenidas gracias a la estimulación genital y no genital por parte de su pareja.
Técnica conductual de parada-arranque (Semans, 1956). Incluye ejercicios de entrenamiento en masturbación progresiva en pareja para familiarizar al varón con sus sensaciones perieyaculatorias.
Técnica conductual del apretón (Masters y Jonson, 1970). Se le pide al paciente o a su pareja que cuando perciba la primera sensación que identifique con la eyaculación presione la región balanoprepucial hasta que desaparezca esa sensación, para después reanudar la estimulación.
Técnica cognitiva del continuum de la excitación (Metz, 1993). Plantea un mejor conocimiento de pensamientos, fantasías, escenarios y secuencias sexuales y el grado de excitación que suponen para el paciente. Esto le permite manejar su excitación de forma consciente para aumentarla o disminuirla.
Técnica de aclimatación al coito. En la posición coital superior femenina se pide a la pareja que no se muevan más allá de lo imprescindible, para mantener una erección mínima y que el varón vaya consiguiendo tolerar las sensaciones placenteras y aclimatándose a éstas. Podrá aumentar la duración del coito y la calidad del placer obtenido si se consigue manejar el patrón de excitabilidad (fig. 7).
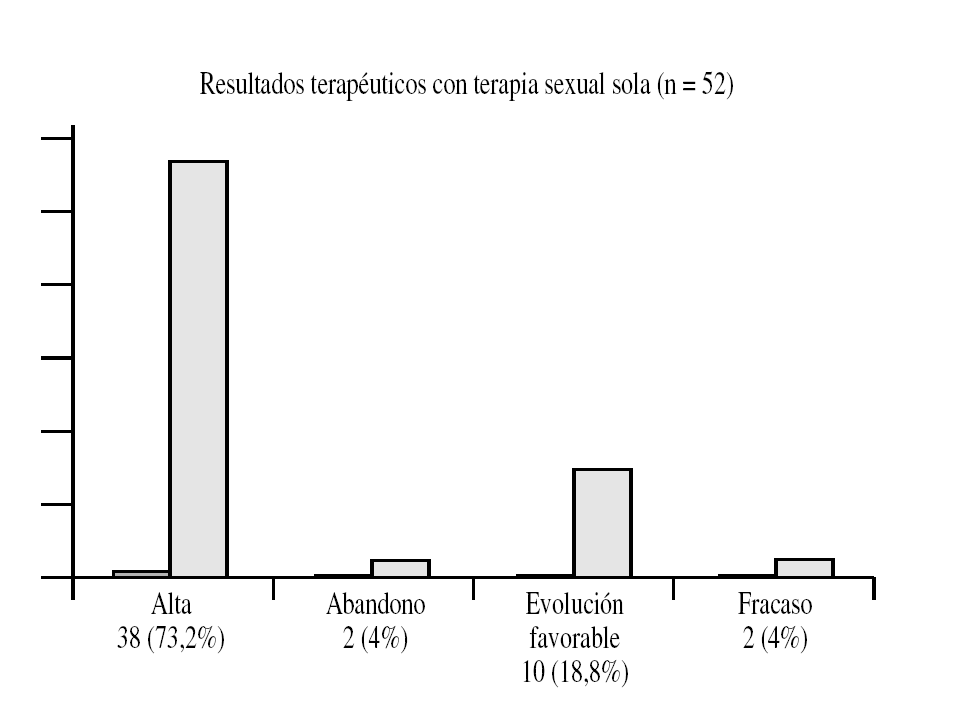
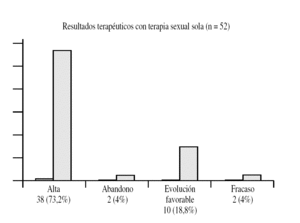
Figura 7. Resultados terapéuticos con terapia sexual sola.
Tratamiento combinado
Sira (1996), utiliza conjuntamente sertralina con terapia conductual cognitiva en pareja, con un 90% de éxitos terapéuticos. Yamira Puentes (2002), utilizando clorimipramina desde la quinta sesión de terapia, manifiesta que se solucionó el problema al 84,1% (n = 129), mejorando el 11,4% y no encontrando cambios el 4,5%, si bien aparecieron efectos adversos en el 65,1% de los casos frente al 10,7% de efectos colaterales de la sertralina (Bécker, 1999).
Puede ser necesario también incorporar otro tipo de estrategias psicoterapéuticas si las características del caso lo requieren (figs. 8 y 9).
Figura 8. Resultados con terapia combinada.
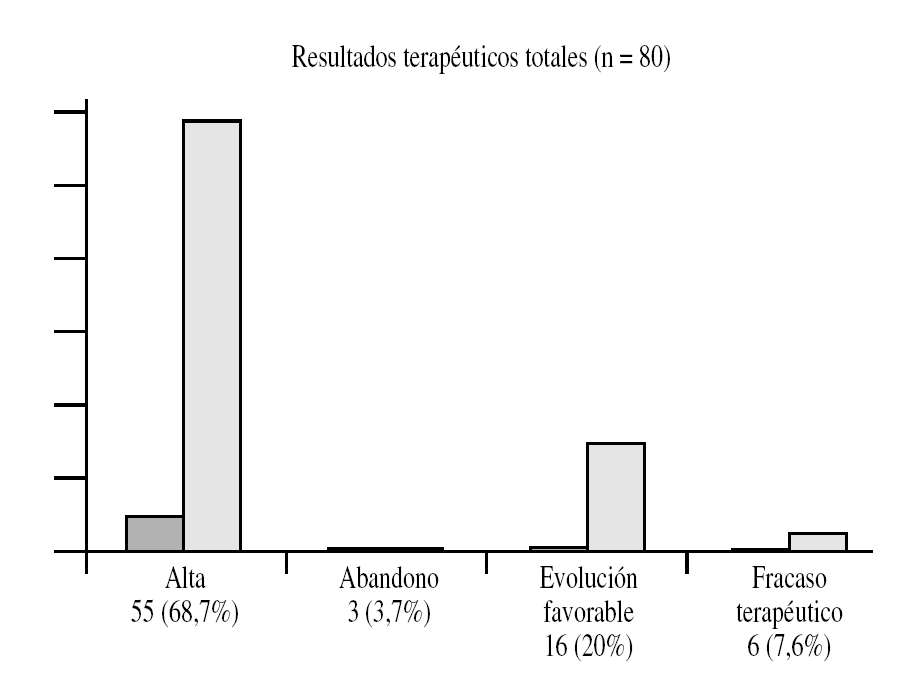
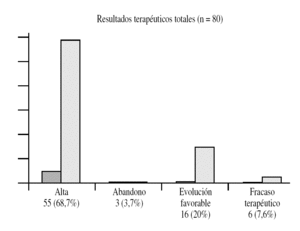
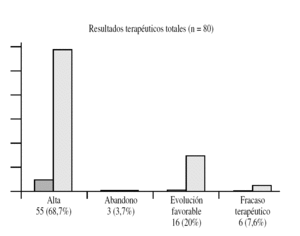
Figura 9. Resultados terapéuticos totales.
INDICACIONES ESPECIFICAS DEL TRATAMIENTO COMBINADO DE LA EYACULACION PRECOZ
EP en las primeras fases de la interacción sexual.
Terapia sexual no indicada.
Fracaso de la terapia sexual sola.
Concomitancia de la EP con otra disfunción sexual (en especial DE)
Paciente sin pareja estable.
TRASTORNOS ORGÁSMICOS MASCULINOS
Bajo esta denominación se han aglutinado los cuadros de eyaculación retardada, retrógrada y aneyaculación, ya que el DSM-IV-TR (APA, 2000) establece los mismos criterios diagnósticos.
Concepto
Los criterios diagnósticos de los trastornos orgásmicos masculinos, según el DSM-IV-TR son:
Ausencia o retraso persistente o recurrente del orgasmo tras una fase de excitación sexual normal, en el transcurso de una relación sexual, que el clínico, teniendo en cuenta la edad del individuo, considera adecuada en cuanto a tipo de estimulación, intensidad y duración.
El trastorno provoca malestar acusado o dificultades en las relaciones interpersonales.
El trastorno orgásmico no se explica mejor por la presencia de otro trastorno del eje I (excepto otra disfunción sexual) y no se debe exclusivamente a los efectos fisiológicos directos de una sustancia (p. ej., drogas o fármacos) o una enfermedad médica.
Epidemiología
Según distintos autores, los trastornos orgásmicos masculinos tienen una prevalencia que oscila entre el 4 y el 10% de los varones con problemas sexuales, y son disfunciones sexuales infrecuentes en la práctica clínica.
Etiología
Entre los factores orgánicos encontramos alteraciones anatómicas de las vías seminales (muchas veces congénitas), las lesiones neurológicas, las alteraciones hormonales (como la hiperprolactinemia), la iatrogenia quirúrgica, los fármacos, como los antihipertensivos o los inhibidores de la monoaminooxidasa (IMAO) o la diabetes.
Los factores psicológicos implicados son los comunes al resto de las disfunciones sexuales y, además, miedos sexuales, inseguridad sexual y problemas de pareja, que finalmente favorecen una notable ansiedad de desempeño.
Formas clínicas
Los trastornos del orgasmo masculino pueden ser primarios (desde el inicio de las relaciones sexuales) o secundarios, parciales (sólo ante determinadas prácticas sexuales o totales, con independencia del tipo de estimulo sexual).
La forma clínica más frecuente es la eyaculación retardada en la vagina y la más grave, la aneyaculación sin ni siquiera poluciones nocturnas.
Evaluación
Además de las estrategias ya comentadas para la EP, resulta útil para descartar etiología orgánica la realización de un estudio ecográfico y radiológico de las vías seminales.
Tratamiento
Farmacológico. Pese a los numerosos ensayos realizados, ningún fármaco ha resultado efectivo para el tratamiento de estas disfunción sexual.
Terapia sexual. Preferentemente, como venimos recomendando, debe realizarse en pareja. El objetivo fundamental es la modificación de los aspectos psicológicos facilitadores del problema. El tratamiento se basa en el propuesto por Masters y Jonson (1970) y Kaplan (1974) y busca que el varón evolucione en una secuencia de eyaculación progresiva en diferentes situaciones, comenzando por conseguir eyacular mediante autoestimulación; posteriormente, con masturbación por parte de su pareja, para finalmente eyacular intravaginalmente.
En cualquier proceso terapéutico encaminado a solucionar un problema eyaculatorio u orgásmico, no se debe dejar de tener en cuenta:
Favorecer que el paciente entienda lo que le ocurre y por qué.
Responsabilizar a la pareja del problema y su solución.
Dar información y educación sexual.
Redefinir el trastorno, insistiendo en la optimización de la sexualidad más que en la EP.
Favorecer estilos de vida que favorezcan unas actitudes sexuales más positivas.
Mejorar la comunicación y la dinámica relacional en la pareja.
CONCLUSIONES
La alta prevalencia de los trastornos de la eyaculación y el orgasmo, y en especial la EP, hace que estas disfunciones sexuales sean uno de los principales motivos de consulta sexológica. Durante los últimos años, las diferentes líneas de investigación sexológica buscan cuestionar y mejorar los recursos, tanto diagnósticos como terapéuticos, empleados, ya que éstos han mostrado limitaciones que obligan a redefinir el trastorno e incorporar parámetros y criterios diagnósticos basados en la evidencia que permitan una aproximación metodológica empírica, para de esta forma poder avanzar en la investigación de nuevos fármacos y otro tipo de estrategias terapéuticas.
En la actualidad, los recursos farmacológicos que se emplean no son específicos para la EP, por lo que sus limitaciones farmacocinéticas hacen necesaria la aparición de nuevos principios activos que, como la dapoxetina, parecen próximos a estar disponibles.
Disponer de más recursos como el poder emplear con mayor efectividad el tratamiento farmacológico (siempre asociado al menos al consejo sexual) nos permitirá plantearnos, además, una terapia combinada, que según los resultados planteados, parece la forma de abordaje más efectiva, especialmente en determinadas indicaciones como las propuestas en este artículo.
Bibliografía
Arafa M, Shamloul R. Efficacy of sertraline hydrochloride in treatment of premature ejaculation: a placebo-controlled study using a validated questionnaire. Int J Impot Res. 2006;23:1018-21.
Atan A, Basar MM, Tuncel A, Ferhat M, Agras K, Tekdogan U. Comparison of efficacy of sildenafil-only, sildenafil plus topical EMLA cream, and topical EMLA-cream-only in treatment of premature ejaculation. Urology. 2006;67:388-.
Atikeler MK, Gecit I, Senol FA. Phosphodiesterase 5 inhibitors in the treatment of premature ejaculation. Andrologia. 2003;34:356-9.
Basar MM, Yilmaz E, Ferhat M, Basar H, Batislam E. Terazosin in the treatment of premature ejaculation: a short-term follow-up. Int Urol Nephrol. 2005;37:773-7.
Basile Fasolo C, Mirone V, Gentile V, Parazzini F, Ricci E. Premature ejaculation: prevalence and associated conditions in a sample of 12,558 men attending the andrology prevention week 2001A study of the Italian Society of Andrology (SIA). J Sex Med.2005;2:376-82.
Busato W, Galindo CC. Topical anaesthetic use for treating premature ejaculation: a double-blind, randomized, placebo-controlled study. BJU Int. 2004;93:1018-21.
Dresser MJ, Desai D, Gidwani S, Seftel AD, Modi NB. Dapoxetine, a novel treatment for premature ejaculation, does not have pharmacokinetic interactions with phosphodiesterase-5 inhibitors. Int J Impot Res. 2006;18:104-10.
McMahon CG, Stuckey BGA, Andersen M, Purvis K, Koppiker N, Haughie S, Boolell M. Efficacy of sildenafil citrate (Viagra) in men with premature ejaculation. J Sexual Med. 2005;2:368-75.
McMahon CG. The etiology and management of premature ejaculation. Nat Clin Pract Urol. 2005;2:426-33.
Mondaini N, Ponchietti R, Muir GH, Montorsi F, Di Loro F, Lombardi G, Rizzo M. The etiology and management of premature ejaculation. International J Imp Res. 2003;15:225-8.
Oguzhanoglu NK, Ozdel O, Aybek Z. The efficacy of fluoxetine and a stop-start technique in the treatment of premature ejaculation and anxiety. J Clin Psychopharmacol. 2005;25:192-4.
Patrick DL, Althof SE, Pryor JL, Rosen R, Rowland DL, Ho KF, et al. Premature ejaculation: an observational study of men and their partners. J Sex Med. 2005;2:358-67.
Rivera P, González R, González F, Storme O. Use of paroxetine on-demand in premature ejaculation. Actas Urol Esp. 2005;29:387-91.
Sorbera LA, Castaner J, Castaner RM. Premature ejaculation: an observational study of men and their partners. Drugs of the Future. 2004;29:1201-5.
Waldinger M. Towards evidence-based drug treatment research on premature ejaculation: a critical evaluation of methodology. Int J Imp Res. 2003;15:309-13.
Waldinger MD, Olivier B. Utility of selective serotonin reuptake inhibitors in premature ejaculation. Curr Opin Investig Drugs. 2004;5:743-7.
Waldinger MD, Schweitzer DH, Olivier B. Lifelong premature ejaculation: definition, serotonergic neurotransmission and drug treatment. J Sex Med. 2005;2:121-31.
Waldinger MD, Zwinderman AH, Olivier B. On-demand treatment of premature ejaculation with clomipramine and paroxetine: a randomized, double-blind fixed-dose study with stopwatch assessment. Eur Urol. 2004;46:510-6.
Wang WF, Minhas S, Ralph DJ. Phosphodiesterase 5 inhibitors in the treatment of premature ejaculation. Int J Androl. 2006;27.