La neumonía adquirida en la comunidad (NAC) ocasiona importante morbilidad y mortalidad en la población adulta, especialmente en el anciano con enfermedades preexistentes. En esta revisión examinaremos aspectos relacionados con la epidemiología, diagnóstico clínico y microbiológico, evaluación de la gravedad, tratamiento empírico y prevención de la neumonía comunitaria. El principal patógeno aislado en la neumonía comunitaria sigue siendo Streptococcus pneumoniae, seguido por otros microorganismos como Haemophilus infuenzae, Mycoplasma pneumoniae, Chlamydophila pneumoniae y los virus respiratorios; en los casos más graves: S. aureus, bacilos gram negativos y Legionella spp. La evaluación de la gravedad permite predecir la evolución de la enfermedad, decidir el lugar de manejo, la extensión del estudio microbiológico y de laboratorio complementario y el tratamiento antimicrobiano empírico, para lo cual se han diseñado índices pronósticos validados en la literatura, como el Índice de Gravedad de la Neumonía y CURB-65. El paciente de bajo riesgo de manejo ambulatorio se recomienda tratar con amoxicilina, con o sin inhibidor de ß-lactamasas, o macrólidos durante 7–10días. En los pacientes hospitalizados, se recomienda tratar con agentes β-lactámicos asociado a macrólidos o monoterapia con fuoroquinolonas. Las principales medidas de prevención de la neumonía comunitaria incluyen el tratamiento del tabaquismo y los programas de inmunización antiinfluenza y antineumocócica en las poblaciones de riesgo elevado.
Community-acquired pneumonia (CAP) is a common infectious disease that still causes substantial morbidity and mortality in adult population, especially in the elderly with multiple commorbidities. This article reviews current recommendations of clinical guidelines about clinical and microbiological diagnosis, severity assessment, empirical treatment and prevention strategies of CAP in adult population. The most common pathogen in CAP is still Streptococcus pneumoniae, followed by other pathogens such as Haemophilus infuenzae, Mycoplasma pneumoniae, Chlamydophila pneumoniae and respiratory viruses; in more severe cases: S. aureus, gram negative bacilli and Legionella spp. The main management decisions should be guided by the severity of disease, which can be assessed by validated clinical risk scores such as the Pneumonia Severity Index and CURB-65. For ambulatory treatment of low-risk patients, a β-lactam antibiotic such as amoxicillin with or without a ß-lactamase inhibitor or macrolides are frequently recommended. For hospitalized patients, a common recommendation is empirical antibacterial therapy with a β-lactam antibiotic in combination with macrolides, or fluoroquinolone monotherapy. Pneumonia can be prevented by smoking cessation therapy and the use of pneumococcal and influenza vaccines in high risk populations.
La neumonía adquirida en la comunidad (NAC) es una enfermedad respiratoria aguda, de origen infeccioso, que compromete el parénquima pulmonar, ocasionada por la invasión de microorganismos patógenos (virus, bacterias, hongos y parásitos) que fueron adquiridos fuera del ambiente hospitalario (1,2).
Tomando en consideración los siguientes puntos:
- 1)
Los cambios epidemiológicos de la población chilena, con un incremento significativo de la población senescente con comorbilidad múltiple.
- 2)
El desarrollo de técnicas microbiológicas basadas en la biología molecular que facilitan la identificación del agente causal.
- 3)
Nuevos agentes antimicrobianos que facilitan el manejo de las infecciones respiratorias del adulto; se examinaron la epidemiología, diagnóstico clínico y microbiológico, evaluación de la gravedad, tratamiento y prevención de la neumonía del adulto adquirida en la comunidad.
La neumonía adquirida en la comunidad (NAC) ocasiona importante morbilidad y mortalidad en la población adulta, determinando un elevado índice de hospitalizaciones y uso de recursos sanitarios, especialmente en el adulto mayor con enfermedades preexistentes (1–3).
La incidencia anual de NAC en el adulto fuctúa entre 1,07 y 1,2 casos por cada 1.000 personas-año o 1,5–1,7 casos por cada 1.000 habitantes, elevándose en el adulto mayor de 65 años a 12,7–15,3 casos por cada 1.000 personas-año (4,5). El estudio de Carga Global de Enfermedad de 2010 reportó que las infecciones del tracto respiratorio inferior, incluyendo la neumonía, constituyen la cuarta causa de muerte en el mundo, después de la cardiopatía isquémica, enfermedad cerebrovascular y enfermedad pulmonar obstructiva crónica, y son la segunda causa determinante de años de vida potencial perdidos de la población (6). El costo anual de la atención médica de esta condición bordea los 10 billones de euros en Europa y 8,4 billones de dólares en Estados Unidos, especialmente determinado por la atención hospitalaria y la pérdida de productividad laboral (7,8).
Las enfermedades respiratorias constituyen la tercera causa de muerte de la población chilena, siendo sólo superadas por las enfermedades del aparato circulatorio y los tumores malignos (9). El 50% de los decesos por enfermedades respiratorias en el adulto son atribuibles a la neumonía, siendo en Chile la principal causa de muerte por enfermedades infecciosas y la primera causa específica de muerte en la población mayor de 80 años. La incidencia y letalidad de la neumonía comunitaria se elevan en las edades extremas de la vida (menores de un año y mayores de 65 años) especialmente durante otoño e invierno asociado a las infecciones respiratorias virales (10). Se estima que sobre el 80% de los decesos acontecen en adultos mayores de 65 años con enfermedades cardiovasculares, metabólicas, respiratorias, neurológicas o renales crónicas.
Se ha observado una gran variabilidad en la tasa de hospitalizaciones por neumonía en diferentes áreas geográficas, probablemente determinado por diferentes criterios empleados por los médicos para evaluar la gravedad de los enfermos, accesibilidad a los sistemas de salud y las características de la población examinada (11–13). Se estima que cerca del 20% de los pacientes con NAC requieren ser manejados en el hospital debido a la gravedad de la infección pulmonar, concentrándose en esta población el mayor riesgo de complicaciones, muerte y demanda de recursos de salud. Se han identificado algunas variables clínico-epidemiológicas capaces de modificar la forma de presentación y la gravedad de la enfermedad, tales como la edad avanzada, presencia de comorbilidades, estado inmune del huésped, consumo de tabaco y alcohol, lugar de adquisición de la infección, el microorganismo causal y la contaminación ambiental (Tabla 1) (3–5,10,12).
Factores de riesgo de neumonía adquirida en la comunidad en el adulto
| – Edad: mayor de 65 años. |
| – Estilos de vida: tabaquismo, alcoholismo. |
| – Enfermedad preexistente: enfermedad cardiovascular, respiratoria, metabólica, renal, neurológica y hepática crónica. |
| – Enfermedad neumocócica invasiva. |
| – Antecedente de neumonía comunitaria. |
– Estados de inmunodeficiencia:
|
| – Síndrome de aspiración crónica (trastornos de la deglución). |
| – Tratamientos concomitantes. |
Teniendo en consideración la elevada prevalencia y morbimortalidad asociada a las infecciones respiratorias del adulto, las sociedades científicas extranjeras y nacionales han elaborado guías clínicas para sistematizar el manejo de los pacientes con neumonía comunitaria en el ámbito ambulatorio y hospitalario (14–18).
Diagnóstico clínicoLa neumonía comunitaria del adulto es un cuadro de evolución aguda, caracterizado por compromiso del estado general, fiebre, calofríos, tos, expectoración mucopurulenta y dificultad respiratoria; asociado en el examen físico a taquicardia, taquipnea, fiebre y signos focales en el examen pulmonar (19). La probabilidad de un paciente con síntomas respiratorios agudos de tener una neumonía depende de la prevalencia de la enfermedad en el ambiente donde se presenta y de las manifestaciones clínicas del enfermo (20). Se estima que la prevalencia de neumonía en los servicios de atención primaria (consultorios y servicios de urgencia) corresponde a 3–5% de las consultas por patología respiratoria. El diagnóstico clínico de neumonía sin confirmación radiográfica carece de precisión ya que el cuadro clínico (anamnesis y examen físico) no permite diferenciar con certeza al paciente con neumonía de otras condiciones respiratorias agudas (infecciones de la vía aérea superior, bronquitis, influenza, asma o EPOC exacerbados) (19,20). Se han diseñado reglas clínicas predictivas para sistematizar la solicitud de radiografía de tórax en pacientes adultos que consultan por síntomas respiratorios agudos y facilitar la pesquisa de pacientes con neumonía comunitaria en los servicios de atención primaria (Tabla 2) (21). Las reglas clínicas predictivas pudieran ser de utilidad para los médicos novicios en la toma de decisiones costo-efectiva.
| DIEHR Y COLS. | PUNTAJE |
|---|---|
| Rinorrea | −2 |
| Odinofagia | −1 |
| Sudoración nocturna | 1 |
| Mialgias | 1 |
| Expectoración | 1 |
| FR > 25resp/min | 2 |
| T ≥ 37,8°C | 2 |
| HECKERLING Y COLS. | Cada variable vale un punto |
| FC > 100lat/min | |
| T > 37,8°C | |
| Disminución murmullo pulmonar | |
| Crepitaciones | |
| Ausencia de asma | |
| GENNIS Y COLS. | Si una variable está presente solicite Rx Tórax |
| FC > 100lat/min | |
| FR > 20resp/min | |
| T > 37,8°C | |
| SINGALY COLS. | Estimación de la probabilidad de neumonía |
| Probabilidad = 1/(1+e−Y) | |
| Donde Y: −3,095+1,214 * Tos+1,007 * Fiebre+0,823 * Crepitaciones. | |
| Si la variable está presente =1 y ausente =0. |
Nota: FC: frecuencia cardiaca, FR: frecuencia respiratoria, T: temperatura. Rx Tórax: radiografía de tórax.
El diagnóstico de neumonía es clínico-radiográfico: la historia clínica y examen físico sugieren la presencia de una infección pulmonar, pero el diagnóstico se confirma cuando se demuestra la presencia de infiltrados pulmonares en la radiografía de tórax (22). El cuadro clínico y los hallazgos de la radiografía de tórax no permiten predecir con certeza el agente etiológico de la infección pulmonar; los síntomas, signos clínicos y hallazgos radiográficos se superponen entre los distintos agentes causales (bacterias clásicas y atípicas, virus respiratorios). La radiografía de tórax permite confirmar el diagnóstico clínico, establecer su localización, extensión y gravedad además permite diferenciar la neumonía de otras patologías, detectar posibles complicaciones, y puede ser útil en el seguimiento de los pacientes de alto riesgo (14–18). La resolución de los infiltrados radiográficos a menudo ocurre varias semanas o meses después de la mejoría clínica, especialmente en el anciano, la neumonía multilobar o bilateral, y la neumonía grave manejada en la UCI.
Los principales diagnósticos diferenciales a considerar son las infecciones del tracto respiratorio superior, gripe o influenza, bronquitis aguda, bronquiolitis, asma o EPOC exacerbados, tuberculosis, cáncer pulmonar primario o metastásico, insuficiencia cardiaca congestiva y tromboembolismo pulmonar (14–18).
Diagnóstico microbiológicoLos exámenes microbiológicos permiten identificar el agente causal de la neumonía y su patrón de sensibilidad a los antibióticos. El tratamiento antimicrobiano dirigido contra un patógeno conocido permite reducir el espectro de acción de los fármacos, los costos, el riesgo de reacciones adversas y de la resistencia antibiótica. Sin embargo, no es necesario realizar estudios microbiológicos extensos a todos los pacientes con neumonía comunitaria (23,24). Los estudios deben estar guiados por la gravedad de la neumonía, los factores de riesgo epidemiológico y la respuesta al tratamiento empírico.
Las limitaciones de sensibilidad y especificidad de los exámenes microbiológicos tradicionales (gram y cultivo de expectoración, hemocultivos y cultivo de líquido pleural, serología de microorganismos atípicos e inmunofuorescencia directa de virus respiratorios) han determinado la búsqueda e implementación de técnicas de biología molecular (ej: reacción en cadena de la polimerasa en tiempo real) de muestras respiratorias que han mejorado el rendimiento diagnóstico en los pacientes con infección del tracto respiratorio inferior (25,26). En la Tabla 3 se enumeran las principales ventajas y desventajas de las técnicas diagnósticas moleculares en pacientes con neumonía.
Ventajas y desventajas de las técnicas diagnósticas moleculares comparadas con las técnicas microbiológicas convencionales en pacientes con neumonía adquirida en la comunidad
| VENTAJAS | DESVENTAJAS |
|---|---|
| Mayor rapidez. | Equipos y reactivos de costo elevado. |
| Mayor sensibilidad. | Necesidad de personal altamente entrenado. |
| Rápida identificación de resistencia a antimicrobianos. | Las muestras pequeñas pueden limitar la sensibilidad del examen. |
| Capacidad de detectar los mecanismos de transmisión de la infección respiratoria | Falsos negativos en presencia de inhibidores de la reacción en cadena de la polimerasa. |
| Capacidad de examinar múltiples microorganismos en forma simultánea | Falsos positivos en presencia de colonización o contaminación. |
| Tiene mejor rendimiento en pacientes con uso previo de antibióticos. | Rendimiento diagnóstico variable de los sistemas no comerciales. |
| Permite detectar microorganismos que no pueden ser cultivados. | Falta evaluación sistemática de su aplicabilidad en diferentes contextos clínicos. |
No se recomienda realizar estudio microbiológico rutinario a los pacientes de bajo riesgo de complicaciones manejados en el ámbito ambulatorio, los cuales evolucionarán favorablemente con el tratamiento antimicrobiano empírico (14–18). En pacientes con tos persistente y compromiso de su estado general, infiltrados pulmonares en los lóbulos superiores y/o factores de riesgo epidemiológico (ej: inmigrantes de áreas endémicas, pobreza, hacinamiento, reclusión, alcoholismo, drogadicción, desnutrición, inmunodeficiencia), se recomienda obtener muestras de expectoración para baciloscopías y cultivo de Koch (27).
El riesgo de complicaciones y muerte de los enfermos hospitalizados por neumonía comunitaria justifica la realización de exámenes microbiológicos básicos (tinción gram y cultivo de expectoración, hemocultivos, cultivo de líquido pleural) que intentarán precisar el agente causal de la infección pulmonar y orientar el tratamiento antimicrobiano específico (14–18). El rendimiento de los exámenes microbiológicos básicos y su utilidad clínica en pacientes hospitalizados con neumonía comunitaria ha sido motivo de controversia (23,24). A pesar de las limitaciones de sensibilidad y especificidad de los exámenes serológicos (28–30), se recomienda obtener muestras de suero pareadas para la pesquisa de patógenos atípicos (M. pneumoniae, C. pneumoniae) y una muestra de orina para la detección de Streptococcus pneumoniae y Legionella pneumophila en todos los pacientes con NAC grave admitidos a la UCI, en aquellos que no responden a agentes β-lactámicos y en pacientes seleccionados con riesgo epidemiológico específico (14,16,17). La detección de antígenos de virus respiratorios mediante técnicas de inmunofluorescencia directa o biología molecular se recomienda en los períodos epidémicos de otoño-invierno y en los pacientes con riesgo elevado que serán manejados en el hospital.
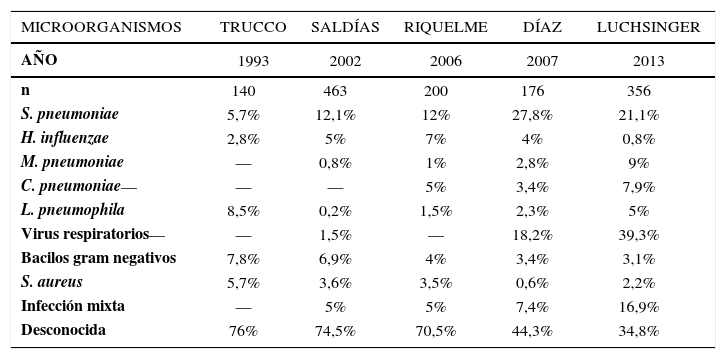
EtiologíaEn la situación clínica ideal, el tratamiento antimicrobiano empírico prescrito en la neumonía comunitaria del adulto debería estar basado en el resultado de los estudios microbiológicos realizados en el medio nacional (Tabla 4). En Chile, la información disponible sobre la etiología de la NAC manejada en el ámbito ambulatorio y la UCI es relativamente escasa, en comparación con el paciente hospitalizado en la sala de cuidados generales (31–35). En los estudios microbiológicos diseñados específicamente para estudiar los agentes causales, en el 40–50% de los casos no se logra identificar el patógeno respiratorio, lo que pone de manifiesto las limitaciones de rendimiento de los métodos diagnósticos. El Streptococcus pneumoniae es el principal patógeno respiratorio aislado en la NAC del adulto (31–35). Los principales microorganismos aislados en pacientes con neumonía comunitaria de bajo riesgos manejados en el ámbito ambulatorio son: Streptococcus pneumoniae, Haemophilus infuenzae, virus respiratorios (infuenza, parainfluenza, virus sincicial respiratorio, adenovirus, rinovirus, metapneumovirus), Mycoplasma pneumoniae y Chlamydophila pneumoniae. En los pacientes con neumonía de riesgo elevado manejados en el hospital se agregan otros microorganismos: Staphylococcus aureus, bacilos gram negativos entéricos y Legionella spp. En general, la distribución de los microorganismos varía escasamente en los tres entornos de atención: ambulatorio, sala de cuidados generales y UCI (36,37). En Chile, la etiología de la neumonía comunitaria del adulto hospitalizado es similar a la comunicada en estudios extranjeros y no se dispone de información específica sobre la NAC ambulatoria y NAC grave (31–35).
Etiología de la neumonía del adulto adquirida en la comunidad en chile (28–32)
| MICROORGANISMOS | TRUCCO | SALDÍAS | RIQUELME | DÍAZ | LUCHSINGER |
|---|---|---|---|---|---|
| AÑO | 1993 | 2002 | 2006 | 2007 | 2013 |
| n | 140 | 463 | 200 | 176 | 356 |
| S. pneumoniae | 5,7% | 12,1% | 12% | 27,8% | 21,1% |
| H. influenzae | 2,8% | 5% | 7% | 4% | 0,8% |
| M. pneumoniae | — | 0,8% | 1% | 2,8% | 9% |
| C. pneumoniae— | — | — | 5% | 3,4% | 7,9% |
| L. pneumophila | 8,5% | 0,2% | 1,5% | 2,3% | 5% |
| Virus respiratorios— | — | 1,5% | — | 18,2% | 39,3% |
| Bacilos gram negativos | 7,8% | 6,9% | 4% | 3,4% | 3,1% |
| S. aureus | 5,7% | 3,6% | 3,5% | 0,6% | 2,2% |
| Infección mixta | — | 5% | 5% | 7,4% | 16,9% |
| Desconocida | 76% | 74,5% | 70,5% | 44,3% | 34,8% |
La evolución del paciente con neumonía comunitaria puede variar entre un cuadro infeccioso banal de bajo riesgo de complicaciones hasta uno de extrema gravedad con riesgo vital (12). En general, el adulto inmunocompetente sin comorbilidad ni criterios de gravedad manejado en el ámbito ambulatorio tiene bajo riesgo de complicaciones y muerte (letalidad menor de 1–2%), elevándose a 5–15% en los pacientes con comorbilidad y/o factores de riesgo específicos que son admitidos a la sala de cuidados generales del hospital; y a 20–50% en los pacientes con NAC grave admitidos en la Unidad de Cuidados Intensivos (38,39). La evaluación de la gravedad en el paciente con neumonía comunitaria permite predecir la evolución de la enfermedad, decidir el lugar de manejo (ambulatorio, sala de cuidados generales, unidad de intermedio o UCI), la extensión del estudio microbiológico y de laboratorio complementario, las medidas de cuidados generales y el tratamiento antimicrobiano empírico (fármacos, ruta, dosis, duración) (12).
En la Tabla 5 se enumeran los principales factores pronósticos descritos en pacientes con neumonía comunitaria (12). La edad avanzada, enfermedades preexistentes, compromiso de conciencia, alteración de los signos vitales (taquicardia, taquipnea, hipotensión y fiebre), compromiso radiográfico multilobar o bilateral, hipoxemia y disfunción renal son los principales criterios de gravedad evaluados por el equipo de salud en los servicios de atención primaria (consultorios, salas ERA y servicios de urgencia).
Factores pronósticos en pacientes adultos con neumonía adquirida en la comunidad
|
Se recomienda clasificar a los enfermos en tres categorías de riesgo:
- a)
Pacientes de bajo riesgo (mortalidad inferior a 1–2%) susceptibles de tratamiento ambulatorio.
- b)
Pacientes de alto riesgo (mortalidad entre 20–30%) que deben ser manejados en la unidad de intermedio o UCI.
- c)
Pacientes de riesgo intermedio, con comorbilidad y/o factores de riesgo de evolución complicada y muerte que pueden ser manejados en el ámbito ambulatorio bajo estrecha vigilancia del equipo de salud o en la sala de cuidados generales del hospital (14–18).
En los servicios de atención primaria, donde no se dispone de exámenes complementarios, se recomienda evaluar la gravedad de los pacientes con neumonía comunitaria considerando las siguientes variables (14):
- a)
Edad: mayor de 65 años.
- b)
Enfermedades preexistentes: cardiopatía coronaria, insuficiencia cardiaca congestiva, enfermedad pulmonar crónica (EPOC, bronquiectasias), diabetes mellitus, enfermedad cerebrovascular con secuela motora, insuficiencia renal crónica, enfermedad hepática crónica, alcoholismo, desnutrición, neoplasia activa, inmunodeficiencia primaria o adquirida.
- c)
Estado mental alterado: somnolencia, sopor, coma y confusión mental.
- d)
Frecuencia cardiaca > 120latidos/minuto.
- e)
Hipotensión arterial (PA < 90/60mmHg).
- f)
Frecuencia respiratoria ≥ 20resp/min.
- g)
Neumonía multilobar o bilateral, presencia de cavitación o derrame pleural.
- h)
Hipoxemia o SpO2 menor de 90% respirando aire ambiente.
- i)
Presencia de comorbilidad descompensada (ej: arritmias, isquemia miocárdica, insuficiencia cardiaca, hiperglicemia, obstrucción bronquial).
En ausencia de factores de riesgo se recomienda manejo ambulatorio; en presencia de un factor de riesgo se recomienda manejo ambulatorio o en el hospital según la experiencia del equipo de salud, accesibilidad al servicio de salud y el juicio clínico; en presencia de dos o más factores de riesgo se recomienda referir al hospital (14).
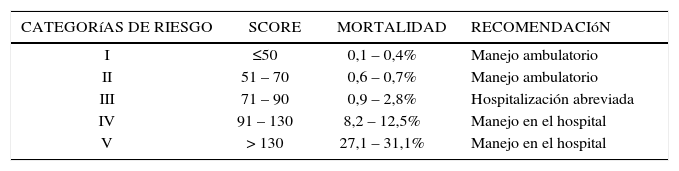
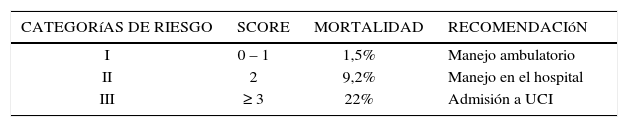
En las guías clínicas extranjeras (16–18) se recomienda evaluar la gravedad de los pacientes mediante índices pronósticos validados en la literatura, tales como el Índice de Gravedad de la Neumonía descrito por Fine y cols. (40) y el CURB-65 (41) propiciado por la Sociedad Británica de Tórax (Tabla 6). Ambos índices han sido evaluados y validados en la población chilena. El Índice de Gravedad de la Neumonía permite pesquisar a los pacientes de bajo riesgo de manejo ambulatorio (clases I, II y III) y el CURB-65 a los pacientes de riesgo elevado que requieren admisión a UCI.
| INDICE DE GRAVEDAD DE LA NEUMONíA | |
|---|---|
| CARACTERÍSTICAS | PUNTAJE |
| Factores demográficos | |
| Edad (años) | |
| Masculino | Edad |
| Femenino | Edad - 10 |
| Residente centro geriátrico | 10 |
| Enfermedades preexistentes | |
| Neoplasia | 30 |
| Enfermedad hepática | 20 |
| Insuficiencia cardiaca congestiva | 10 |
| Enfermedad cerebrovascular | 10 |
| Enfermedad renal | 10 |
| Examen físico | |
| Estado mental alterado | 20 |
| Frecuencia respiratoria ≥ 30resp/min | 20 |
| Presión arterial sistólica < 90mmHg | 20 |
| Temperatura < 35°C o ≥ 40°C | 15 |
| Frecuencia cardiaca ≥ 125latidos/min | 10 |
| Exámenes de laboratorio | |
| pH < 7,35 | 30 |
| BUN > 30mg/dL | 20 |
| Sodio plasmático < 130mEq/L | 20 |
| Glicemia ≥ 250mg/dL | 10 |
| Hematocrito < 30% | 10 |
| PaO2 < 60mmHg o SaO2 < 90% | 10 |
| Derrame pleural | 10 |
Cuando el médico clínico debe decidir el lugar de manejo del enfermo (ambulatorio o admisión al hospital) es importante considerar las variables clínicas y sociales implicadas en cada caso particular. Se debe evitar que pacientes de riesgo elevado sean tratados en el ámbito ambulatorio, pero también es importante evitar la admisión de pacientes de bajo riesgo, lo cual elevará innecesariamente los costos de la atención de salud. Los diferentes estudios realizados han permitido elaborar un listado de factores de riesgo que condicionan la necesidad de ingreso hospitalario y ayudan al clínico en la estimación de la gravedad del paciente particular (12). El juicio clínico y la experiencia del médico deben predominar sobre los modelos predictivos, los cuales no son infalibles, y deberían siempre considerar las aspiraciones e inquietudes de los enfermos en la toma de decisiones acerca del lugar de manejo y tratamiento prescrito.
El paciente con neumonía comunitaria grave es aquel que necesita vigilancia y monitorización de una Unidad de Cuidados Intensivos, donde si es necesario puede recibir apoyo especializado con conexión a un ventilador mecánico y/o soporte hemodinámico (42). Los pacientes que requieren tratamiento en la UCI representan entre el 10 y el 30% de los pacientes hospitalizados por neumonía (10,12). En esta categoría, el riesgo de complicaciones, fracaso de tratamiento, conexión a ventilador mecánico, uso de recursos sanitarios, estadía en el hospital y mortalidad son elevados.
La definición de neumonía comunitaria grave de la Sociedad Americana de Tórax considera:
- a)
Criterios mayores: necesidad de ventilación mecánica y presencia de shock séptico;
- b)
Criterios menores: presión sistólica menor de 90mmHg, frecuencia respiratoria mayor o igual a 30resp/min, hipotermia (Temp < 36°C), confusión mental, PaO2/FiO2≤250, compromiso radiográfico multilobar, nitrógeno ureico sérico mayor de 20mg/dL, leucopenia (leucocitos < 4.000cel/mm3) y trombocitopenia (recuento de plaquetas menor de 100.000/mm3) (16).
La presencia de un criterio mayor o tres criterios menores permiten establecer el diagnóstico de NAC grave. Los criterios de NAC grave de la Sociedad Británica de Tórax incluyen la frecuencia respiratoria mayor de 30resp/min, presión diastólica menor de 60mmHg, nitrógeno ureico sérico mayor de 20mg/dL y confusión mental (17).
En todos los pacientes con neumonía comunitaria se recomienda evaluar la gravedad de la infección en el momento de su admisión al hospital. Esta evaluación es preferible realizarla junto a un médico con experiencia, y si presenta criterios de mal pronóstico se sugiere trasladar precozmente a la UCI. La admisión tardía se ha asociado a peor pronóstico (43). Son útiles para esta evaluación los criterios de la ATS y los criterios de la BTS modificados (CURB65). En los pacientes con neumonía comunitaria grave se recomienda solicitar los siguientes exámenes microbiológicos: tinción gram y cultivo de expectoración o secreción traqueal, hemocultivos, gram y cultivo de líquido pleural, antígeno urinario de Streptococcus pneumoniae y Legionella pneumophila, detección de antígenos de virus respiratorios por técnicas de inmunofuorescencia o reacción en cadena de la polimerasa durante el período epidémico de otoño-invierno, y serología para microorganismos atípicos (M. pneumoniae y C. pneumoniae).
TratamientoEl tratamiento antibiótico empírico recomendado en las guías clínicas nacionales y extranjeras reduce la intensidad y duración de la sintomatología asociada a la neumonía, el riesgo de complicaciones y la mortalidad (14–18). En la mayoría de los casos, no es posible identificar el agente microbiológico que ocasiona la infección pulmonar y por esto el tratamiento antibiótico se prescribe en forma empírica. La elección del tratamiento antimicrobiano empírico debe considerar los antecedentes epidemiológicos del paciente, la estacionalidad, gravedad del caso, lugar de manejo (ambulatorio o en el hospital), el patrón de resistencia a los antimicrobianos de los microorganismos, la farmacocinética y farmacodinamia de los antibióticos, los costos del tratamiento y la disponibilidad de los medicamentos.
Los principales microorganismos aislados en pacientes adultos de bajo riesgo de complicaciones y muerte de manejo ambulatorio son Streptococcus pneumoniae, Haemophilus infuenzae, Mycoplasma pneumoniae, Chlamydophila pneumoniae y los virus respiratorios (31–37). En los pacientes de riesgo moderado-elevado manejados en el hospital también se deben incluir los bacilos gram negativos entéricos, Staphylococcus aureus y Legionella pneumophila.
En Chile, con los nuevos puntos de corte de susceptibilidad a penicilina de S. pneumoniae, prácticamente no existe resistencia ni susceptibilidad disminuida a penicilina en la población adulta chilena (44,45); mientras que la resistencia a macrólidos fuctúa entre 15–20% y a cefalosporinas de tercera generación entre 2–10%. El 10–20% de las cepas de Haemophilus infuenzae aisladas en la población adulta tienen beta-lactamasa, lo cual le confere resistencia a amoxicilina y ampicilina y 20–30% son resistentes a macrólidos. La producción de beta-lactamasa es el mecanismo más importante de resistencia a las aminopenicilinas, siendo variable en las diferentes áreas geográficas.
En los estudios realizados antes de modificar los puntos de corte de susceptibilidad a penicilina, los principales factores de riesgo de infección respiratoria por S. pneumoniae resistente a agentes β-lactámicos eran: edad mayor de 65 años, enfermedad pulmonar obstructiva crónica, alcoholismo, sospecha de aspiración, inmunodefciencia, comorbilidad múltiple, paciente institucionalizado, contacto con niños pequeños de guarderías, uso de antibióticos o esteroides en los últimos tres meses u hospitalización reciente (14–18).
Son escasos los estudios clínicos controlados y aleatorizados que han comparado la efcacia clínica de distintos esquemas antibióticos en el tratamiento de pacientes ambulatorios u hospitalizados con neumonía adquirida en la comunidad. Por lo tanto, las recomendaciones del tratamiento antibiótico empírico están basadas en evidencia clínica de calidad moderada (14–18). En la Tabla 7 se enumeran los principales antibióticos empleados en el tratamiento de la neumonía del adulto adquirida en la comunidad. En general, la antibioterapia se debe iniciar precozmente, dentro de 4–8 horas de realizado el diagnóstico, para reducir el riesgo de complicaciones y muerte (46,47). Además, se recomienda reevaluar la condición del paciente a las 24–48 horas de instaurado el tratamiento antimicrobiano.
Tratamiento antimicrobiano específico dirigido a patógenos respiratorios (16)
| MICROORGANISMOS | TRATAMIENTO DE ELECCIÓN | ALTERNATIVAS |
|---|---|---|
| Streptococcus pneumoniae | Penicilina G, Amoxicilina |
|
| Haemophilus infuenzae |
|
|
| Mycoplasma pneumoniae – Chlamydophila pneumoniae |
| Fluoroquinolonas |
| Legionella spp |
| Doxiciclina |
| Chlamydophila psittaci | Tetraciclina | Macrólido |
| Coxiella burnetii | Tetraciclina | Macrólido |
| Francisella tularensis | Aminoglucósidos |
|
| Yersinia pestis |
|
|
| Bacillus anthracis |
|
|
| Enterobacteriaceae |
|
|
| Pseudomonas aeruginosa |
| Aminoglicósido asociado a Ciprofoxacina o Levofoxacina |
| Burkholderia pseudomallei |
|
|
| Acinetobacter spp | Carbapenem |
|
| Staphylococcus aureus | Penicilina antiestaflocócica |
|
| Meticilina sensible | Vancomicina o Linezolid | Trimetoprim-Sulfametoxazol |
| Bordetella pertussis | Macrólidos | Trimetoprim-Sulfametoxazol |
| Anaerobios (aspiración) |
| Carbapenem |
| Virus Infuenza | Oseltamivir o Zanamivir | |
| Mycobacterium tuberculosis | Programa Nacional contra la TBC |
En la elección del esquema antimicrobiano, se recomienda clasificar a los pacientes con neumonía comunitaria en cuatro categorías de riesgo (14–16):
- Grupo 1:
Pacientes menores de 65 años sin comorbilidad o factores de riesgo de manejo ambulatorio.
Tratamiento: Amoxicilina 1 gramo cada 8 horas, Claritromicina 500mg cada 12 horas o Levofoxacina 750mg/día vía oral durante 7–10días. Alternativa: Azitromicina 500mg/día durante 5días.
- Grupo 2:
Pacientes mayores de 65 años y/o con comorbilidad sin factores de riesgo de manejo ambulatorio.
Tratamiento: Amoxicilina-Ácido clavulánico 500/125mg cada 8 horas ó 875/125mg cada 12 horas, Cefuroxima 500mg cada 12 horas o Levofoxacina 750mg/día vía oral durante 7–10días.
- Grupo 3:
Pacientes de cualquier grupo etario con criterios de gravedad moderada hospitalizados en sala de cuidados generales.
Tratamiento: Ceftriaxona 1–2g/día o Cefotaxima 1–2g cada 8 horas EV por 10–14días asociado a macrólidos o fuoroquinolonas en caso de sospecha de infección por microorganismos atípicos o fracaso de tratamiento con agentes β-lactámicos.
La recomendación de las guías clínicas de tratamiento combinado (β-lactámico asociado a un macrólido) o monoterapia con una fuoroquinolona se ha basado en estudios clínicos retrospectivos que demuestran una reducción significativa de la mortalidad y riesgo de complicaciones comparado con los pacientes tratados con una cefalosporina de tercera generación (48–50). Sin embargo, los estudios clínicos controlados han demostrado efcacia clínica similar y altas tasas de curación con los diferentes esquemas de tratamiento (51,52).
- Grupo 4:
Pacientes de cualquier grupo etario con criterios de neumonía comunitaria grave manejados en la UCI.
Tratamiento: Ceftriaxona 2g/día o Cefotaxima 1–2g cada 8 horas EV asociado a Eritromicina 500mg cada 6 horas, Levofoxacina 750–1.000mg/día o Moxifoxacina 400mg/día EV durante 10–14días. Se recomienda prolongar la duración del tratamiento antibiótico en la infección pulmonar por P. aeruginosa, Legionella spp y en el absceso pulmonar.
En presencia de alergia o fracaso de tratamiento con agentes β-lactámicos y/o serología positiva para Mycoplasma, Chlamydophila o Legionella spp. se recomienda agregar: Eritromicina 500mg cada 6h EV o VO o Claritromicina 500mg cada 12h VO durante 10–14días, o Azitromicina 500mg/día VO durante cinco días.
En los casos de sospecha de infección por Pseudomonas spp (colonización, daño pulmonar estructural, fibrosis quística o bronquiectasias), el esquema antibiótico inicial debiera ser Cefepime o carbapenémicos con acción antipseudomónica (imipenem o meropenem) asociados a una quinolona respiratoria. De confirmarse la infección por Pseudomonas aeruginosa debiera ajustarse el esquema antibiótico a Ceftazidima o Carbapenémicos con acción antipseudomónica (imipenem o meropenem) asociado a Ciprofloxacina o aminoglicósidos considerando la susceptibilidad in vitro de la cepa.
PrevenciónCon el propósito de prevenir y reducir la carga de morbilidad asociada a las infecciones respiratorias del adulto se recomienda implementar las siguientes medidas:
- a)
Identificación y aislamiento del caso índice en el hogar (precaución de vía aérea o gotitas y lavado de manos), reduciendo el riesgo de contagio intrafamiliar (virus, Mycoplasma spp, Chlamydophila spp y M. tuberculosis).
- b)
Programa de inmunización en la población de riesgo (vacuna antiinfluenza y antineumocócica).
- c)
Evaluación del riesgo de broncoaspiración en el paciente senescente o con daño neurológico (rehabilitación fonoaudiológica).
- d)
Evaluación y manejo de las adicciones (tabaquismo, alcoholismo y drogadicción).
- e)
Manejo óptimo de las enfermedades crónicas.
- f)
Vigilancia epidemiológica de los virus respiratorios y brotes epidémicos.
La vacuna antineumocócica polivalente disponible desde 1983 incluye 23 cepas de Streptococcus pneumoniae y la vacuna antineumocócica conjugada polisacárida 13-valente disponible desde 2012, cubren entre el 80 y 90% de las cepas que ocasionan enfermedad neumocócica invasora en niños y adultos inmunocompetentes (53–56). La vacuna conjugada confiere protección contra la enfermedad neumocócica invasora y la portación nasofaríngea de los serotipos cubiertos (54,55). Se recomienda vacunar a los adultos sanos mayores de 65 años, portadores de enfermedades crónicas (cardiopatías, EPOC, nefropatías, diabetes mellitus, cirrosis hepática, pérdida crónica de LCR, asplenia funcional o anatómica, alcoholismo), inmunocomprometidos, incluyendo infección por VIH, quimioterapia y neoplasias hematológicas.
La vacuna antiinfluenza se prepara con virus vivo atenuado, incluyendo habitualmente dos cepas de virus Influenza A y una de Influenza B, seleccionadas de acuerdo al perfil epidemiológico del año respectivo (57). Debido al cambio antigénico que se produce cada año, es necesario modificar la composición de la vacuna. Los estudios de costo-efectividad han confirmado la eficacia de la vacuna en reducir la morbimortalidad asociada a la epidemia de influenza y los gastos de salud involucrados en el manejo de los enfermos (58–60). Además, los estudios clínicos han confirmado que la vacunación reduce el riesgo de neumonía, hospitalización y muerte en la población senescente durante la epidemia de influenza, cuando la cepa de la vacuna es similar a la presente en la comunidad (61). Se recomienda vacunar anualmente a los adultos sanos mayores de 65 años, portadores de enfermedades crónicas (cardiopatías, EPOC, nefropatías, diabetes mellitus, cirrosis hepática, pérdida crónica de LCR, asplenia funcional o anatómica, alcoholismo), embarazadas con más de tres meses de gestación, inmunocomprometidos, pacientes institucionalizados (centros geriátricos, casas de reposo), trabajadores de la salud y viajeros a áreas geográficas de epidemia.
Recomendaciones en el hogarA todo paciente de bajo riesgo con diagnóstico de neumonía comunitaria de manejo ambulatorio debieran recomendarle reposo, hidratación adecuada, régimen liviano, control y manejo de la fiebre con antipiréticos según necesidad. Además debe informársele acerca de los signos de alarma que sugieren una evolución clínica desfavorable y la necesidad de reevaluación por el equipo de salud en los servicios de atención primaria. Los pacientes menores de 60 años y sin comorbilidades con diagnóstico de neumonía de manejo ambulatorio y evolución clínica favorable pueden ser controlados a los 7–10días de evolución.
Los pacientes mayores de 60 años o con comorbilidades con diagnóstico de neumonía de manejo ambulatorio debieran ser controlados en el consultorio externo a las 48–72 horas de iniciado el tratamiento.
Todo paciente con evolución clínica desfavorable (por ejemplo: dificultad respiratoria progresiva, aumento de la frecuencia respiratoria y del esfuerzo respiratorio, decaimiento progresivo, dolor torácico, persistencia de la fiebre más allá de 48–72 horas debiera ser controlado precozmente.
Los pacientes con diagnóstico de neumonía comunitaria de manejo ambulatorio deben recibir recomendaciones específicas respecto a los siguientes tópicos:
- a)
Educación antitabáquica.
- b)
Vacunación antiinfluenza en el período epidémico.
- c)
Vacunación antineumocócica en los grupos de riesgo.
- d)
Ingreso a programa de adicciones en pacientes alcohólicos.
- e)
Promoción de la actividad física.
- f)
Evaluación del riesgo de broncoaspiración en población de riesgo.
- g)
Manejo óptimo de las comorbilidades y déficit nutricional.
Los autores declaran no tener conflictos de interés, en relación a este artículo.