A pesar del increíble progreso tecnológico que ha tenido la medicina convencional, existen aún algunas patologías que no logran un completo alivio de sus síntomas con los tratamientos médicos actuales. Una de esas patologías es el dolor y particularmente el dolor crónico.
La prevalencia del dolor crónico en la población mundial oscila entre un 10.1–55.2%. Esta limitación terapéutica de la medicina alopática, ha favorecido la ebullición de un sinnúmero de otro tipo de terapias que prometen aliviar el dolor a quienes no han encontrado soluciones en la medicina convencional. Una de esas terapias es la meditación, particularmente la meditación budista.
Teniendo raíces en la antigua India hace aproximadamente 2500 años, la meditación persigue aliviar el sufrimiento del ser humano. Cuando se practica como estrategia terapéutica para el alivio del dolor, la meditación persigue calmar la mente primero, para luego realizar una ecuánime y atenta contemplación de la experiencia dolorosa, transformando su percepción y significación. Mediante esta contemplación, se van separando y abandonando los componentes emocionales aflictivos asociados a esta experiencia. El resultado final es una aceptación más llevadera de la experiencia dolorosa, menos limitante, y con mucho menos componentes emocionales aflictivos.
La investigación general sitúa a la meditación como una estrategia prometedora para el alivio del dolor, pero señala que se necesitan más estudios para fortalecer esta incipiente evidencia.
La investigación específica de universidades que se dedican a estudiar la neurociencia de la meditación, dispone de evidencia científica más sólida y sorprendente.
Besides the amazing technological progress that conventional medicine has had, there are still some pathologies that can’t achieve complete relief of their symptoms with the available medical treatments. One of these pathologies is pain and particularly chronic pain. The worldwide prevalence of chronic pain varies between 10.1–55.2%.
This therapeutic limitation of alopatic medicine, has driven the appearance of many other therapies that promise to alleviate pain to those who haven’t find relief in conventional medicine. One of these therapies is meditation; particularly buddhist meditation.
Meditation has its roots in the ancient India about 2500 years ago. The goal of meditation is alleviate suffering among human beings. When used as a strategy for pain relief, meditation first acts calming the mind in order to establish the basis for an nonjudgmental and kind contemplation of the painful experience. This contemplation transforms the perception and meaning of the painful experience by separating and leaving aside all the afflicted emotional components associated to pain. The final result is achieving a more bearable acceptance of the painful experience with less limitations and afflictions.
General investigation makes meditation appear as a promising strategy for pain relief, but it needs more studies to strengthen the evidence. But if we look at the evidence obtained at the specific universities that have been studying the neuroscience of meditation for years, the evidence is strong and surprising.
En los últimos 50 años, los avances de la ciencia y la tecnología han permitido que la medicina se haya desarrollado muchísimo en todas sus especialidades y subespecialidades.
La medicina del dolor es una de estas subespecialidades, y se ha desarrollado tanto en sus procesos de diagnóstico como en sus estrategias de tratamiento.
El motor de este desarrollo ha sido la creciente necesidad de terapias efectivas para el manejo del dolor. Actualmente, la prevalencia del dolor crónico en la población mundial varía entre un 10.1% a un 55.2%[1].
En Chile hay pocos estudios de prevalencia del dolor crónico general.
La Encuesta Nacional de Salud del Minsal del año 2003 entregó una prevalencia del 34.3% en la población chilena encuestada, para la presencia de dolor musculoesquelético mayor o igual a intensidad 4 según la escala visual análoga (EVA)[2].
Una revisión sistemática chilena del año 2013 entregó una prevalencia de 41.1% de dolor crónico no oncológico en la población chilena mayor de 17 años[3].
En el año 2018, un grupo chileno publicó los resultados de su investigación poblacional, entregando la cifra de un 32.1% para la prevalencia en Chile de dolor crónico no oncológico. De este grupo, un 65.7% de los pacientes referían dolor moderado y un 20.8% dolor severo[4].
Estos altos porcentajes de prevalencia del dolor crónico, reflejan una gran limitación de la medicina convencional para tratar este problema de salud.
Esta dificultad ha generado que en estos mismos últimos 50 años de la historia de la medicina, se haya desarrollado otro fenómeno paralelo al progreso tecnológico de la medicina convencional. Este fenómeno paralelo, es la incorporación de “otras terapias de salud” al clásico arsenal terapéutico de la medicina convencional. Estas “otras terapias” son las llamadas terapias complementarias y/o terapias alternativas.
Este fenómeno ha ido cobrando importancia y fuerza a propósito de que cada vez son más los pacientes, equipos de salud y centros médicos, que van consultando y/o implementando la aplicación de “otras terapias de salud” en sus estrategias sanitarias.
En el año 1998 se creó en Estados Unidos el National Center for Complementary and Alternative Medicine (NCCAM). El Centro Nacional de Medicina Complementaria y Alternativa es un organismo del gobierno federal de los Estados Unidos, dependiente de los National Institutes of Health (NIH), creado para promover la evaluación científica de la seguridad y utilidad de las diversas prácticas agrupadas en los conceptos de medicina complementaria y alternativa.
Con el correr de los años este centro norteamericano ha abandonado el término alternativo en sus definiciones y lo ha reemplazado por el término “Integrativo”. Actualmente se conoce como National Center for Complementary and Integrative Health[5].
En su página web se encuentran definiciones, recomendaciones e información científica sobre el aporte de algunas terapias complementarias y/o alternativas a la medicina convencional.
En el año 2002, en Ginebra, la Organización mundial de la salud (OMS) lanzó por primera vez una estrategia sanitaria global respecto a la inclusión, promoción, investigación y ejecución segura de estas terapias[6].
En Chile, en el año 2005 se dictó el Decreto N° 42 que reglamenta el ejercicio de las prácticas médicas alternativas (complementarias) como profesiones auxiliares de la salud, y las condiciones de los recintos en que estas se realizan. A partir de este reglamento marco, se ha evaluado y reconocido a la acupuntura (Decreto N° 123/2008) a la homeopatía (Decreto N° 19/2010) y a la naturopatía (Decreto N° 5/2013), como profesiones auxiliares de la salud[7].
En el año 2010, el Ministerio de Salud chileno realizó un estudio/encuesta sobre el diagnóstico situacional de las medicinas complementarias y alternativas en Chile. El estudio fue encargado al CEOC (Centro de Estudios de Opinión Ciudadana) de la Universidad de Talca[8].
En esta encuesta, el síntoma dolor era el más frecuente como motivo de consulta (26.5%) (Tabla 1).
Síntomas que motivan consultas a terapias alternativas. Encuesta MINSAL 2010
| ¿Cuál es el sìntoma y/o signo que con mayor frecuencia señalan los pacientes? | Porcentaje |
|---|---|
| Dolores | 26,5 |
| Depresión | 24,8 |
| Angustia | 9,5 |
| Ansiedad | 5,9 |
| Estrés | 14,3 |
| Cansancio | 4,8 |
| Hiperactividad | 0,7 |
| Insomnio | 1,4 |
| Otros | 9,9 |
| NS/NR | 2,3 |
| TOTAL | 100,0 |
Fuente: CEOC-UTalca.
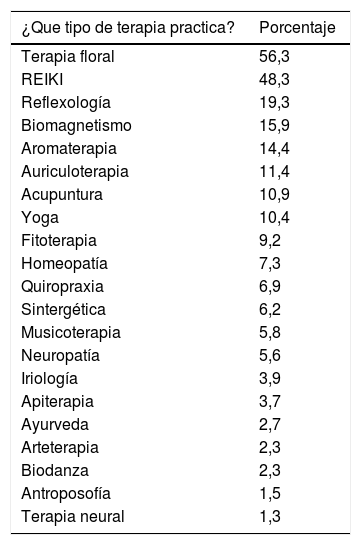
Otro resultado de este estudio reveló que las terapias más ejecutadas por los terapeutas encuestados no eran las que estaban contenidas en el decreto No 42. Las terapias más practicadas fueron terapia floral (56.3%), Reiki (48.3%) y reflexología (19.3%) (Tabla 2).
Terapias más practicadas por los encuestados. Encuesta MINSAL 2010
| ¿Que tipo de terapia practica? | Porcentaje |
|---|---|
| Terapia floral | 56,3 |
| REIKI | 48,3 |
| Reflexología | 19,3 |
| Biomagnetismo | 15,9 |
| Aromaterapia | 14,4 |
| Auriculoterapia | 11,4 |
| Acupuntura | 10,9 |
| Yoga | 10,4 |
| Fitoterapia | 9,2 |
| Homeopatía | 7,3 |
| Quiropraxia | 6,9 |
| Sintergética | 6,2 |
| Musicoterapia | 5,8 |
| Neuropatía | 5,6 |
| Iriología | 3,9 |
| Apiterapia | 3,7 |
| Ayurveda | 2,7 |
| Arteterapia | 2,3 |
| Biodanza | 2,3 |
| Antroposofía | 1,5 |
| Terapia neural | 1,3 |
Pregunta con alternativa múltiple por lo que el total es mayor a 100%
Fuente: CEOC-UTalca.
Este resultado nos invita a seguir trabajando en la investigación sobre seguridad y eficacia de otras terapias que nuestra población consulta.
Recientemente la OMS ha publicado un plan de desarrollo de estas terapias para el periodo 2014-2023[9].
En este último documento de la OMS, se aclaran ciertas definiciones acerca de todas estas terapias.
1.1Medicina TradicionalLa medicina tradicional tiene una larga historia. Es la suma total de los conocimientos, capacidades y prácticas basados en las teorías, creencias y experiencias propias de diferentes culturas, bien sean explicables o no, utilizadas para mantener la salud y prevenir, diagnosticar, mejorar o tratar enfermedades físicas y mentales.
En términos prácticos, las estrategias sanitarias que pertenezcan exclusivamente a una tradición étnica o a algún sistema cultural ancestral, se enmarcarán en la denominada Medicina Tradicional. Aquí encontramos a la acupuntura como parte de la medicina china; a la medicina ayurvédica y a la medicina mapuche.
1.2Medicina ComplementariaLos términos “medicina complementaria” o “medicina alternativa” aluden a un amplio conjunto de prácticas de atención de salud que no forman parte de la tradición ni de la medicina convencional de un país dado no están totalmente integradas en el sistema de salud predominante.
Aquí se incluyen el biomagnetisno, reiki, flores de Bach, la meditación y el yoga. Todas ellas entran en la categoría “terapias mente-cuerpo”, definida por el NCCIH.
1.3Medicina tradicional y complementaria (MTC)Medicina tradicional y complementaria fusiona los términos “medicina tradicional” y “medicina complementaria”, y abarca productos, prácticas y profesionales. El nombre Medicina Integrativa persigue aunar esta última definición.
La estrategia actual de la OMS respecto a la medicina tradicional y complementaria es fomentar su respaldo, difusión e investigación sobre su eficacia y seguridad.
Las estrategias sanitarias derivadas de la medicina alopática, serán parte de lo que conocemos como medicina convencional.
En este artículo revisaremos la definición, historia y evidencia disponible respecto a la eficacia en el tratamiento del dolor de una terapia que cuenta con un sólido y abundante respaldo de los centros que se dedican al estudio de la neurociencia moderna. Esta terapia es la meditación.
2Meditación en el manejo del dolorLa meditación es un entrenamiento de la mente que persigue modificar la manera en que vemos la realidad, con el fin de aliviar o eliminar el sufrimiento humano manifestado en una amplia gama de presentaciones. El entrenamiento se basa en ejercitar nuestra capacidad de prestar atención a diferentes objetos de meditación.
Al realizar este entrenamiento, la mente se calma primero y luego se favorece la observación de las causas que originan el sufrimiento. La finalidad de esta observación es ir abandonando gradualmente los pensamientos, emociones, palabras y acciones que originan el sufrimiento.
Uno de los objetos de meditación más utilizados es la respiración; pero también se pueden utilizar objetos físicos, sonidos, emociones, pensamientos, conceptos como la compasión, la experiencia psicofísica del momento presente o la sensación del dolor.
Los orígenes de la meditación, hace aproximadamente 2500 años en India, no pretendían encontrar alguna alternativa analgésica no farmacológica al dolor, ni tampoco buscar una terapia que minimizara los efectos adversos de las terapias disponibles en ese momento. Los objetivos originales de la meditación eran y son aliviar o eliminar el sufrimiento humano. Como la experiencia del dolor, es una forma de sufrimiento, los beneficios de la meditación incluyen al dolor como un aspecto de la vida que puede ser susceptible de alivio por esta práctica.
La meditación se viene practicando en las culturas orientales hace muchísimos años. Sin embargo, recién en los años 70, el mundo moderno occidental comienza a dirigir su mirada hacia el oriente para conocer esta práctica contemplativa. Fue así como Sri Lanka, India, Burma y Vietnam fueron visitados en esos años por aventureros, artistas, curiosos y algunos investigadores vinculados a la neurociencia. Uno de estos investigadores era Richard Davidson, estudiante de psicología de la universidad de Harvard. Davidson trabajó junto a un joven biólogo chileno que compartía sus inquietudes sobre el funcionamiento de la mente. Este hombre era Francisco Varela. El trabajo de esta dupla chileno/norteamericana sentó las bases para comenzar un diálogo serio entre neurociencia y espiritualidad. El fruto de estos diálogos dio inicio a un sinnúmero de investigaciones científicas acerca de los beneficios generales de la meditación. La historia de esta cruzada científica se detalla en el libro de Ricard Davidson “Los beneficios de la meditación” o “Altered Traits”[10].
En este libro se describe como algunos tipos de meditación no resistieron el riguroso análisis de la ciencia para comprobar sus efectos; y cuáles fueron los tipos de meditación que superaron esta prueba científica en forma impecable y sorprendente. Éstas últimas fueron todas las meditaciones que tienen una raíz budista. Atención focalizada a la respiración, meditación sobre el altruismo y compasión, y la meditación vipassana de la cual deriva el mindfulness.
La investigación específica sobre los efectos de la meditación en el dolor, comenzó en el año 1979, cuando el biólogo norteamericano Jon Kabat-Zinn puso a prueba un programa de meditación en el centro médico de la universidad de Massachusetts, para tratar a pacientes con dolor crónico. En este estudio, Jon Kabat-Zinn siguió durante 4 años a 225 pacientes con dolor crónico, y los sometió a una intervención de 8 semanas de un programa de meditación llamado Mindfulness based stress reduction o MBSR.
El término mindfulness fue introducido por Jon Kabat-Zinn como una traducción al inglés de la palabra Sati. Ésta, es una antigua palabra en lengua Pali que corresponde a un particular estado de atención o conciencia plena del momento presente con amabilidad, sin juicios y con la capacidad de discernir entre lo que es hábil o virtuoso, de lo que es inútil o perjudicial. Este especial modo de prestar atención llamado Sati o Mindfulness tiene sus orígenes en el budismo temprano, y se basa en contemplar nuestro cuerpo y mente de 4 formas. La cuarta forma de contemplación implica conocer y trabajar con algunos elementos propios de las enseñanzas budistas. Algunas corrientes occidentales de meditación han eliminado esta cuarta contemplación del mindfulness original, para así facilitar su ingreso a las culturas occidentales.
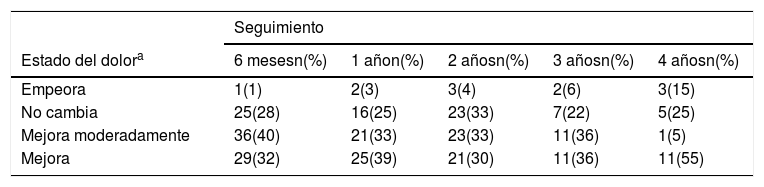
El postulado de Kabat-Zinn era que al contemplar el dolor bajo éste especial tipo de atención, las personas podrían disminuir la intensidad de la experiencia global del dolor a través de eliminar los componentes emocionales que le daban un significado aflictivo al dolor, o a disminuir la identificación con el dolor. Los resultados mostraron una moderada a gran disminución de la percepción del dolor en un 72% de los pacientes en los primeros 6 meses (Tabla 3).
Seguimiento en el tiempo de la mejoría promedio del dolor
| Seguimiento | |||||
|---|---|---|---|---|---|
| Estado del dolora | 6 mesesn(%) | 1 añon(%) | 2 añosn(%) | 3 añosn(%) | 4 añosn(%) |
| Empeora | 1(1) | 2(3) | 3(4) | 2(6) | 3(15) |
| No cambia | 25(28) | 16(25) | 23(33) | 7(22) | 5(25) |
| Mejora moderadamente | 36(40) | 21(33) | 23(33) | 11(36) | 1(5) |
| Mejora | 29(32) | 25(39) | 21(30) | 11(36) | 11(55) |
El estado del dolor fue determinado por la respuesta a un puntaje/ escala de 1 a 5: 1. mucho peor; 2. peor; 3. sin cambio en estado del dolor; 4. mejoría moderada; 5. gran mejoría relativa al nivel de dolor antes de realizar la intervención.
Kabat-Zinn J, Lipworth L, Burney R, Sellers W. Four-year Follow-up of a Meditation-Based program for the Self-Regulation of Chronic Pain: Treatment Outcomes and Compliance. The Clinical Journal of Pain 1986; vol 2, 159-173.
Este estudio fue publicado por la escuela de medicina de la universidad de Massachusetts en la revista Clinical Journal of Pain en el año 1986[11].
Después de esa experiencia, el programa de Jon Kabat-Zinn llamado MBSR (Mindfulness based stress reduction), se ha difundido por todo el mundo para aplicarlo a personas con dolor crónico, trastornos ansiosos y depresivos. La aplicación de este programa también se utiliza para realizar investigación científica seria y estandarizada.
En relación al tratamiento del dolor, se han hecho muchas investigaciones sobre los efectos analgésicos de la meditación, y muchos de ellos utilizan el programa MBSR para estandarizar la intervención.
En los últimos 10 años, el Dr. Fadel Zeidan de la Universidad de California San Diego, ha hecho una importante investigación sobre los mecanismos neurobiológicos que estarían involucrados en el efecto analgésico que tendría la meditación de Atención Plena o Mindfulness sobre el dolor crónico. Entre sus investigaciones más citadas en la literatura y búsquedas bibliográficas se encuentra el estudio Mindfulness meditation based pain relief employs different neural mechanisms than placebo and sham meditation induced analgesia[12].
En este estudio, sometió a estímulos dolorosos controlados a cuatro grupos de voluntarios sanos. Un grupo con entrenamiento en mindfulness genuino, otro grupo con entrenamiento en mindfulness falso, otro grupo placebo y un último grupo control.
Para detectar actividad cerebral, a todos los grupos se les realizó una resonancia magnética funcional de cerebro en condiciones basales, y luego bajo el estímulo doloroso.
Estas fueron sus conclusiones:
- 1-
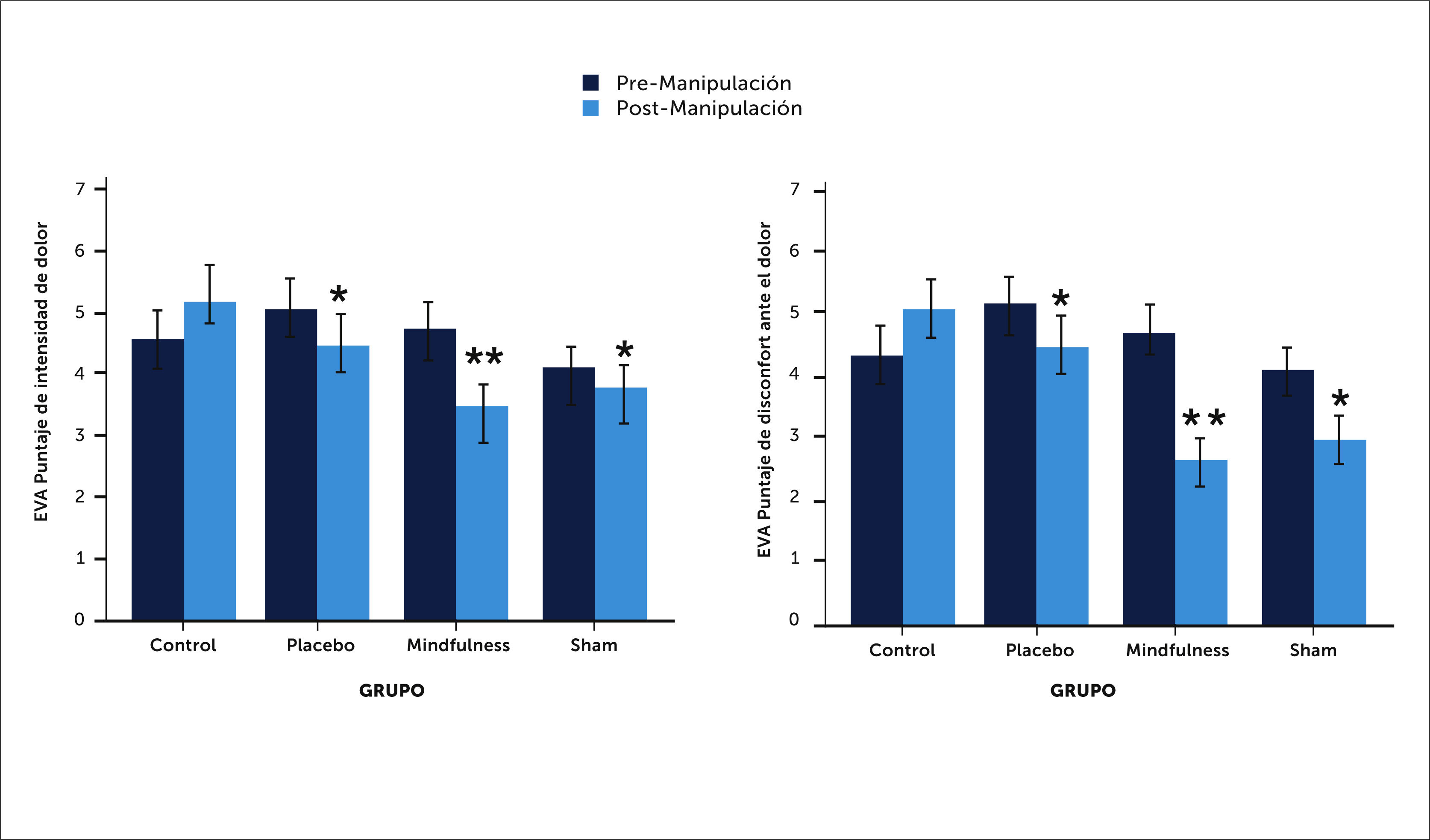
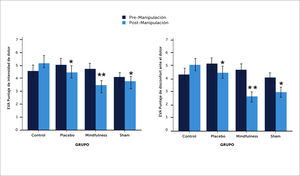
En el grupo de meditación con Atención Plena (Mindfulness), disminuye tanto el puntaje de disconfort ante el dolor como la intensidad misma del dolor. Esta disminución es más efectiva que en el grupo placebo y que en el grupo de Atención Plena falso (Sham mindfulness) (Figura 1).
Figura 1.Puntuación de la intensidad e incomodidad psicofísico, ante el dolor al introducir Mindfulness. Puntajes de la valoración psicofísica del dolor. (Media +/- SEM). La meditación mindfulness produjo mayores disminuciones tanto en la intensidad del dolor (izquierda) como en la incomodidad ante el dolor (derecha) comparadas con el placebo. ** La meditación mindfulness también fue significativamente (p<0,05) más efectiva para reducir los puntajes de intensidad del dolor (izquierda) y de incomodidad ante el dolor (derecha), al ser comparadas con la meditación falsa y los controles. (SEM=Standard error of the media). Referencia de Zeidan F. et al. Mindfulness Meditation-Based Pain Relief Employs Different Neural Mechanisms Than Placebo and Sham Mindfulness Meditation-Induced Analgesia. J Neurosci. 2015 Nov 18; 35(46): 15307–15325.
(0.22MB). - 2-
Cuando a las personas que han seguido un entrenamiento de mindfulness se les aplica un estímulo doloroso termal, en sus resonancias magnéticas funcionales aparece una activación de la corteza orbitofrontal que no aparece en los otros grupos. Esta área cerebral es determinante en cambiar el significado de la experiencia dolorosa eliminando el componente aflictivo emocional asociado al dolor.
- 3-
En el grupo de mindfulness genuino aparece una activación de la corteza cingulada anterior que no aparece en el grupo de mindfulness falso. La activación de esta área cortical también está involucrada en la disminución del dolor al igual que regular las respuestas emocionales asociadas al dolor.
- 4-
Las aferencias sensitivas dolorosas entran al encéfalo a través del tálamo y luego viajan desde ahí hasta la corteza primaria somatosensorial donde se procesa la intensidad y ubicación del dolor. En los estudios del Dr. Zeidan se demostró una disminución de la actividad del tálamo y de la corteza primaria somatosensorial primaria exclusivamente en el grupo de mindfulness genuino.
Otro estudio muy citado del Dr. Zeidan acerca de meditación y control del dolor, es del año 2016 y fue realizado en cooperación entre el Wake Forest School of Medicine y el Cincinnati Children's Hospital Medical Center[13].
En este estudio se sometió a 78 voluntarios sanos a estímulos dolorosos controlados. Un grupo control se comparó con un grupo de meditación. Ambos recibieron primero una infusión de solución salina, y luego una infusión de naloxona (antagonista opioide). El grupo control sólo recibió la instrucción de cerrar sus ojos y relajarse.
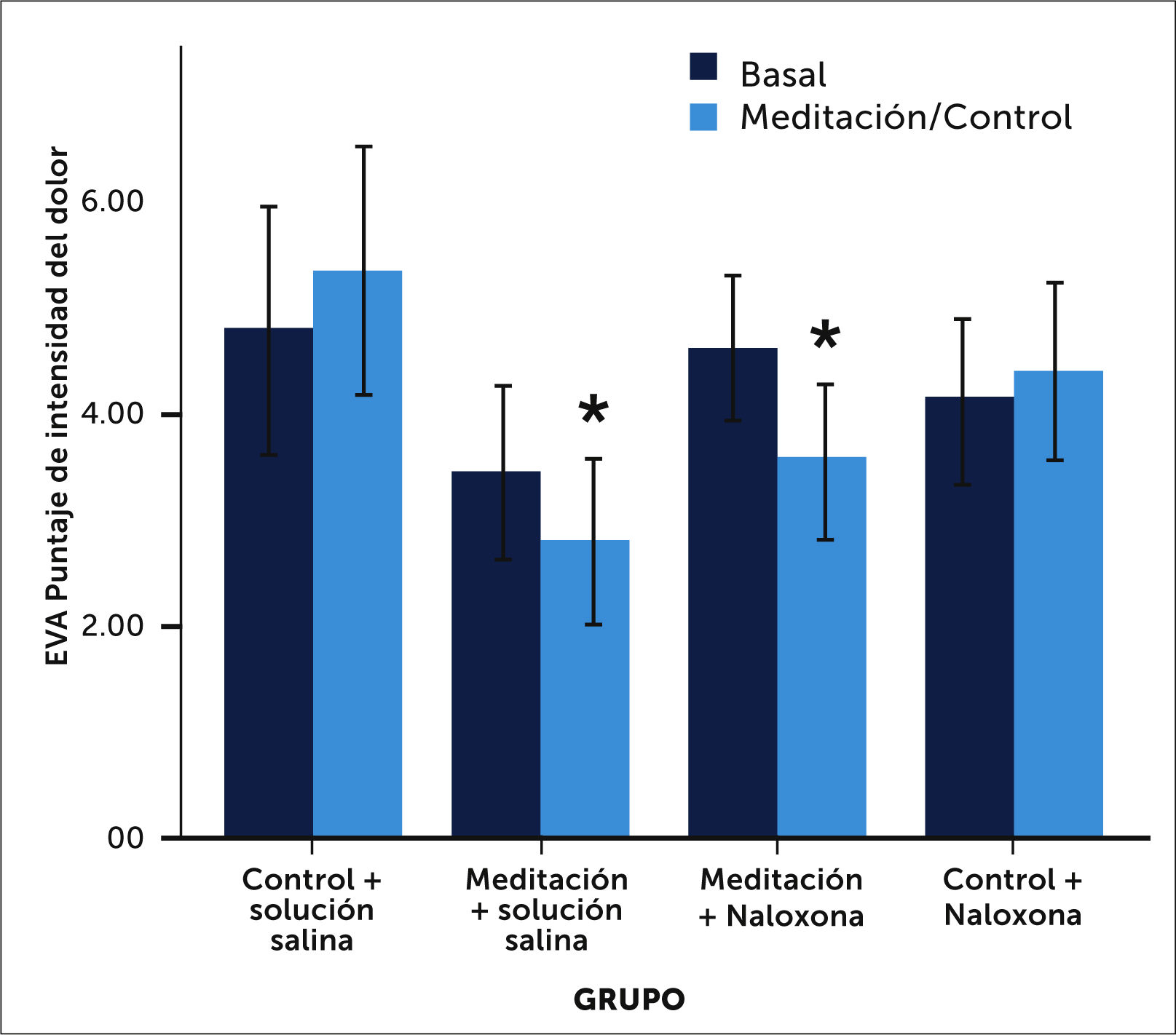
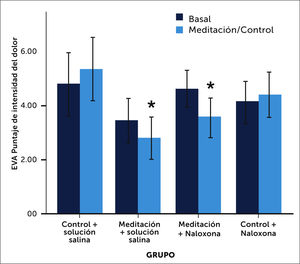
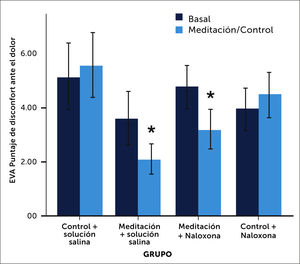
El grupo de meditación sintió menos dolor a la misma intensidad del estímulo doloroso que recibió el otro grupo. Lo impactante de este estudio fueron los resultados obtenidos después de aplicar naloxona (antagonista opioide) a ambos grupos. El grupo de meditación mantuvo el mismo control del dolor aun siendo expuesto a naloxona (Figuras 2 y 3). Este estudio sugiere que el mecanismo analgésico de la meditación no descansaría exclusivamente sobre la fisiología de los opioides endógenos.
Intensidad del dolor en grupo control v/s meditación. Infusión de solución salina primero y luego naloxona. Puntajes de intensidad del dolor (+/-95% intervalos confianza). La meditación durante la infusión de suero fisiológico (meditation+saline) redujo significativamente (p<0,001) los puntajes de intensidad del dolor comparados con la medición basal de los que iban a meditar, y con el grupo control+ solución salina. De manera importante, la administración de naloxona fracasó en revertir la analgesia inducida por la meditación. La meditación durante la infusión de naloxona (meditation+naloxone) redujo significativamente (p<0,001) el puntaje de intensidad del dolor comparado con la medición basal de los meditadores antes de aplicar naloxona, con las del grupo control+ solución salina, y con las del grupo control+naloxona. No hubo diferencias significativas en el puntaje de intensidad del dolor (p=0,69) entre el grupo de meditación+solución salina y el grupo de meditación+naloxona. Zeidan F. et al.Mindfulness-Meditation-Based Pain Relief Is Not Mediated by Endogenous Opioids. J Neurosci. 2016 Mar 16;36(11):3391-3397.
Intensidad del disconfort al dolor en grupo control v/s meditación. Infusión de solución salina primero y luego naloxona. Puntajes de disconfort al dolor (+/- 95% intervalos de confianza). La meditación durante la infusión de solución salina (meditation+saline) redujo significativamente (p<0,001) el disconfort ante el dolor comparado con el grupo control+solución salina. Naloxona no pudo revertir el alivio al dolor inducido por la meditación. La meditación durante la infusión de naloxona (meditation+naloxone) redujo significativamente (p<0,001) el disconfort al dolor comparado con la medición basal de los meditadores antes de aplicar naloxona, con el grupo control+solución salina y con el grupo control+naloxona. No hubo diferencias significativas (p=0,75) entre el grupo de meditación+solución salina y meditación+naloxona. Referencia de Zeidan F. et al.Mindfulness-Meditation-Based Pain Relief Is Not Mediated by Endogenous Opioids. J Neurosci. 2016 Mar 16;36(11):3391-3397.
La meditación promete ser una poderosa estrategia en el control del dolor crónico. Es importante señalar que los pacientes candidatos a aprender esta práctica deben mantener sus tratamientos de la medicina convencional, regulando sus dosis y requerimientos analgésicos en acuerdo con sus médicos tratantes.
Los profesionales de la salud deben conocer cuáles son los tipos de meditación donde la ciencia ha podido demostrar su aporte al tratamiento del dolor.
Si bien el análisis particular de los estudios de Kabat-Zinn y Zeidan son sorprendentes y muy alentadores, el análisis general de la literatura y bibliografía médica asociada al tema “Meditación y dolor”, concluyen que aún se hacen necesarios más estudios a gran escala y de mejor diseño para fortalecer la evidencia científica del beneficio de la meditación en el control del dolor.
La evidencia actual está en etapa de desarrollo, pero posiciona a la meditación como una importante terapia a investigar, sobre todo si consideramos la gran prevalencia del dolor crónico en la población general, su enorme costo asociado para los gobiernos, y la magnitud de los efectos adversos de algunos fármacos usados en el tratamiento del dolor.
Declaración conflictos de interés.
El autor declara no tener conflictos de interés con los temas de esta publicación.