Una pregunta habitual para los clínicos frente al paciente con hipertensión arterial es: cuáles son las metas de presión arterial sistólica y diastólica, para lograr los beneficios cardiovasculares, pero sin aumentar los efectos indeseables.
Las guías internacionales de hipertensión arterial han ido cambiando estos valores, siendo entonces difícil generalizar y, en consecuencia, aplicar estas recomendaciones. En poblaciones especiales, como los pacientes con diabetes mellitus, enfermedad renal crónica, cardiopatía coronaria o en los ancianos, existen discrepancias entre las diferentes guías en relación a las metas de presión arterial. Las metas de presión arterial surgen en las diferentes guías mayoritariamente de un consenso de expertos más que de estudios clínicos controlados aleatorizados o de meta-análisis.
Establecer metas de presión arterial en hipertensión arterial es un tema de discusión y de creciente incertidumbre para los clínicos. Este panorama cambiante es comprensible dada la escasez de estudios clínicos controlados aleatorizados diseñados para responder a estas interrogantes, en especial en determinadas condiciones clínicas.
Describimos las recomendaciones de las guías internacionales más conocidas, para luego revisar y analizar en detalle las metas de PA para aquellos grupos de pacientes con hipertensión arterial donde existen mayores discrepancias.
A common question for clinicians managing patients with hypertension is what are the systolic and diastolic blood pressure goals in order to achieve cardiovascular and cerebrovascular benefits but without increasing undesirable effects.
Hypertension international guidelines have been changing these values, making it difficult to generalize and, consequently, to implement these recommendations. In special populations, such as patients with diabetes mellitus, chronic kidney disease, coronary heart disease, or in elderly, there are discrepancies between different guidelines in relation to blood pressure goals. Blood pressure goals emerge in the different guidelines mostly from expert consensus rather than from randomized clinical controlled trials or meta-analyzes.
Setting blood pressure goals in hypertensive patients is a topic of discussion and increasing uncertainty for clinicians. This changing picture is understandable given the paucity of randomized clinical controlled trials designed to answer these questions, especially in certain clinical conditions.
We describe the recommendations of the most well-known international guidelines, and then review and analyze in detail the blood pressure goals in those groups of patients with hypertension where there are major discrepancies.
Los niveles de presión arterial (PA) se relacionan de manera lineal y directa con el riesgo de enfermedad cardiovascular (ECV) y cerebrovascular (AVE), cuyo sustrato anatómico, es la ateroesclerosis de grandes y pequeños vasos arteriales (1). Aunque esta relación existe desde niveles de PA considerados como normales, es decir valores de 120/80mmHg, desde el segundo informe Joint National Committee publicado el año 1980, se ha definido la hipertensión arterial HTA) como el valor de PA registrado en la consulta mayor o igual a 140/90mmHg, ya que su detección y tratamiento se correlacionan con una disminución en la morbi-mortalidad por ECV y AVE (2).
Para los clínicos un dilema habitual cuando deben tratar un paciente con HTA es saber cuáles son las metas de PA que deben alcanzar, o sea, hasta qué valores debemos bajar la PA, tanto la PA sistólica (PAS) como la PA diastólica (PAD), para lograr los beneficios cardiovasculares y cerebrovasculares, sin aumentar los efectos indeseables, ni aumentar la mortalidad (3,4).
Las metas de PA en las diferentes guías internacionales de HTA surgen, mayoritariamente, de un consenso de expertos que se basa en estudios epidemiológicos o de análisis posteriores (post-hoc) de estudios clínicos, por sobre estudios clínicos controlados aleatorizados (ECCA) o de meta-análisis diseñados para determinar qué niveles de PA son protectores en los pacientes con HTA (3,5,6).
Las guías internacionales de HTA a través de los años han ido cambiando las metas de PA. Para mayor confusión, en la actualidad, no todas coinciden en los objetivos de PA en los subgrupos de pacientes con HTA que presentan diabetes mellitus (DM), enfermedad renal crónica (ERC), cardiopatía coronaria (Ccor) y en los ancianos, haciendo cada vez más difícil, memorizar y, en consecuencia, llevar a la práctica clínica estas recomendaciones (5).
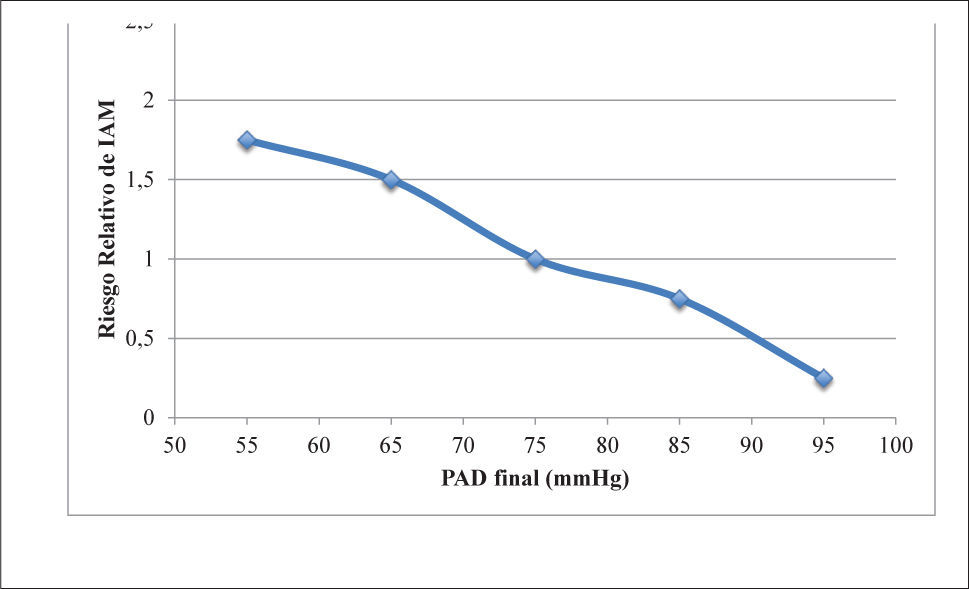
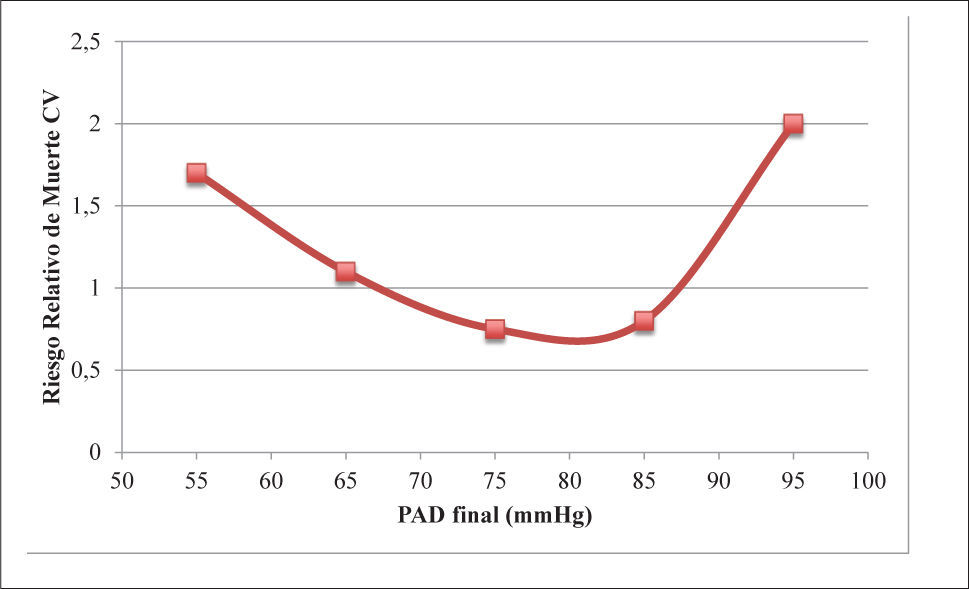
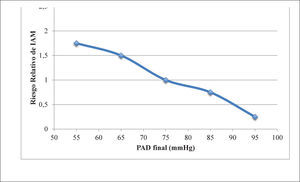
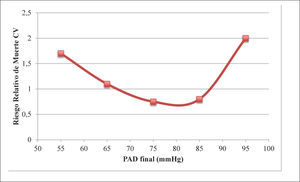
Así por ejemplo, hace algunos años, tanto la guía norteamericana Joint National Committee 7 (JNC7), como las guías europeas de las Sociedades Europeas de Hipertensión y de Cardiología 2003 y 2007, recomendaban como metas de PA valores por menores a 130/80mmHg en pacientes con DM o ERC, y valores aún inferiores, 125/75mmHg si estos pacientes además presentaban proteinuria mayor de 1 gramo/día (7-9) . Estas recomendaciones se basaron más en estudios epidemiológicos que en meta-análisis o ECCA y, sin evidencia clínica categórica, se generalizó la idea que un “mayor descenso de la PA podría reducir el elevado riesgo cardiovascular de estos pacientes”. Incluso, se llegó a señalar que: “mientras más baja la PA, mejor” (3,7,10). Contrariamente a la idea de “mientras más baja la PA, mejor”, ya se conocían estudios poblacionales como The Framingham Study y otros estudios longitudinales de pacientes con HTA, que sugerían que disminuir farmacológicamente la PA por debajo de ciertos valores, paradójicamente podría aumentar el riesgo de eventos cardiovasculares, surgiendo el concepto de la curva J o U en los gráficos de mortalidad cardiovascular y muertes por Ccor en situaciones de una excesiva reducción de la PAD (3,11,12). Particularmente en los pacientes con DM de larga data, esta tendencia parecía ser más significativa, como se demostró en el análisis post-hoc de los estudios IDNT (Irbesartan Diabetic Nephropathy Trial) (13) (Figura 1a), INVEST (International Verapamil-Trandolapril Study) (14) (Figura 1b), ONTARGET (ONgoing Telmisartan Alone and in combination with Ramipril Global Endpoint Trial) (15) y ACCOMPLISH (Avoiding Cardiovascular Events in Combination Therapy in Patients Living With Systolic Hypertension) (16). Agregando a esta evidencia, recientemente el estudio ACCORD (Action to Control Cardiovascular Risk in Diabetes) (17) mostró otros riesgos de la disminución “excesiva” de la PA en los diabéticos.
En la actualidad existe controversia en las metas de PA en pacientes hipertensos. Establecer metas ha comenzado a ser un tema de discusión y de creciente incertidumbre para los clínicos. Este panorama cambiante es comprensible, dada la escasez de ECCA diseñados para responder estas interrogantes, en especial en determinadas condiciones clínicas (3,5).
En los últimos años han aparecido nuevas guías internacionales de HTA, tales como: la británica (NICE 2011) (18), la europea (ESH-ESC 2013) (19), la norteamericana (JNC8) (20) y la canadiense (CHEP 2016) (21). En todas, existe consenso sobre la meta para el paciente <60 años, “no-frágil” y con HTA no complicada. En ellos, la meta de PA sería menor a 140/90mmHg. No obstante, existen discrepancias en las metas de PA en los hipertensos con DM o ERC y, para agregar confusión, también existe una falta de concordancia en la edad de los pacientes para definir “adulto mayor o ancianidad” y, por lo tanto, mayor incertidumbre en las metas de PA en este grupo de pacientes.
En este artículo, detallamos las recomendaciones de las guías internacionales más conocidas, para luego analizar y revisar en detalle las metas de PA para aquellos subgrupos de pacientes con HTA donde existen mayores discrepancias.
GUÍAS INTERNACIONALES DE HTAA continuación, se detallan las metas de PA de las guías internacionales de HTA más recientes: británica (NICE 2011) (18), europea (ESH-ESC 2013) (19), norteamericana (JNC8) (20) y canadiense (CHEP 2016) (21).
1. Guía británica NICE 2011Esta guía, a diferencia de otras guías, establece metas de PA tanto, para la medición de la PA en la consulta (PAC), como para la medición ambulatoria de la PA, ya sea, a través de un monitoreo ambulatorio de la PA (MAPA) o auto-medición en el hogar (AMPA).
En la Tabla 1 se resumen las recomendaciones de esta guía, que considera el grado de riesgo cardiovascular (CV), la presencia de daño de órgano blanco (DOB), DM y ECV clínica (18).
Metas de PA según guía NICE 2011
| EDAD | CONDICIONES ASOCIADAS | PAS 140-159 O PAD 90-99 | PAS 160-179 O PAD 100-109 |
|---|---|---|---|
| < 80 años | DOB (-), DM (-), ECV clínica (-) y Riesgo CV bajo | AMPA<135/85 | PAC <140/<90 y AMPA<135/85 |
| < 80 años | DOB (+), DM (+), ECV clínica (+) y Riesgo CV moderado o alto | PAC<140/<90 y AMPA<135/85 | PAC<140/<90 y AMPA<135/85 |
| > 80 años | No señalado | PAC<150/<90 y AMPA<145/85 | PAC<150/<90 y AMPA<145/85 |
Basada, no sólo estudios controlados y aleatorizados, sino también en meta-análisis y series clínicas, establece como principales en metas de PA:
a) PAS <140mmHg en todos los pacientes, con excepción de la población adulta mayor.
La PAS <140mmHg es una recomendación de clase I nivel B en todo paciente de riesgo CV bajo o moderado y, clase I-nivel A en el paciente HTA con DM.
En pacientes con historia previa de AVE o ataque isquémico transitorio, Ccor y/o ERC, la meta de PAS es la misma, con un nivel de evidencia clase IIa nivel B.
En adultos mayores menores de 80 años, la meta de PAS se fija entre los 140 a 150mmHg; en cambio para pacientes mayores de 80 años, sólo se puede considerar esta recomendación si el paciente se encuentra en adecuada condición física y mental, no siendo recomendable en el paciente frágil.
b) PAD<90mmHg en todos los pacientes, excepto en el paciente HTA con DM. Una PAD<90mmHg es una recomendación clase I con nivel de evidencia A.
En el paciente HTA con DM se recomienda una meta de PAD<85mmHg, como recomendación clase I con nivel de evidencia A. La guía señala que en estos pacientes no está claro que la presencia de enfermedad microvascular requiera metas de PA más bajas.
En la tabla 2 se encuentran las metas de PA según la estratificación de riesgo CV, considerando: la presencia de factores de riesgo cardiovasculares (FRCV), DOB, DM, ERC y ECV clínica (19).
Metas de PA según guía ESH-ESC 2013
| PAS 140-159 o PAD 90-99 | PAS 160-179 o PAD 100-109 | PAS ≥180 o PAD ≥110 | |
|---|---|---|---|
| Sin otros FRCV | <140/<90 | <140/<90 | <140/<90 |
| 1-2 FRCV | <140/<90 | <140/<90 | <140/<90 |
| ≥3 FRCV | <140/<90 | <140/<90 | <140/<90 |
| ERC etapa III o DOB | <140/<90 | <140/<90 | <140/<90 |
| DM | <140/<85 | <140/<85 | <140/<85 |
| ERC etapa ≥ IV o ECV | <140/<90 | <140/<90 | <140/<90 |
| DM con DOB/FRCV | <140/<85 | <140/<85 | <140/<85 |
Este informe se basó sólo en estudios controlados y aleatorizados. Exigió el criterio de inclusión de ser hipertenso, tener más de 100 participantes en cada estudio, seguimiento no menor de 1 año y ser de buena calidad según los criterios exigidos por la medicina basada en la evidencia. Recomienda en sujetos mayores de 18 años, las siguientes metas de PA (Tabla 3) (20).
4. Guía canadiense CHEP 2016Esta es la guía más reciente publicada. Basa sus recomendaciones de metas de PA, fundamentalmente, en la medición de la PA en la consulta, en posición sentada y de pie, efectuada con equipos automáticos certificados, y en los resultados del estudio SPRINT (Systolic Blood Pressure Intervention Trial)(22).
Esta guía recomienda aparatos completamente automáticos para la determinación de la PA, como el método preferido para la medición de la PA en el consultorio. Estos aparatos permiten medir la PA sin ninguna interacción del personal de salud con el paciente, mientras éste descansa solo en un lugar tranquilo. Las ventajas de esta modalidad son que elimina el riesgo de conversación durante las mediciones, reduce el riesgo del efecto de delantal blanco y facilita múltiples mediciones. Algunos equipos, como el utilizado en el estudio SPRINT, calculan automáticamente el promedio de las mediciones, descartando la primera medición. Los valores de PA obtenidos utilizando esta modalidad son menores que aquellos obtenidos con la técnica habitual auscultatoria y presencial, son consistentes entre visitas, parecen no afectarse significativamente por el entorno en el que se mide la PA y ya han demostrado que son útiles para predecir la presencia de DOB, como: grosor íntima-media carotideo, índice de masa ventricular izquierda y microalbuminuria (21). Esta modalidad de medición de la PA empleada en el estudio SPRINT efectúa, sin la presencia de personal de salud, 3 mediciones de PA en posición sentada luego de 5 minutos de reposo, dando como valor final, el promedio de la segunda y tercera medición además de medir la PA después de un minuto en posición de pie mediante un equipo automático validado y calibrado, completamente diferente a los empleados en ECCA anteriores, en que se usaron esfigmomanómetros de mercurio, en que se realizan las mediciones siguiendo la normativa de la Asociación Americana del Corazón, AHA. Los pacientes considerados como de alto riesgo CV, en esta guía, son similares a los incluidos en el estudio SPRINT: sujetos hipertensos >50 años con ECV clínica o subclínica, ERC con velocidad de filtración glomerular (VFG) entre 20 a 60ml/min o con un puntaje de Framingham ≥15%, o hipertensos >75 años. Previo a señalar los valores de PA considerados como metas, la guía recalca que la PAS en posición de pie no debe ser <110mmHg. En la tabla 4 se resumen las metas de PA según esta guía (21).
OBJETIVOS TERAPÉUTICOS SEGÚN SUBGRUPOS:1. Diabetes MellitusLa prevalencia de HTA en la población con DM tipo 2 (DM2) oscila entre 40 y 60%; cuando se diagnostica la DM2, 39% ya tiene HTA. El tratamiento precoz de la HTA es especialmente importante en los pacientes con DM2 para prevenir la ECV y minimizar la progresión de la enfermedad renal y retinopatía (6). En los pacientes con DM2 se ha demostrado que un control riguroso y continuo de la PA puede ser tan o más beneficioso que el control glicémico estricto (23).
Según las diferentes guías de HTA existentes, el paciente hipertenso DM tiene un mayor riesgo CV. Así por ejemplo, en la guía ESH-ESC 2013 estos pacientes son considerados de elevado riesgo CV, es decir, con un riesgo absoluto de muerte CV entre 5 a 8% en 10 años si no tienen DOB o factores de riesgo CV, o de muy elevado riesgo CV (riesgo absoluto de muerte CV > a 8% en 10 años) si tienen DOB o presencia de factores de riesgo CV (19).
Debe señalarse que durante muchos años hubo cierto acuerdo entre las principales guías en disminuir la PA a valores por debajo de 130/80mmHg (7,8) en estos pacientes. Sin embargo, esa recomendación estaba basada solo en opinión de expertos (nivel C de evidencia) y no en ECCA o meta-análisis (3). Contrario a lo ocurrido en años anteriores, las guías más recientes recomiendan diferentes valores como metas de PA en este subgrupo (Tabla 5) (18-21,24,25).
Para poder determinar qué valor de PA sería el más correcto como meta de PA en pacientes hipertensos DM, analizaremos por separado los valores alcanzados de PAS y de PAD en los diferentes ECCA.
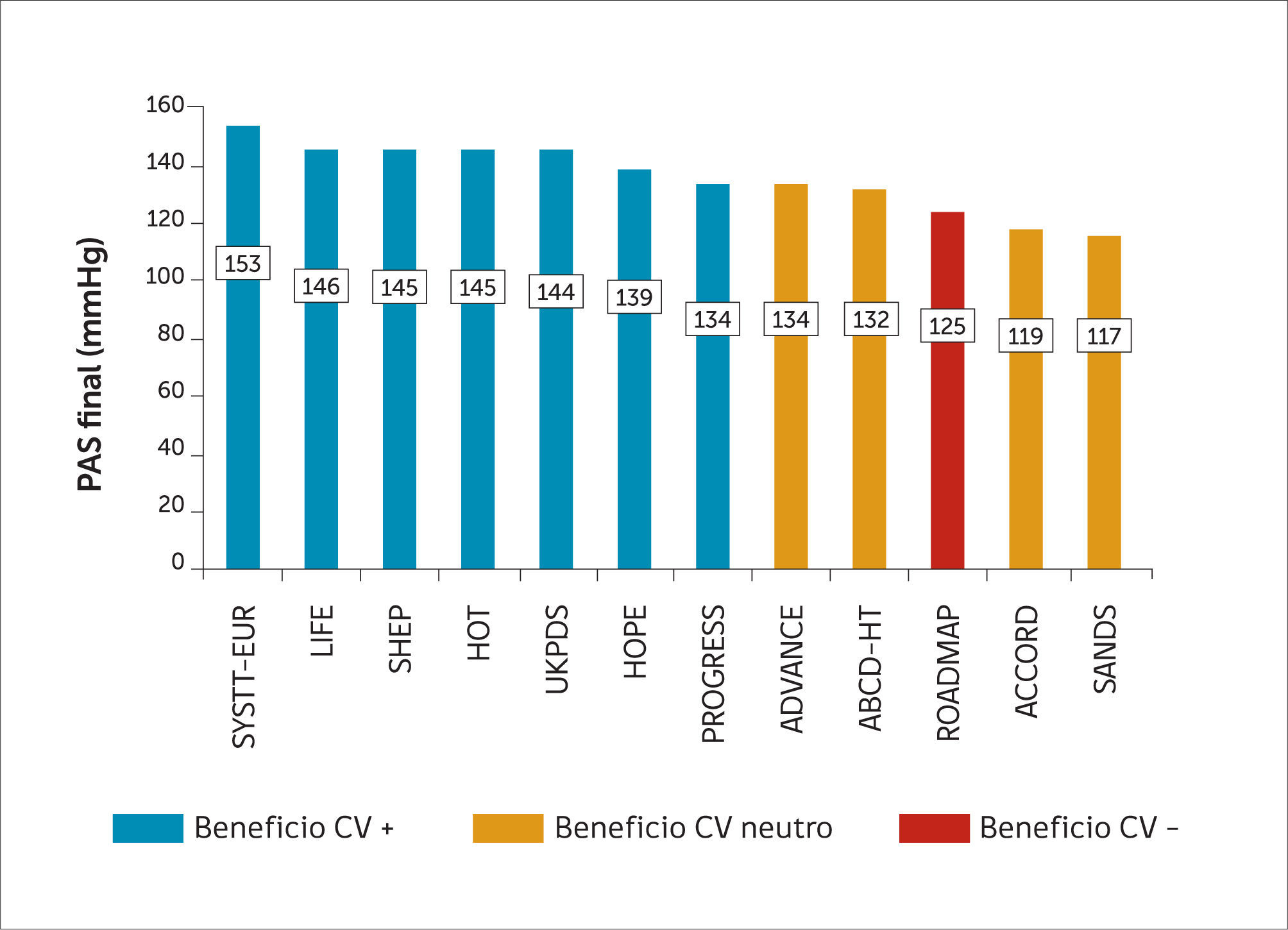
En relación a la PAS, distintos ECCA y meta-análisis no han demostrado ningún beneficio en los puntos finales (“outcomes”) primarios con cifras de PAS <130mmHg o <135mmHg, en comparación con las cifras estándar de PAS <140mmHg (26-28). Así por ejemplo, en el estudio ABCD-HT (Appropriate Blood Pressure Control in Diabetes Trial), en que el grupo de tratamiento activo alcanzó cifras de PAS de 132mmHg comparados con en grupo control que alcanzó 138mmHg, no se observó mejoría en el punto final primario de enfermedad renal o ECV. Sólo se logró beneficio en el AVE (29), que fue un punto final secundario. En el estudio ADVANCE (Action in Diabetes and Vascular Disease: Preterax and Diamicron MR Controlled Evaluation), el grupo de tratamiento activo logró una PAS de134mmHg versus PAS 140mmHg en el control. La diferencia en la PAS alcanzada no se tradujo en una reducción significativa de los eventos CV, incluyendo AVE (30). El estudio ACCORD comparó si una meta más intensiva en la PAS proporcionaba una mayor protección CV que una meta estándar (PAS <120mmHg versus PAS <140mmHg). En este estudio, aunque la PAS alcanzada en el grupo intensivo fue 119mmHg y en el grupo control fue de 134mmHg luego de 5 años de seguimiento, no se encontraron diferencias significativas en los puntos finales duros, como mortalidad CV e infarto de miocardio. Sólo se observó una reducción significativa (RR 0.58, p=0.009) en la tasa de AVE, desenlace secundario en este estudio, resultando en una reducción absoluta de un 1.1%. En este estudio, tal vez lo más preocupante fue observar que el grupo con tratamiento intensivo de la PA tuvo más del doble (RR 2.58, IC 95% 1.70-3.91) de eventos adversos (hipotensión, síncope, hiperpotasemia e insuficiencia renal) en comparación al grupo estándar (17). En relación a la función renal, si bien los pacientes tenían función renal normal al inicio del estudio, los hipertensos asignados al grupo de tratamiento intensivo (119/67 vs. 134/73mmHg) tuvieron casi el doble de casos de deterioro de la función renal (VFG <30ml/min/1.73m2) (17) 17. En concordancia con el estudio ACCORD, en el estudio SANDS (Stop Atheroschlerosis in Native Diabetics Study) no se apreciaron diferencias en los eventos CV entre el grupo de tratamiento intensivo (PAS alcanzada 117mmHg) comparado con el grupo de tratamiento estándar (PAS alcanzada 130mmHg); también en este estudio hubo más efectos adversos en el grupo de tratamiento intensivo versus el estándar (31). Con el mismo pensamiento de que, no siempre una PAS confiere mayor protección CV, en el estudio ROADMAP (Randomised Olmesartan And Diabetes MicroAlbuminuria Prevention) (32), diseñado para prevenir la aparición de microalbuminuria en sujetos diabéticos bloqueando el sistema renina angiotensina, aumentó la mortalidad CV en el grupo de tratamiento activo (cuya PAS final fue 125.7mmHg) comparado con el grupo control (que alcanzó una PAS de 128.7mmHg).
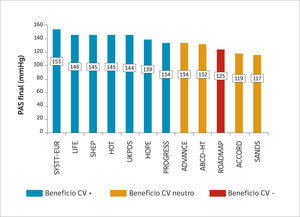
Finalmente, es importante mencionar que en los ECCA, no siempre se ha logrado llegar a cifras de PAS por debajo de 140mmHg. Aún así se ha logrado reducción en la tasa de eventos CV (Figura 2). Como ejemplo, en la población de diabéticos de los estudios de HTA sistólica aislada, como el estudio SYST-EUR (Systolic Hypertension in Europe Trial), la PAS del grupo control (placebo) fue de 162mmHg, mientras que en el grupo de tratamiento activo, la PAS alcanzada fue de 153mmHg. Aun así, este descenso significó una reducción de los eventos CV de 31% (33). En forma similar, en el estudio SHEP (Systolic Hypertension in the Elderly Program), el grupo de tratamiento activo alcanzó una PAS de 145mmHg, con 34% de reducción de los eventos CV(34). Es más, incluso en el estudio UKPDS (UK Prospective Diabetes Study), donde la PAS del grupo control fue de154mmHg y la del grupo de tratamiento activo de 144mmHg, esta disminución redujo los eventos CV en 34% (23).
En consecuencia, la meta de PAS planteada por la mayoría sería<140mmHg, y sólo en aquellos con alto riesgo de AVE, una PAS<135mmHg, pero vigilando estrechamente los efectos adversos.
En relación a la PAD, las guías presentan diferentes recomendaciones; desde <90mmHg hasta <80mmHg, basadas fundamentalmente en los estudios HOT, UKPDS y ABCD-NT.
En el estudio UKPDS, 758 pacientes diabéticos fueron asignados a un control estricto de PA, lográndose cifras de PAD de 82mmHg, en comparación a un grupo de 390 pacientes con control menos estricto y cifras de PAD de 87mmHg (23). El grupo de control estricto mostró una reducción mayor de complicaciones como muerte por diabetes, infartos cerebrales y desarrollo de complicaciones microvasculares. En el estudio HOT (Hypertension Optima Treatment) 1500 individuos con HTA y DM se randomizaron a 3 grupos con distintos objetivos de PAD: ≤90mmHg, ≤85mmHg o ≤80mmHg. Los resultados entre estos individuos se informaron en un análisis de subgrupos preespecificado. El promedio de PAD alcanzada en los 3 grupos fue 85.2, 83.2 y 81.1mmHg, respectivamente. El riesgo de un evento CV mayor después de 3.8 años de seguimiento fue 2 veces mayor (RR 2.06, IC:1.24-3.44) (35) en el primer grupo. Sin embargo, los pacientes que obtuvieron mayor beneficio CV, aquellos asignados a PAD ≤80mmHg, no lograron una PAD de <80mmHg. Estos resultados han motivado que algunas guías sugieran una PAD ≤80mmHg y otras PAD <85mmHg.
Sin embargo, otras guías, como el JNC8, no han incluido el estudio HOT en su análisis, De allí que esa guía tiene como objetivo PAD <90mmHg (20). La razón de la no inclusión del estudio HOT en el JNC8 se debe a que, al igual como lo señala la revisión sistemática de la Cochrane Library, no cumple con ninguno de los criterios para ser considerado un estudio de buena calidad (26).
Finalmente mencionamos el estudio ABCD-NT (Appropriate Blood Pressure Control in Diabetes Trial) que comparó objetivos de PAD <90mmHg versus PAD 80-90mmHg, alcanzándose PAD promedios de 81 y 75mmHg. No se obtuvieron diferencias en el punto final de enfermedad renal o ECV, y sólo hubo beneficio en un punto final secundario como AVE (13 vs 4 eventos, OR 3.29 (1.06-10.25).
En síntesis, podemos señalar que la meta de PA sería lograr una PAD <90 mmHg, y sólo podría plantearse una meta más baja de <85mmHg en aquellos con alto riesgo de AVE.
Por último, se debe mencionar que en pacientes hipertensos diabéticos no está claro si la presencia de enfermedad microvascular, ya sea retiniana, renal o neuropatía autonómica, requiera metas de PA más bajas (6). En particular, la presencia de microalbuminuria o proteinuria no determina obligatoriamente menores niveles de PA.
2. Enfermedad renal crónicaLas principales causas de ERC a nivel mundial son DM e HTA (36). Los pacientes hipertensos con ERC tienen un riesgo CV muy elevado (19). Por ello, en pacientes con ERC existen dos objetivos terapéuticos:
- 1)
Disminuir la morbi-mortalidad CV.
- 2)
Retardar o enlentecer la progresión de la ERC hacia la ERC teminal (ERCT) disminuyendo la velocidad del deterioro de la VFG3 (36).
El control de la PA es uno de los elementos claves para enlentecer la progresión de la ERC. Diferentes estudios han demostrado que el descenso de la PA lleva a una reducción en la velocidad de progresión de la ERC, tanto en enfermedad renal diabética (ERD) como no-diabética (ERno-D).
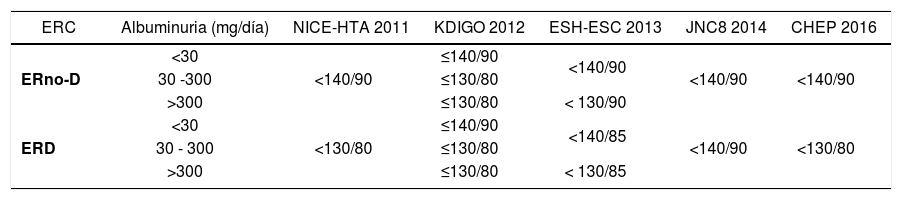
Anteriormente, todas las principales guías recomendaban valores de PA<130/80mmHg como metas de PA para los pacientes con ERC. En aquellos que, además presentaban proteinuria >1g/día, los valores de PA debían ser <125/75mmHg. En la actualidad no existe uniformidad en las metas de PA para los pacientes con ERC (Tabla 6) (18,21).
Metas de PA en pacientes con HTA y ERC según guía de tratamiento
| ERC | Albuminuria (mg/día) | NICE-HTA 2011 | KDIGO 2012 | ESH-ESC 2013 | JNC8 2014 | CHEP 2016 |
|---|---|---|---|---|---|---|
| ERno-D | <30 | <140/90 | ≤140/90 | <140/90 | <140/90 | <140/90 |
| 30 -300 | ≤130/80 | |||||
| >300 | ≤130/80 | < 130/90 | ||||
| ERD | <30 | <130/80 | ≤140/90 | <140/85 | <140/90 | <130/80 |
| 30 - 300 | ≤130/80 | |||||
| >300 | ≤130/80 | < 130/85 |
La guía KDIGO 2012 de la Sociedad Internacional de Nefrología destaca la importancia de las comorbilidades CV, la edad y la presencia de hipotensión ortostática en las metas de PA (36). Recomienda detectar y vigilar la hipotensión ortostática, sobre todo en pacientes de edad avanzada y/o con ERC secundaria ERD, y no descender la PAD a valores menores de 60mmHg. Este hecho podría estar en relación con una mayor prevalencia de enfermedad coronaria subclínica en pacientes con DM, en los que el descenso agresivo de la PAD podría desencadenar eventos isquémicos (13). Esta guía señala que solo la magnitud de la proteinuria podría determinar metas de PA diferentes.
La evidencia obtenida en los ECCA de pacientes con ERC es controversial y ha sido difícil determinar si los beneficios han sido secundarios a la reducción de la PA o al efecto específico del bloqueo del sistema renina angiotensina (SRA) (3,7,8,10). Pero, en la mayoría de los ECCA, los pacientes no han alcanzado esas cifras de PA.
En tres ECCA de pacientes con ERC por ERno-D: MDRD (Modification of Diet in Renal Disease) (37), AASK (African American Study of Kidney Disease and Hypertension) (38) y REIN2 (Blood-pressure control for renoprotection in patients with non-diabetic chronic renal disease) (39) no hubo diferencias en la mortalidad CV ni en la progresión a la ERCT con metas de PAS de 125, 128 y 130mmHg, respectivamente, comparadas con la meta estándar de PAS<140mmHg, independiente del régimen terapéutico antihipertensivo empleado.
En el estudio MDRD, 585 pacientes fueron aleatorizados a una meta de control estricto de la PA (PA media <92mmHg, equivalente a 125/75mmHg) y a una meta convencional (PA media <107mmHg, equivalente a 140/90mmHg); fueron seguidos durante una mediana de 2.2 años. En este estudio sólo se observó un efecto beneficioso del control estricto de la PA en pacientes con proteinuria >1g/día, disminuyendo la velocidad del deterioro de la VFG (37). En una prolongación del seguimiento de los pacientes a 10 años, Sarnak y col. observaron (en un análisis por intención de tratar) que los pacientes en el grupo de tratamiento intensivo presentaron un menor riesgo de evolución a ERCT o fallecimiento, siendo significativo este hallazgo sólo en el grupo de pacientes con proteinuria >1g/día (40).
En el estudio AASK, 1094 afroamericanos con HTA y proteinuria entre 500 y 600 mg/día fueron aleatorizados a una meta de tratamiento intensivo (PA 125/75mmHg) o convencional (PA 140/90mmHg) y, seguidos durante una mediana de 4 años. La PA conseguida fue 128/78 y 141/85mmHg, respectivamente. No se observaron diferencias significativas en la velocidad de deterioro de la VFG. Posteriormente, los pacientes fueron seguidos durante un período de observación de 5 años. Durante ese tiempo, las PA alcanzadas fueron 131/78 y 134/78mmHg, no comprobándose diferencias en la progresión de la ERC. Sin embargo, en el subgrupo de pacientes con una razón proteinuria/creatininuria >220mg/g (equivalente, aproximadamente, a una proteinuria >300mg/día), hubo una reducción significativa del riesgo de progresión en el grupo de tratamiento intensivo, que no fue observado en el grupo de pacientes con una razón proteinuria/creatininuria <220mg/g (38). Sólo en un seguimiento a largo plazo del estudio AASK, se observó una disminución de la progresión de la ERC y muerte, en aquellos pacientes con una razón proteinuria/creatininuria >220mg/g asignados a la meta de menor PA (41).
En el estudio REIN-2 se asignaron aleatoriamente pacientes con ERno-D y proteinuria>1g/día a una meta de control estándar de PA (PAD<90mmHg) o un control estricto (PA<130/80mmHg). Todos los pacientes fueron tratados con ramipril y, el grupo de control estricto de PA recibió felodipino 5-10mg/día junto con otros fármacos para conseguir las metas de PA establecidas. El promedio de PA alcanzado fue 134/82mmHg en el grupo de tratamiento convencional en comparación con 130/80mmHg en el grupo de control estricto de la PA. Sin embargo, no se encontraron diferencias significativas en el riesgo de progresión a ERCT entre los grupos (39).
Una revisión sistemática, que incluyó los 3 estudios: MDRD, AASK y REIN2, concluyó que el control estricto de la PA, es decir metas de PA<130/80mmHg, se asociaban con menor riesgo de ERCT o muerte y menor progresión de la ERC, en pacientes con proteinuria >1gr/día, pero no en pacientes con proteinuria <1gr/día (42).
En dos ECCA de pacientes con ERC secundaria a ERD, el estudio IDNT (Irbesartan Diabetic Nephropathy Trial) (43) y el estudio RENAAL (Reduction in EndPoints in NIDDM with the Angiotensin II Antagonist Losartan) (44), la PAS alcanzada fue de 140.5 y 143mmHg, respectivamente: no hubo diferencias en la mortalidad CV, pero sí se demostró un retardo en la progresión a la ERCT cuando se utilizó un bloqueador del SRA. En el estudio IDNT, una PAS final <132mmHg (cuartil inferior) se asoció con una mayor protección de la función renal, mientras que con una PAS <125mmHg aumentó el riesgo de infarto de miocardio y muerte CV (13).
En resumen, en los pacientes con ERC las metas de PA debiesen ser:
- a)
PA <140/90mmHg para aquellos sin proteinuria.
- b)
En ERno-D con proteinuria >1 gr/día de <130/80mmHg.
- c)
Posiblemente, pero no basado en la evidencia, en ERD con proteinuria >1gr/día de <130/80mmHg.
Debe recalcarse que la PAD nunca debiera descender a valores menores de 60mmHg.
3) Adultos MayoresEl Framingham Study demostró que a mayor edad existe mayor prevalencia de HTA y mayor riesgo de morbi-mortalidad CV (2). El tratamiento de la HTA en los adultos mayores y/o ancianos constituye siempre un desafío para los clínicos, porque así como existen claros beneficios del tratamiento de la HTA, existen también riesgos significativos de efectos colaterales indeseables secundarios al tratamiento. Los ECCA efectuados en pacientes ancianos con HTA sistólica aislada o HTA sistodiastólica han documentado reducciones significativas del riesgo de AVE, IAM e ICC, iguales o mayores que las observadas en los individuos más jóvenes. Así por ejemplo, en el estudio HYVET (Hypertension in the Very Elderly Trial), en pacientes mayores de 80 años en buen estado de salud, se redujo la mortalidad global en 28%, AVE en 34% e ICC en 64% (45).
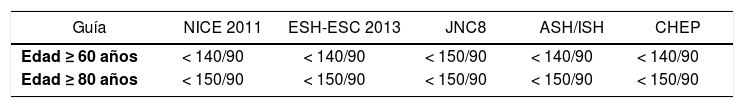
Durante muchos años, el umbral de corte para el diagnóstico y el objetivo terapéutico de la HTA para la población general mayor de 18 años fue de 140/90mmHg, sin hacer distinción en las edades más avanzadas (3). Sin embargo, el límite de edad para considerar a una persona anciana es diferente en las guías internacionales de HTA. Aunque la OMS establece como punto de corte los 65 años, las guías de HTA utilizan edades entre 60 a 80 años (18-21,46).
No obstante, también es cierto que la definición de ancianidad no es sencilla y no siempre debiera basarse en los años, teniendo en cuenta la existencia de adultos mayores frágiles y vulnerables con una baja expectativa de vida y otros con muy buen estado de salud con una mayor expectativa de vida a la misma edad cronológica.
Las principales guías de HTA sugieren, desafortunadamente, diferentes metas de PA según ciertas edades (Tabla 7).
La guía europea ESH-ESC 2013 diferencia a los adultos mayores en aquellos con buen estado de salud, que toleran una PAS por debajo de 140mmHg, de otros pacientes en estado de fragilidad, en los cuales las metas de PA deberían definirse en forma individual (19). En esta misma línea, la guía canadiense CHEP 2016 sugiere una meta de PAS entre 140 y 160mmHg, pero enfatiza que debe evitarse la hipotensión ortostática y no afectarse la calidad de vida (21). En cambio, la guía JNC8 recomienda como meta de PA en los pacientes mayores de 60 años, cifras sólo por debajo de 150/90mmHg (20). Esta recomendación causó mucha polémica y fue muy criticada, fundamentalmente por considerar los 60 años, como una edad relativamente joven como valor de corte para cambiar el umbral terapéutico. Más aún, en un corolario de su recomendación también se reconoce que, si un paciente mayor de 60 años presenta valores de PA por debajo de 140/90mmHg sobre la base de un tratamiento bien tolerado y sin efectos adversos sobre su calidad de vida, éste no requeriría ser modificado (3).
Por otro lado, la guía de la sociedad americana de hipertensión en conjunto con la sociedad internacional de hipertensión (ASH/ISH), recomienda como meta de PA valores por debajo de 140/90mmHg para aquellos entre 60 y 80 años, y de 150/90mmHg para los mayores de 80 años, excepto si presentan DM o ERC, en los cuales recomiendan metas de PA <140/90mmHg (46).
Las guías chilenas del MINSAL recomiendan para los adultos mayores de 80 años metas de PA menores de 150/90mmHg, pero siempre que la PA sea mayor de 120/60mmHg.
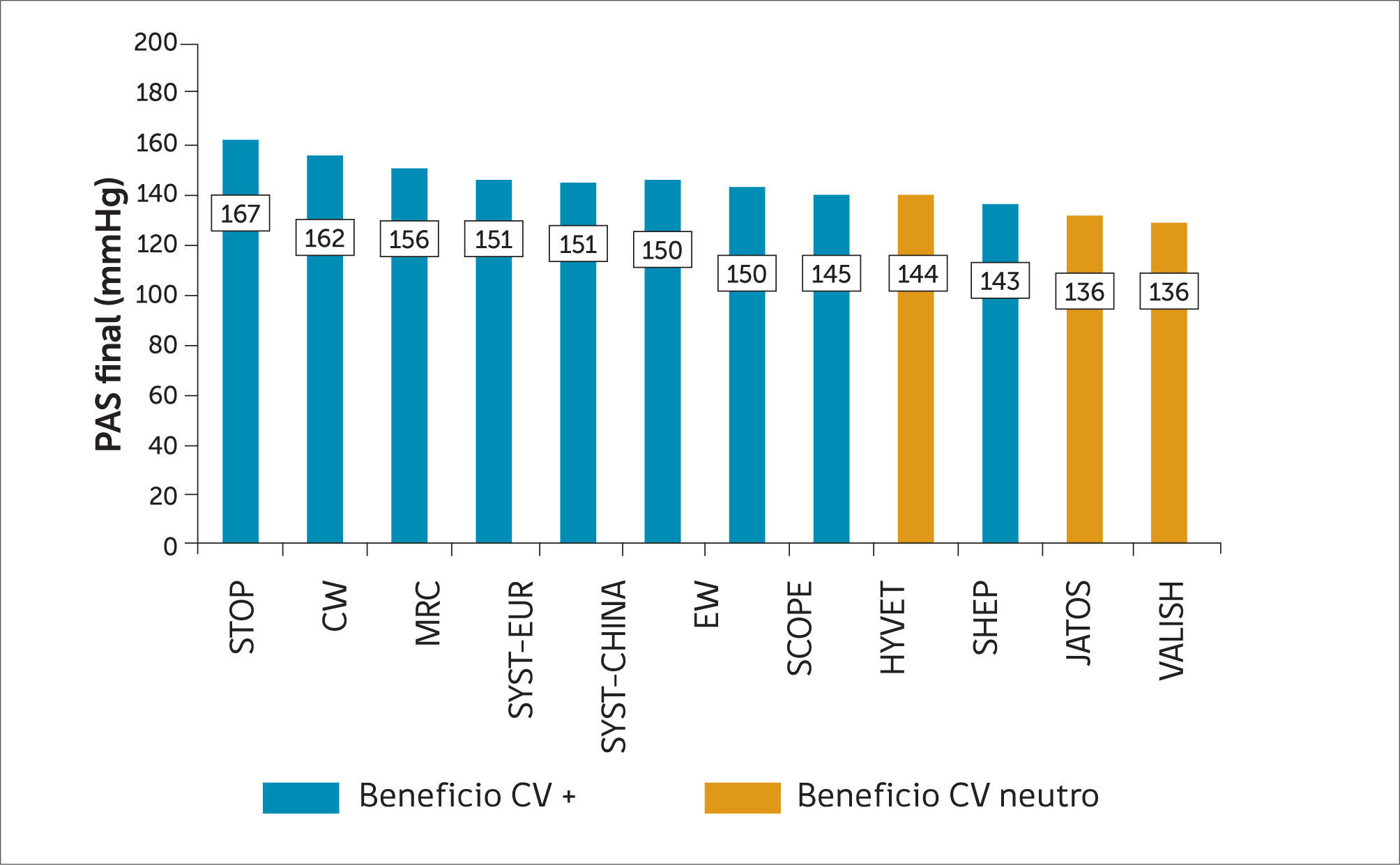
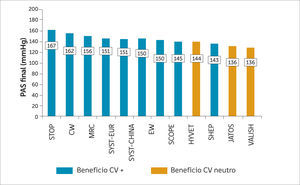
Al analizar los diferentes ECCA efectuados en adultos mayores (sin especificar un valor de corte en relación con la edad) queda de manifiesto la falta de evidencia para plantear que existe un beneficio con disminuir la PA a valores por debajo de 140/90mmHg (Figura 3). Así en los diferentes ECCA, en que han evaluado pacientes hipertensos adultos mayores y obtenido beneficio CV, tales como los estudios SYST-EUR (Systolic Hypertension in Europe Trial) (33) y SHEP (Systolic Hypertension in the Elderly Program) (34), con pacientes mayores de 60 años, MRC (Medical Research Council trial of treatment of hypertension in older adults) (47), con mayores de 65 años, STOP-Hypertension (Swedish Trial in Old Patients with Hypertension) (48), con pacientes mayores de 70 años, o HYVET, con mayores de 80 años, las PAS promedio alcanzadas no fueron menores de 140mmHg. Más aún, en los dos estudios, JATOS (Japanese Trial To Assess Optimal Systolic Blood Pressure In Elderly hypertensive Patients) y VALISH (Valsartan in Elderly Isolated Systolic Hypertension Study), en que se alcanzaron cifras de PAS <140mmHg, no se demostraron beneficios CV. En el estudio JATOS, que intentaba evaluar la PAS óptima en el adulto mayor hipertenso, se incorporaron pacientes entre 65 a 85 años. El grupo tratado intensivamente alcanzó cifras de PAS de 136mmHg, diferenciándose en 9.7mmHg del grupo tratado menos intensivamente; la PAD llegó a 75mmHg promedio. A pesar de estos resultados, no se observaron diferencias en eventos CV (49). En forma similar, en el estudio VALISH, que enroló pacientes entre 70 a 84 años, no hubo diferencias en la tasa de eventos CV entre aquellos que alcanzaron cifras de PAS promedio de 136mmHg versus 142mmHg (50).
Sólo, en un sub-análisis de un subgrupo de adultos mayores del estudio FEVER (Felodipine Event Reduction) se objetivó que una PAS <140mmHg se asociaba a una reducción de los eventos CV (9).
En síntesis, en el paciente hipertenso anciano hay que individualizar el objetivo de PA, porque no hay ECCA que apoyen que la PAS debiera ser <140mmHg. Además, han de considerarse la presencia de los síndromes geriátricos, incluidos depresión y disminución de la visión y audición, condiciones de movilidad, riesgo de caídas, apoyo social y la seguridad en el hogar a la luz de las peligrosas consecuencias de PA bajas. En consecuencia, parece razonable que la meta de PA sea <150/90mmHg.
En ancianos con DM, sugerimos una meta de PA de 140-150/90mmHg. Niveles menores de PA pueden ser adecuados si son bien tolerados y no afectan la calidad de vida.
En adultos mayores de 75 años con ERC, las metas de PA deben ser individualizadas y considerar particularmente la PA en posición de pie, ya que no existen suficientes estudios en esta población etaria como lo destaca el JNC8 (20).
Un análisis aparte requieren los resultados del estudio SPRINT en los pacientes mayores de 75 años, en que los pacientes asignados a un objetivo de PAS menor de 120mmHg presentaron una significativa menor tasa de eventos CV fatales y no fatales, menor incidencia de ICC y de muerte por cualquier causa sin un aumento significativo de los efectos adversos, comparados con los pacientes asignados a un objetivo de PAS <140mmHg. Los pacientes de terapia intensiva lograron PAS promedio de 123mmHg versus 134mmHg en los pacientes con terapia standard (51).
Previo a establecer estos resultados como nivel de evidencia B y tratar los pacientes hasta esos objetivos de PA, es necesario tener en cuenta las siguientes consideraciones:
- a)
Fueron excluidos de este estudio pacientes con: diabetes mellitus, AVE previo, ICC sintomática en los 6 meses previos, fracción de eyección <35%, pérdida de peso >10% en los últimos 6 meses, perspectiva vital inferior a 3 años, demencia y PAS en posición de pie <110mmHg.
- b)
Los ancianos del estudio SPRINT tenían escasa comorbilidad no cardiovascular, no estaban institucionalizados, solo un 30% clasificaban como frágiles y un 38% eran mujeres.
- c)
Los pacientes podían acudir a controlarse la PA, fuera del protocolo, a los centros de investigación del estudio, indicando que se trataba de pacientes físicamente activos.
- d)
La medición de la PA se hizo con equipos automáticos certificados, realizando tres mediciones sentado y una medición en posición de pie y sin la presencia de personal de salud, muy diferente a la técnica de medición de la PA utilizada en todos los otros ECCA (22). Por otro lado, estudios preliminares señalan que los valores de PAS son 16mmHg menores con esta tecnología que con la técnica tradicional de medición de la PA en consulta.
En consecuencia, solo en aquellos adultos con las siguientes características:
- -
Mayores de 75 años
- -
Con riesgo CV no alto
- -
Sin DM
- -
Sin AVE ni ICC sintomática en los últimos 6 meses
- -
Con escasa fragilidad
- -
Con buen nivel cognitivo
- -
Físicamente activos
- -
No institucionalizados
- -
Con PAS en posición de pie >110mmHg
- -
Con centros asistenciales cercanos puede contemplarse una reducción de la PAS medida con la tecnología utilizada en este estudio hasta niveles de 123mmHg.
Fuera de estos casos, es muy prematuro y posiblemente riesgoso aplicar los resultados del estudio SPRINT a todo adulto mayor.
CONCLUSIONESLas metas terapéuticas en HTA constituyen un desafío constante, tanto para los expertos que participan en las diferentes guías de tratamiento en definirlas, como para los clínicos en lograrlas en sus pacientes. Sin embargo, previo a definir las metas terapéuticas, es fundamental determinar la técnica de medición de la PA a utilizar y los eventos que deseamos prevenir.
Los autores declaran no tener conflictos de interés, en relación a este artículo.