La psicooncología estudia el impacto del cáncer en la función psicológica de los pacientes y sus familiares. Su desarrollo ha sido posible gracias al avance sostenido de la oncología médica y de los actuales protocolos de asistencia integral a pacientes terminales que ofrecen las unidades de cuidados paliativos. Esta evolución ha contribuido objetivamente al desarrollo de los aspectos psiquiátricos y psicológicos vinculados al cáncer. El énfasis de los esfuerzos en esta área, está dirigido a contribuir a una mejor calidad de vida de los pacientes oncológicos desde el impacto inicial del diagnóstico. Son frecuentes los trastornos de adaptación, el trastorno depresivo mayor y el delirium en los pacientes oncológicos. Existen protocolos de tratamiento efectivos para tales patologías. El diagnóstico y tratamiento de la depresión en los pacientes oncológicos constituye una de las principales tareas que deben acometer los integrantes de las unidades de psicooncología. Intentamos con este artículo ofrecer una perspectiva histórica, conceptual y bioética en relación a la psicooncología.
Psycho-oncology studies the impact of cancer on the psychological function of patients and their families. Its development has been possible thanks to the sustained advance of medical oncology and the current protocols of comprehensive assistance to terminal patients offered by palliative care units. This evolution has contributed objectively to the development of psychiatric and psychological aspects linked to cancer. The emphasis of efforts in this area are aimed at contributing to a better quality of life for cancer patients since the initial impact of the diagnosis. Adjustment disorders, major depressive disorder, and delirium are common in oncology patients. There are effective treatment protocols for such pathologies. The diagnosis and treatment of depression in cancer patients is one of the main tasks that must be undertaken by the members of psycho–oncology units. We attempt with this article to offer a historical, conceptual and bioethical perspective in relation to psycho-oncology.
En los últimos años ha habido una necesidad creciente de incorporar psiquiatras, psicólogos y otros profesionales de la salud mental a determinadas áreas del hospital general 1. Una de las razones de este hecho, es la alta prevalencia de trastornos psiquiátricos en estas unidades tales como: trastorno por stress post-traumático, depresión, delirium y trastornos de ansiedad 1,2. Estos cuadros producen un alto deterioro en la calidad de vida de los pacientes, tensiones en los sistemas familiares y rechazos de tratamiento. Existen reportes de altos índices de burnout en el personal de enfermería y en los equipos de salud de algunas unidades específicas, entre las que destacan: unidades de cuidado intensivo, unidades de hemodiálisis, servicios de hematooncología, unidades de cirugía y unidades de trasplante de órganos 1. La psiquiatría de enlace e interconsulta, estudia la relación existente entre los trastornos médicos y psiquiátricos 1. Los psiquiatras y psicólogos de enlace, forman parte activa de los equipos médicos del hospital general 1. Las unidades de psicooncología representan un claro ejemplo de la importancia de la psiquiatría de enlace en los hospitales actuales. Por interesante y atractivo que parezcan las conjeturas acerca del dilema cartesiano alma-cuerpo/cuerpo-alma, aún en el vasto territorio de la medicina psicosomática actual, no hay evidencias de peso que sostengan una relación etiológica entre cuadros de índole psiquiátrica-psicológica o traumática con la aparición de las patologías oncológicas o el agravamiento de las mismas 3–6. En el área hubo mucho entusiasmo en las investigaciones entre los años 60 y 80 del siglo pasado. Aunque se continúa investigando, por el momento hay consenso de que la búsqueda de probables gatillantes emocionales o biográficos como factores etiológicos de cáncer, ha generado problemas prácticos en el tratamiento del sufrimiento y de las patologías psiquiátricas asociadas a las enfermedades oncológicas 6. En ocasiones no se profundiza en la idea de la muerte y la finitud, y muchos pacientes al final de sus vidas se sienten “culpables”, “aturdidos por no ser capaces de dar la pelea” y en muchos casos “responsables” por padecer cáncer: “qué hice en mi vida que estoy recibiendo este castigo”; “esa decisión que tomé en ese momento me produjo este cáncer”, son algunas de las frases empleadas por pacientes oncológicos.
ASPECTOS HISTÓRICOSLa psicooncología registra sus primeros pasos en el contexto del hospital general en el año 1950, cuando se constituye la unidad de psiquiatría en el Memorial Sloan-Kettering Cancer Center de Nueva York 7. Por varios decenios la psiquiatra J.C. Holland ha estado a cargo de dicha unidad desarrollando una vasta trayectoria académica, asistencial y de investigación 8. En el año 1984 se constituyó la Sociedad Internacional de Psicooncología (IPOS). La propia Dra. Holland ha señalado que el desarrollo de la psicooncología ha ido de la mano de los importantes avances que se han logrado en el diagnóstico y tratamiento de las patologías oncológicas 9. La comprensión humana de los elementos psicológicos y sociales en el cuidado del paciente oncológico, constituye uno de los aportes fundamentales del Movimiento Hospice. Muchos de estos principios fueron incorporados, como veremos más adelante, a las unidades de cuidados paliativos en el hospital general. Ambos desarrollos, el de la psicooncología y el de los cuidados paliativos son el resultado del potente avance de la oncología médica. En EE.UU. al año del diagnóstico de cáncer, la mitad de las personas continúa viva 5 años después 10.
Las palabras hospices y hospital derivan de la misma raíz latina, hospes, con dos significados compartidos, anfitrión y huésped 11. A partir del Siglo XIX, la palabra hospice, comienza a emplearse para referirse específicamente a los moribundos. Madame Jaeanne Garnier, en 1842, funda la primera institución para estos fines en la ciudad de Lyon, Francia 11. La creación del primer hospice en Nueva York está fijada en 1899 y en la época actual bajo las nuevas concepciones deslos cuidados paliativos en Conneticut, en el año 1974 11,12. Hoy día en EE.UU. predominan los programas de cuidados paliativos a domicilio 12. Es imposible para los fines de este artículo, no nombrar el notable aporte de dos mujeres en la historia de los cuidados paliativos y de la psicooncología: Cicely Saundres (1918-2005) y Elisabeth Kübler-Ross (1926-2004). Saunders precedida de una intensa relación personal con el mundo de los pacientes terminales, fue la gran impulsora de los cuidados paliativos tal cual como los conocemos hoy día 11–13. Uno de sus máximos logros fue la fundación en Inglaterra del Saint Christopher¿s Hospice11–13. Posteriormente esta modalidad, los nuevos hospices, se extendió por todo Reino Unido e Irlanda. Miguel Ángel Sánchez ha señalado los principios generales del movimiento hospice13:
- 1.
Asistencia integral con objetivos no curativos: aspectos físicos, psicológicos, sociales y espirituales.
- 2.
Participación del paciente en el tratamiento.
- 3.
Atención unitaria del paciente junto con su familia. Incluido el duelo posterior.
- 4.
Funcionamiento como equipo interdisciplinario: distintos profesionales, las 24 horas del día.
- 5.
Control del dolor y alivio de síntomas.
- 6.
Atención accesible económicamente para cualquier enfermo.
La incorporación de estos principios al funcionamiento del hospital general la materializó el Dr. Balfour Mount en Canadá. Extendió y aplicó los principios generales del movimiento hospice recién expuestos al contexto del hospital general. Así se crea en Montreal la primera unidad de cuidados paliativos en el Royal Victoria Hospital en 1975 11,12.
Como habíamos mencionado anteriormente, fueron cruciales los aportes de Elisabeth Kübler-Ross, psiquiatra de origen suizo, quien publica en EE.UU. “On Death and Dying”, basado en entrevistas y testimonios de pacientes terminales 11,13,14. Sus descripciones daban cuenta del penoso aislamiento y soledad en que ocurría el fallecimiento de pacientes con patologías oncológicas terminales. Básicamente con sus aportes se instala la necesidad impostergable de mantener el apoyo psicológico a los pacientes terminales, asistiendo en sus necesidades en las etapas finales de la vida. Visto desde hoy día puede parecer una obviedad pero, hasta hace muy pocos años no se consideraban temas de importancia. Si no había cura, todo terminaba para la persona enferma. Tal como afirma Miguel Ángel Sánchez: “los moribundos padecían una situación de aislamiento y negación que impedía que sus últimos días tuvieran un sentido humano”13.
Desde el año 1994, existe en Chile el Programa de “Alivio del dolor por cáncer terminal y cuidados paliativos” para los pacientes que reciben atención médica en el servicio público de salud 12. Posteriormente en el año 2005 la asistencia para el alivio del dolor en pacientes con cáncer terminal fue incorporada al plan GES (Garantías Explícitas en Salud) 12. Se cuenta además con el uso de indicadores de resultados de calidad de la atención como el empleo de la Escala Visual Análoga (EVA) y Consumo Terapéutico de Morfina, medido en mg por día (g por año) 12. La nueva Ley 20.584 que regula “Los derechos y deberes que tienen las personas en relación con acciones vinculadas a su atención en salud”, promulgada el 13 de abril de 2012, contiene varios artículos que protegen los derechos de autonomía de los pacientes terminales 15.
OBSERVACIONES SOBRE EL ROL DE LAS UNIDADES DE PSICOONCOLOGÍA EN EL CONTEXTO DEL HOSPITAL GENERALLos equipos de psicooncología funcionan integrados plenamente al trabajo diario de las unidades de hospitalización oncológica. El acento está colocado en dar apoyo psicológico y psiquiátrico a los pacientes que lo requieran y a sus familiares 6. En los pacientes más graves, en estado terminal, con frecuencia se presentan dificultades en torno a las decisiones de final de la vida, sobre todo si mantuvieron cuadros psiquiátricos sin tratamiento, ni apoyo familiar 16.
Los integrantes de las unidades de psicooncología deben estar pendientes de las fluctuaciones anímicas y cognitivas de los pacientes. Otras de sus funciones, consiste en asesorar a los médicos tratantes en cuanto a si los cuadros pesquisados pudieran o no comprometer la capacidad de los pacientes para tomar decisiones en salud. Es recomendable estar atentos a no sobre-diagnosticar psiquiátricamente a los pacientes, pudiendo incurrir en un no respeto por las decisiones autónomas de los mismos y de su sistema de valores. Acorde al bioeticista español Pablo Simón, poseer capacidad para decidir en salud, significa que estamos dotados de una serie de aptitudes psicológicas: volitivas, cognitivas y afectivas que nos permiten conocer y valorar lo que se nos propone; tomar una decisión libre y expresarla 17.
En una reciente investigación donde participaron 21 médicos oncólogos que se desempeñan en tres importantes centros de atención oncológica de la Región Metropolitana (esta cifra representa el 35% del total de los oncólogos que trabajan actualmente en Santiago de Chile), a través de un cuestionario, el 66.6% refirió apoyarse en otros especialistas o redes al momento de realizar evaluaciones de la capacidad para la toma de decisiones en salud de los pacientes que se encuentran bajo su cuidado 18. El 90.5% de los médicos oncólogos que se desempeñan en el Instituto Nacional del Cáncer (INCANCER), la Fundación Arturo López Pérez (FALP) y en el Centro Clínico del Cáncer de Clínica Las Condes; afirmaron apoyarse en las unidades de psicooncología cuando optan por el uso de redes de apoyo al momento de realizar evaluaciones de la capacidad para la toma de decisiones en salud 18. Dato muy positivo que refleja la importancia que otorgan estas tres importantes instituciones al desarrollo de las unidades de psicooncología.
La psicooncología estudia el impacto del cáncer en la función psicológica de los pacientes y sus familiares 19. Los nuevos protocolos de tratamiento han convertido al cáncer de enfermedad incurable, a crónica y en muchos casos curable 1. Esta evolución ha contribuido objetivamente al desarrollo de los aspectos psiquiátricos y psicológicos vinculados al cáncer 6. Como ya hemos comentado, el acento de los esfuerzos en esta área, está dirigido a contribuir a una mejor calidad de vida de los pacientes 6. En el contexto de los pacientes oncológicos, son frecuentes los trastornos de adaptación, el trastorno depresivo mayor y el delirium6.
El trastorno adaptativo es el más frecuente, encontrándose en algunas series hasta en un 19.4% de los pacientes oncológicos, en sus tres variables: ansioso, depresivo y mixto 20. Los trastornos depresivos ostentan cifras que oscilan entre un 16 y un 22% en este grupo de pacientes 20. Se plantea que el principal gatillante es precisamente, el peso psicológico de saber que se tiene cáncer 6. Los pacientes oncológicos verbalizan con frecuencia sentimientos de miedo a la muerte, a la desfiguración, al abandono y a convertirse en una pesada carga económica para sus familiares 21. Los pacientes deprimidos, sobre todo en los casos de episodios moderados a graves, expresan sentimientos de desesperanza y pensamientos con contenidos pesimistas 6. Estos cuadros depresivos pudieran ocasionar una merma en la capacidad para tomar decisiones en salud, menoscabo de la calidad de vida e incluso rechazo al tratamiento 22. Algunos subtipos de cáncer se asocian a mayores tasas de suicidio sobre todo en hombres: cáncer de páncreas, gástrico, orofaringe y pulmón 22. Este último grupo de pacientes debido a la ideación suicida descrita, se adhiere con dificultad a las indicaciones médicas y rechaza esquemas terapéuticos propuestos con mayor frecuencia 22.
Debido al menoscabo en la calidad de vida de los pacientes con cáncer y a las complicaciones médicas y psiquiátricas asociadas, se procederá desarrollar algunos puntos relacionados con las características del trastorno depresivo mayor asociado al cáncer.
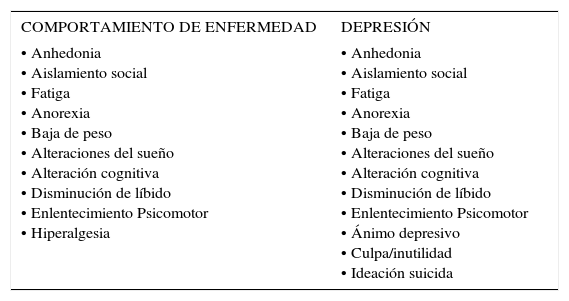
ASPECTOS ESPECÍFICOS RELATIVOS AL DIAGNÓSTICO Y TRATAMIENTO DE LA DEPRESIÓN EN LOS PACIENTES ONCOLÓGICOSUna de las dificultades más comunes para diagnosticar correctamente un episodio depresivo en un paciente oncológico, sin lugar a dudas, es la superposición de síntomas explicables por la condición médica propia del paciente. Raison y Miller intentaron profundizar en este aspecto, buscando precisar qué era lo intrínsecamente depresivo en un paciente oncológico 23. Encontraron una serie de síntomas comunes entre una depresión y lo que estos autores definieron como “comportamiento de enfermedad” (Sickness behavior) 23. Tal como se aprecia en la Tabla 1, en este estudio del año 2003, concluyeron que el ánimo depresivo, los sentimientos de culpa e inutilidad más la presencia de ideación suicida serían las características más sugerentes para plantear un episodio depresivo mayor en un paciente oncológico 23. Toda vez que un paciente está cursando con los síntomas depresivos descritos, se hace pertinente indicar un tratamiento a la brevedad, dado el compromiso en la calidad de vida; más el riesgo agregado por la presencia de ideas autolíticas (Tabla 1).
| COMPORTAMIENTO DE ENFERMEDAD | DEPRESIÓN |
|---|---|
| • Anhedonia • Aislamiento social • Fatiga • Anorexia • Baja de peso • Alteraciones del sueño • Alteración cognitiva • Disminución de líbido • Enlentecimiento Psicomotor • Hiperalgesia | • Anhedonia • Aislamiento social • Fatiga • Anorexia • Baja de peso • Alteraciones del sueño • Alteración cognitiva • Disminución de líbido • Enlentecimiento Psicomotor • Ánimo depresivo • Culpa/inutilidad • Ideación suicida |
Adaptado de Charles L. Raison and Andrew H. Miller. Depression in Cancer: New Developments Regarding Diagnosis and Treatment. BIOL 2003;54:283–294.
La depresión se asocia con peor pronóstico para el tratamiento de los pacientes con patología oncológica, con aumento de morbilidad y mortalidad 24. Un paciente con historia de síntomas depresivos tiene 2.6 veces mayor riesgo de morir a los 19 meses, luego del diagnóstico de su patología oncológica 25. Otro estudio correlacionó un “estilo de afrontamiento depresivo” en cuanto a la enfermedad oncológica, con disminución de la sobrevida incluso considerando el tipo histológico, factores médicos y estadio del tumor 26. La depresión disminuye la adherencia al tratamiento, aumenta el tiempo de hospitalización, disminuye la calidad de vida y la capacidad de autocuidado 27–30.
Los síntomas depresivos que se generan como consecuencia colateral de algunos tipos de tratamientos oncológicos también empeoran el pronóstico. Un estudio en pacientes con melanoma que recibieron tratamiento con altas dosis de interferón, arrojó que el 35% de los que presentaron cuadros depresivos abandonaron el tratamiento, en contraposición con el 5% que no desarrolló depresión 31.
En abril del año 2012, la American Society of Clinical Oncology, a través de un extenso número del Journal of Clinical Oncology, publicó una revisión de las complicaciones psiquiátricas y psicológicas asociadas a las patologías oncológicas. Uno de los artículos más relevantes versa sobre el tratamiento basado en la evidencia de la depresión en los pacientes con cáncer 22. Otras publicaciones han dado cuenta de resultados similares, como el ya citado metanálisis de Mitchell A, Chan M y Bhatti H del año 2011 20. Acorde a dichas publicaciones, los síntomas depresivos son comunes en los pacientes oncológicos. En este mismo sentido, otro estudio realizado en Canadá con 10153 pacientes, arrojó como resultado que un cuarto del total de los mismos, presentó niveles clínicos o subclínicos de ansiedad y un 16.5% tenía el diagnóstico de depresión 32. En Alemania, un estudio con una muestra de 4020 pacientes arrojó como resultado que un 32% de los mismos presentaba algún tipo de trastorno mental. De estos, un 12% desarrolló sintomatología ansiosa y un 7% fue diagnosticado con depresión 33. Otro estudio en China, reportó que el 30 al 40% de pacientes diagnosticados de cáncer presentaba algún tipo de trastorno del ánimo 34. La severidad de los síntomas depresivos se asocia con mayor estadía hospitalaria, baja adherencia a indicaciones médicas, bajos índices de calidad de vida, desesperanza y suicidio 21. Por otro lado, la probabilidad de desarrollar depresión aumenta con la severidad de la enfermedad 35. Existe además una variación en relación con la localización de la patología oncológica, siendo más frecuentes según este orden; páncreas, orofaringe, mama, colon, localización ginecológica, linfoma, gástrico, leucemia 36.
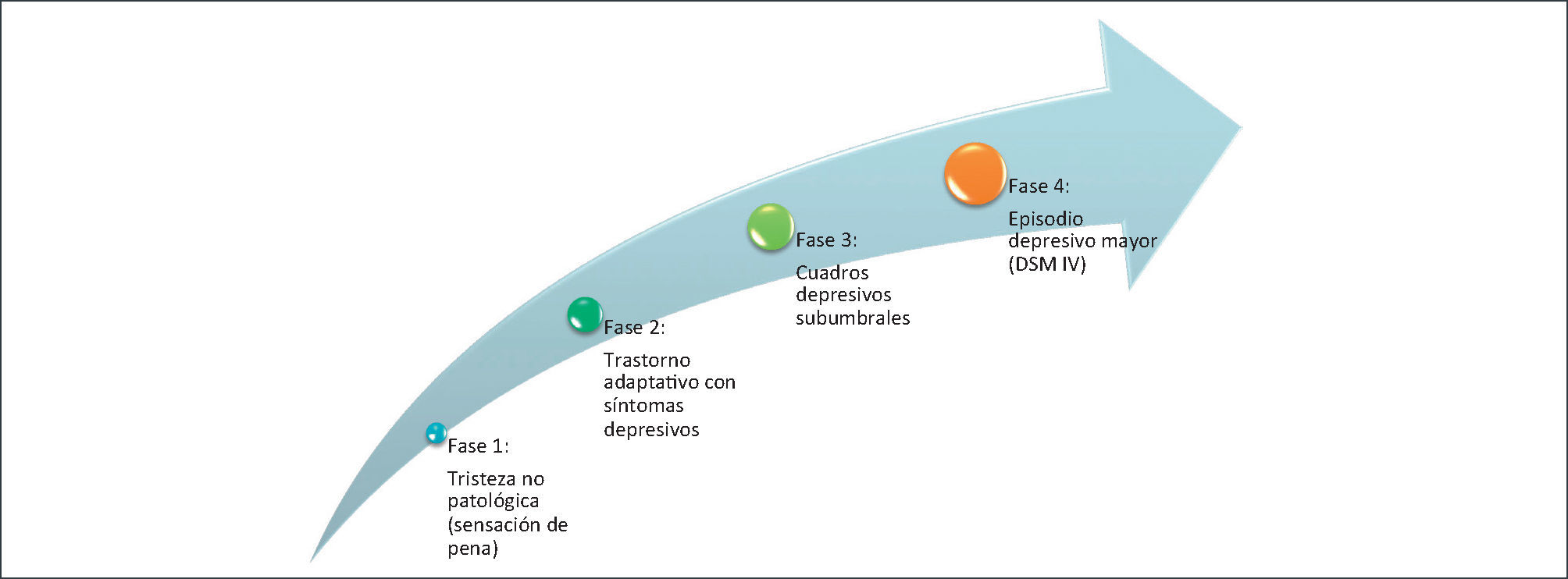
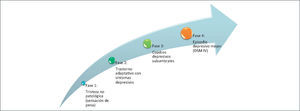
Como aparece en la figura 1, analizar los síntomas depresivos como un continuum permite precisar mejores estrategias de enfrentamiento en las unidades de hospitalización oncológica y ayuda a establecer protocolos de tratamiento 22. Definir si el paciente se encuentra en una etapa de duelo, de un trastorno adaptativo o de un cuadro depresivo, indicará si se requerirá de intervenciones psicoterapéuticas y/o tratamiento psico-farmacológico, acorde a estos autores. Una gran cantidad de pacientes con cáncer presenta síntomas depresivos sub-umbrales siendo sub-diagnosticados y no tratados adecuadamente.
Es conveniente resaltar el hecho de que las transiciones entre el trastorno adaptativo con ánimo depresivo y cuadros depresivos sub-umbrales son difíciles de precisar. Acorde a estos autores, los clínicos deben estar pendientes de estas transiciones para iniciar a tiempo el tratamiento indicado.
Todas estas posibilidades pueden beneficiarse de intervenciones psicoterapéuticas pero las fases 3 y 4 requerirán de tratamiento psicofarmacológico, según estos autores 22.
Madeline Li, Peter Fitzgerald y Gary Rodin, vinculados al Departamento de Psicooncología y la Unidad de Cuidados Paliativos del Princess Margaret Hospital de Toronto, consideran como muy relevante considerar y conocer los factores que influyen en el citado continuum de síntomas depresivos en pacientes oncológicos 22. Dichos factores, los cuales aparecen en la Tabla 2, fueron publicados previamente por este mismo grupo de investigadores en el año 2011 27.
FACTORES ASOCIADOS A DEPRESIÓN EN ONCOLOGÍA
| FACTORES DEMOGRÁFICOS y MÉDICOS | FACTORES VINCULADOS A LA ENFERMEDAD ONCOLÓGICA | FACTORES PSICOSOCIALES |
|---|---|---|
| • Edad • Género • Red de apoyo • Diagnóstico oncológico • Tratamiento | • Dolor y distress físico • Mecanismos biológicos • Etapa de la enfermedad • Proximidad a la muerte | • Seguridad del apego (calidad del vínculo) • Autoestima • Soporte y apoyo social • Espiritualidad y religiosidad |
Adaptado de: Li M, Fitzgerald P, Rodin G. Evidence-based treatment of depression with cancer. J Clin Oncol.2012; 30, 11: 1187-1196.
Li M, Rodin G: Depression, in Levenson JL (ed): Textbook of Psychosomatic Medicine: Psychiatric Care of the Medically III (ed 2). Arlington, VA, American Psychiatric Publishing, 2011:175-197.(21-27).
Otros enfoques más recientes como el de Lei Zhul y colaboradores, proponen una división en síntomas depresivos leves, moderados o severos, distinta la del continuum de Li y Fitzgerlad. Los pacientes con cuadros leves presentarían sintomáticamente: alteraciones de concentración, del sueño y fatiga. Acorde a estos autores, representan hasta el 47% de los pacientes. En los cuadros moderados se aprecia un aumento de la intensidad de los síntomas leves, agregándose un ánimo depresivo. Estos pacientes representan hasta el 41% del total. Los cuadros severos se caracterizarían por un ánimo depresivo, con problemas de concentración y fatiga intensa, apreciándose en el 12% de los pacientes oncológicos que cursan con síntomas depresivos 37.
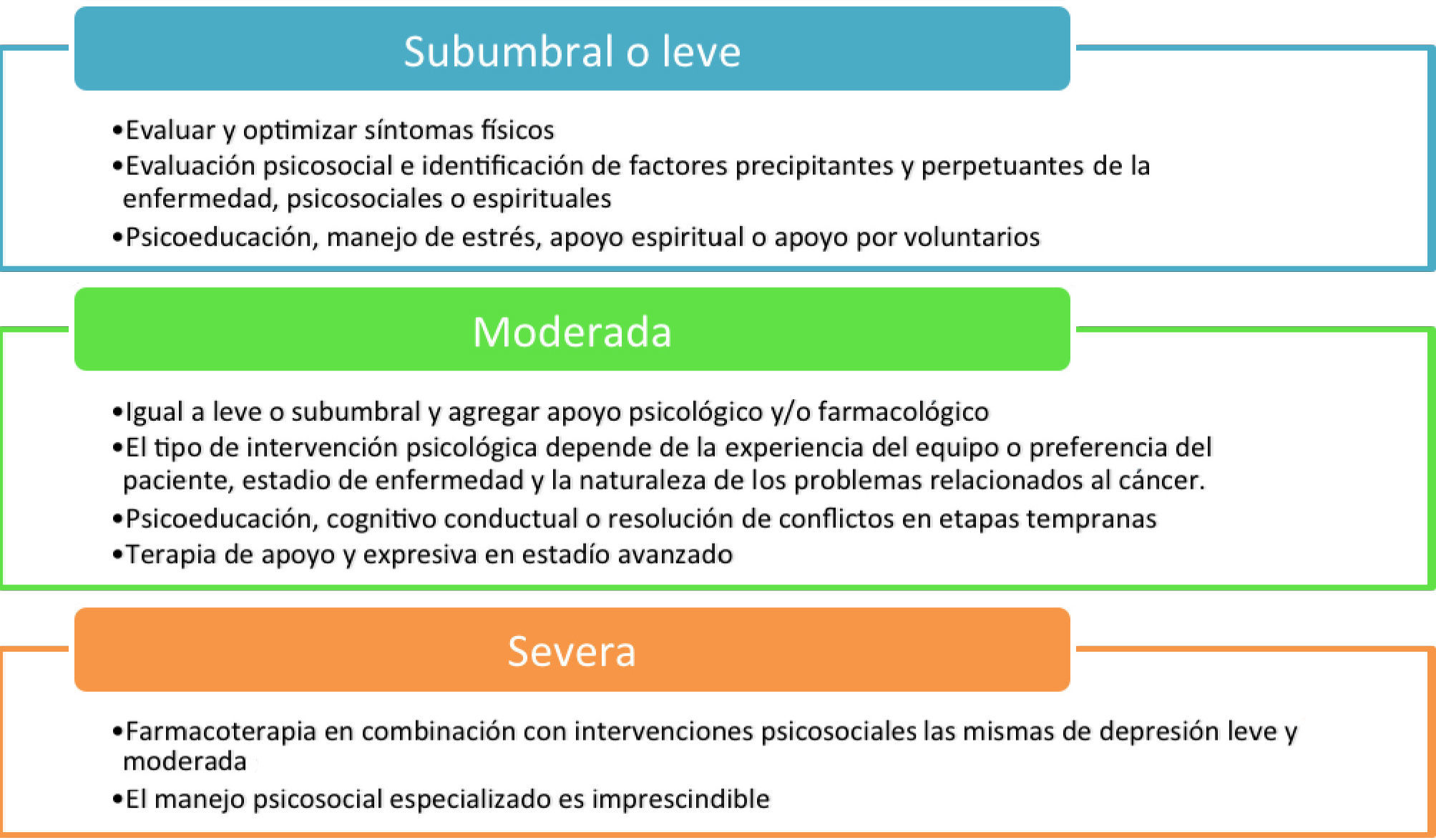
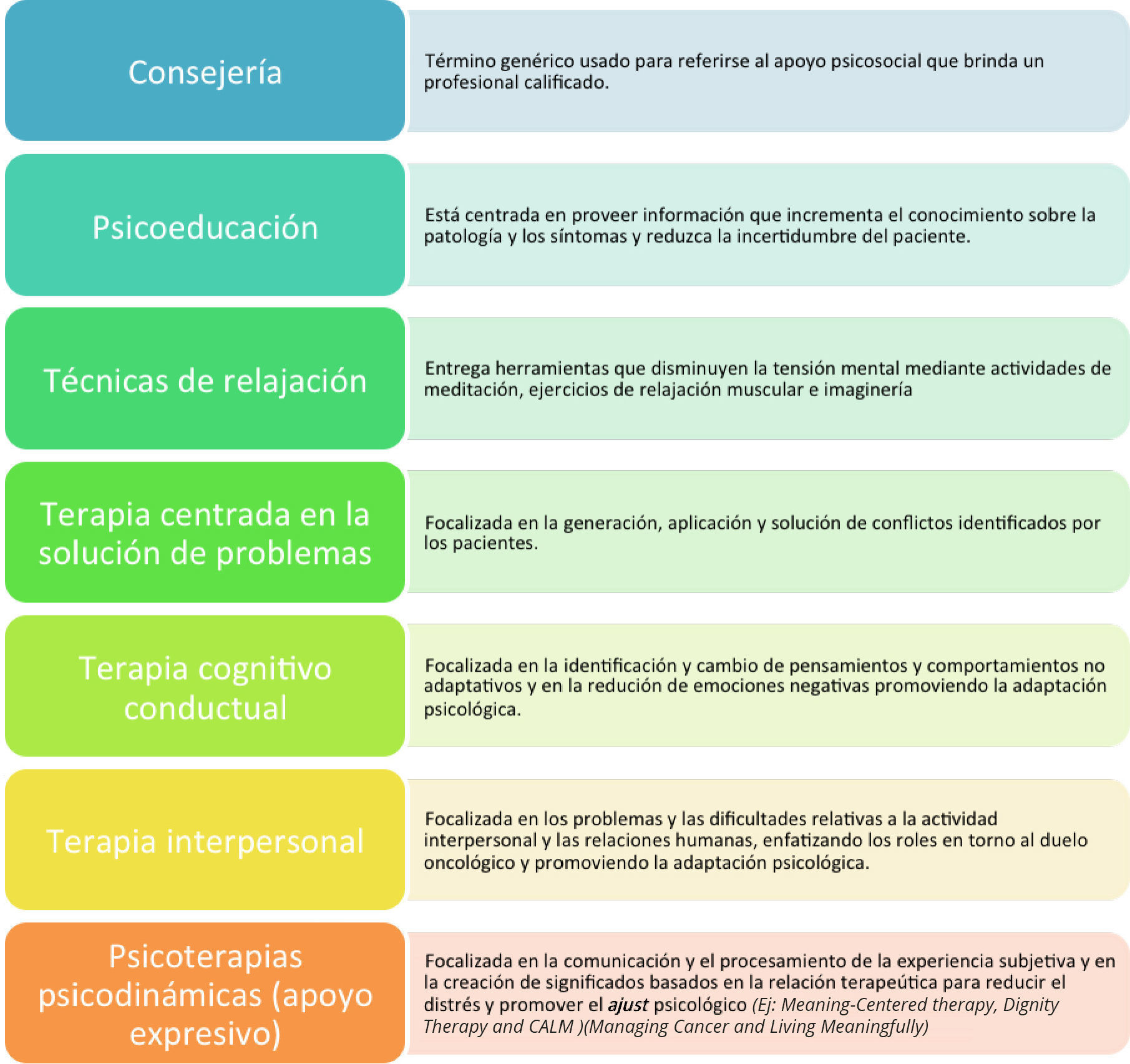
RECOMENDACIONES TERAPÉUTICAS EN DEPRESIÓN Y CÁNCEREn la tabla 3, se resumen las recomendaciones de Li, Fitzgerald y Rodin propuestas para el tratamiento de los síntomas depresivos en pacientes con patologías oncológicas. Dichas recomendaciones se basan en la gravedad clínica del cuadro depresivo. Las intervenciones sugeridas por estos autores son de un perfil integrador y con un claro enfoque inclusivo de tratamientos biológicos, psicológicos que toma en cuenta el contexto sociológico y cultural del paciente. En la Tabla 4 aparecen desglosadas las distintas actividades psicosociales con sus funciones fundamentales.
En relación al uso de fármacos, debe analizarse siempre, los principales efectos adversos, las interacciones enzimáticas fundamentales y el perfil de toxicidad 22. Los antidepresivos más frecuentemente usados en los servicios de oncología son los siguientes:
Antidepresivos inhibidores selectivos de la recapatación de serotonina (ISRS):
Citalopram, escitalopram, fluoxetina, sertralina, paroxetina, fluvoxamina.
Antidepresivos duales:
Venlafaxina, desvenlafaxina, duloxetina, mirtazapina, bupropion
Antidepresivos tricíclicos:
Amitriptilina, imipramina, nortriptilina, desipramina.
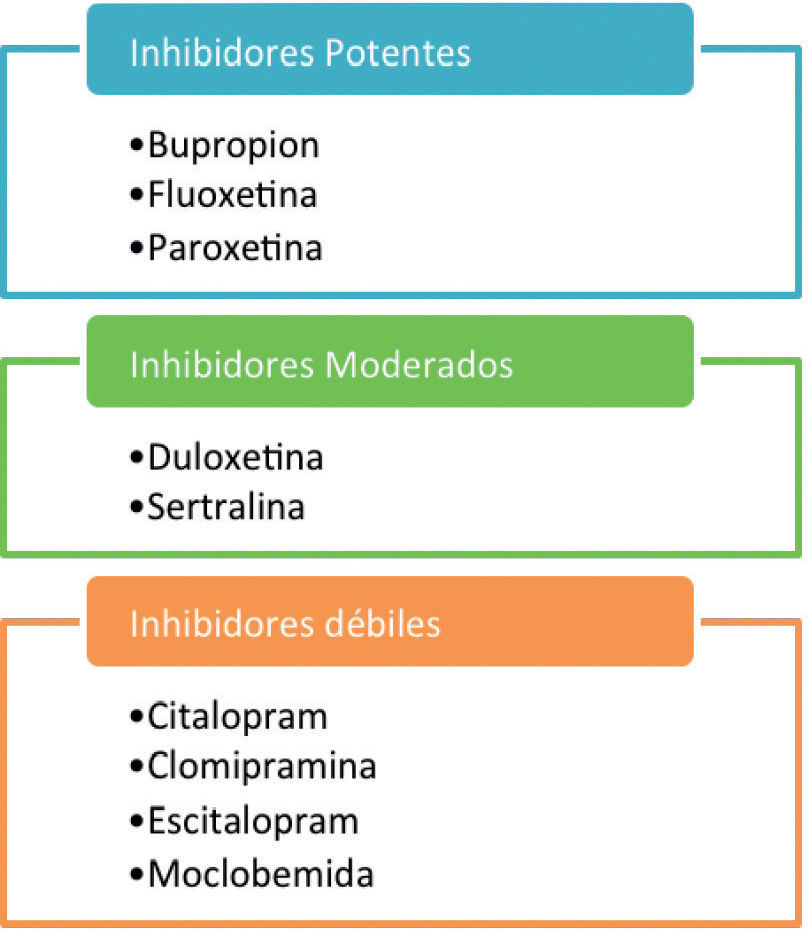
Merece especial atención el caso del uso concomitante de tamoxifeno, en el año 2010, un estudio mostró que el uso concomitante de tamoxifeno y paroxetina aumentaba la mortalidad por cáncer de mama 38. Tal como aparece en la tabla 5, el tamoxifeno, usado en el tratamiento para algunos tipos de cáncer de mama, es metabolizado por el citocromo p450 CYP 2D6 en su metabolito activo y varios antidepresivos, de los más comúnmente utilizados, son inhibidores del mismo citocromo 39. La recomendación es utilizar fármacos como desvenlafaxina para evitar posibles interacciones.
Respecto del tratamiento, este estudio del año 2015, plantea las siguientes estrategias para las intervenciones no farmacológicas 40. Aparecen otros enfoques no contemplados en los esquemas propuestos por los autores citados anteriormente. La aplicación de técnicas como mindfulness, aparece como un interesante campo de desarrollo para el grupo de pacientes oncológicos que desarrollan cuadros depresivos 40:
- -
Psico-educación
- -
Apoyo emocional breve
- -
Líneas telefónicas de apoyo
- -
Intervenciones por Inet
- -
Terapia de grupo
- -
Aproximación solución de problemas
- -
Técnicas de relajación
- -
Manejo de stress
- -
Mindfulness
- -
Terapia cognitivo conductual
- -
Psicoterapia de apoyo/expresiva
Nos parece de suma importancia la visión crítica que plantea un reciente metaanálisis de Ostuzzi y Matcham, en torno a las publicaciones acerca del tratamiento de los cuadros depresivos en pacientes oncológicos 41. El citado metaanálisis plantea una serie de observaciones y recomendaciones que nos parece necesario considerar. En primer lugar, acorde a estos autores, existe en forma general una baja calidad en los estudios publicados 41. En relación al tratamiento farmacológico, sólo el antidepresivo mianserina (similar a mirtazapina) fue superior a placebo 41. Los inhibidores selectivos de la recaptura de serotonina (ISRS) pueden ayudar en hot flashes, sofocos o bochornos, que aparecen como efectos colaterales de tratamientos farmacológicos en oncología 41. Los antidepresivos duales pueden ayudar en dolor, lo cual merece ser considerado como prioritario para el grupo de pacientes oncológicos 41. Ostuzzi y Matcham recomiendan especial cuidado con el citocromo CYP2D6 y uso de tamoxifeno, tal como mencionamos anteriormente 41. Insisten estos autores en que los diseños de tratamiento para la depresión en los pacientes aquejados de cáncer sean el resultado de evaluaciones caso a caso 41.
CONCLUSIONESLa psicooncología se ha ido desarrollando gracias al notorio avance de la oncología médica y de la medicina paliativa. El acento está colocado en la calidad de vida del paciente, toda vez que ya está realizado el diagnóstico médico de cáncer. Es un modelo a seguir dentro de la psiquiatría de enlace, donde tanto psiquiatras como psicólogos, forman parte activa de los equipos médicos oncológicos y de las unidades de cuidados paliativos. Sus labores esenciales giran en torno a la pesquisa y tratamiento de cuadros psiquiátricos frecuentes en este grupo de pacientes.
Dichos profesionales deben además, desarrollar habilidades para la evaluación de la capacidad para la toma de decisiones en salud; dado el tipo de decisiones en las que muchas veces se ven involucrados los equipos médicos oncológicos.
Su labor central es el apoyo al paciente, a los familiares y a los miembros de los equipos de salud.
La depresión constituye una de las patologías psiquiátricas más frecuentes y de mayor impacto en las personas que padecen cáncer. Su temprana pesquisa, garantiza el inicio de un tratamiento precoz que redundaría en una mejor calidad de vida para estos pacientes.
Resulta complejo en este grupo de pacientes lograr diferenciar lo característicamente depresivo, dado el solapamiento con síntomas específicos de la patología oncológica.
Existen medidas terapéuticas efectivas para el tratamiento de los síntomas depresivos en los pacientes oncológicos. Dichas estrategias incluyen tanto medidas farmacológicas, como psicoterapéuticas.
Es recomendable la planificación del tratamiento para los pacientes con depresión y cáncer en forma individualizada, caso por caso.
Los autores declaran no tener conflictos de interés, en relación a este artículo.