Este artículo propone fomentar el uso de Guías Clínicas como una herramienta auxiliar en el tratamiento de la depresión; estas Guías, generadas tanto en Norteamérica como Europa, han alcanzado un alto consenso. Aunque en nuestro medio se han generado guías similares, su utilización se aplica a un contexto algo más restringido (programa GES de Depresión), por lo que parece necesario apoyarse también en otros formatos. Se utiliza como modelo las Guías Clínicas para el Manejo del Trastorno Depresivo Mayor, editadas por una agencia canadiense (CANMAT), por su flexibilidad y facilidad de utilización.
This paper endorses the use of Clinical Guidelines as an additional tool in the treatment of depression. Those guidelines have achieved a high degree of consensus in North America and Europe. Although similar guidelines have been created in our country, its use is restricted by the context in which they were shaped (GES Program). The Clinical Guidelines for the Management of Major Depressive Disorder, recently updated by a Canadian agency (CANMAT), are used here as a model.
Aunque la depresión parece haber adquirido un lugar bien instituido dentro de la nomenclatura de los padecimientos médicos, muchos de los aspectos que la configuran se encuentran en permanente cambio a través del tiempo; a pesar de ello, a menudo se la entiende como una entidad estable en su existencia histórica. Como si se afirmara que su evolución es continua y secuencial, y que no está expuesta a quiebres, a escisiones ni rupturas. Como si entre La Anatomía de la Melancolía de Burton, digamos (1) y nuestros actuales sistemas nosológicos, no hubiese más que el paso de los años; o como si al célebre grabado de Alberto Durero sobre la Melancolía y a los complejos análisis metodológicos que caracterizan al estudio actual de la enfermedad los separasen varios folios de una misma obra, nada más.
La abrumadora cantidad de datos epidemiológicos, los cuantiosos estudios clínicos, los metanálisis; la indagación neurobiológica, la extensa evaluación comparativa entre esquemas psicofarmacológicos o intervenciones psicoterapéuticas acumulados en los últimos veinte a treinta años, señalan que el concepto actual de la depresión y la calidad de las intervenciones terapéuticas ejercidas sobre ella difieren de manera importante de los que existían hace apenas tres décadas. Y aunque los nuevos aportes dan esperanzas acerca de un conocimiento mejor y más completo de la depresión, desde otro ángulo se hace difícil separar lo esencial de lo superfluo, y decidir, finalmente, cuáles datos, qué estudios, qué consensos ayudaran a tomar las mejores decisiones.
El interés creciente y sostenido en el estudio de diferentes aspectos de la depresión, corresponde a la legítima preocupación de diversos actores involucrados en su tratamiento (agencias estatales de salud, comunidad científica, médicos generales y especialistas, seguros, industria farmacéutica, etc.), en gran medida debido a las severas consecuencias que acarrea esta enfermedad. Sabemos que la depresión no sólo es capaz de llevar a la muerte a quienes la sufren (especialmente a través del suicidio, pero también por la adquisición sintomática de hábitos con una elevada morbi-mortalidad en sus portadores), sino que también suele influir en que los pacientes renuncien o posterguen sus proyectos vitales, deterioren su rendimiento académico, laboral y profesional, o que, en fin, se traduzca en un menoscabo y eventual destrucción de las relaciones interpersonales de quienes la padecen.
El interés principal de la investigación actual sobre la depresión se enfoca en hallar tratamientos de mayor efectividad, ya que pareciéramos contar con herramientas mucho más poderosas que las que cualquiera de los clínicos anteriores a la primera mitad del s. XX hubiese podido imaginar. Aún así, los resultados obtenidos no son tan promisorios como quisiéramos, y son varios los factores que influyen en esto, algunos de los cuales serán examinados en el desarrollo de este trabajo.
Un interesante texto sobre la evolución del tratamiento en la atención primaria en el Reino Unido (2), señala que hay al menos tres hallazgos de importancia en el estudio de la depresión. El primero, es que es una enfermedad común y a menudo incapacitante. El segundo, que los aspectos relativos al entorno y a las capacidades de afrontamiento a situaciones de estrés, entre otros determinantes psicosociales, son tan importantes como la genética y la neurobiología en la explicación de los factores causales o promotores de la depresión. Y en tercer lugar, que tanto los estudios epidemiológicos como las evaluaciones clínicas de pacientes tratados en la atención primaria con ese diagnóstico, dan cuenta de la insuficiencia del modelo actual de depresión; un modelo que fracasa en la integración de prácticas que incorporen tanto lo biomédico como lo psicosocial, tanto en su comprensión como en la terapéutica.
Son muchas generaciones de médicos, especialistas o no, que han sido educadas en un estándar exclusivamente biomédico, reflejo inverso de la visión psicologista que pretendía todo lo contrario algunas décadas atrás. El evidente fracaso de ambos modelos por separado, requiere de una reformulación conceptual. Y ello es especialmente importante en el ámbito de la Atención Primaria en Salud (APS), donde debiera resolverse un importante número de casos.
Epidemiología y magnitud del problemaEn Chile, la Depresión Mayor afecta a un 6% de las mujeres y a un 3% de los hombres, mayores de 15 años. Si se agregan los episodios de depresión leve y la distimia, la prevalencia alcanza el 10.7% entre las mujeres y el 4.9% en hombres (3). De acuerdo a Vicente y cols., la carga de las enfermedades mentales ha sido subestimada por los actuales enfoques, tendientes a valorar la tasa de mortalidad por sobre las discapacidades. Datos como la prevalencia, los años vividos con discapacidad y la mortalidad, deben ser tomados en cuenta a fin de calcular los años de vida ajustados por discapacidad (AVAD) y los años vividos con discapacidad (AVISA) (4).
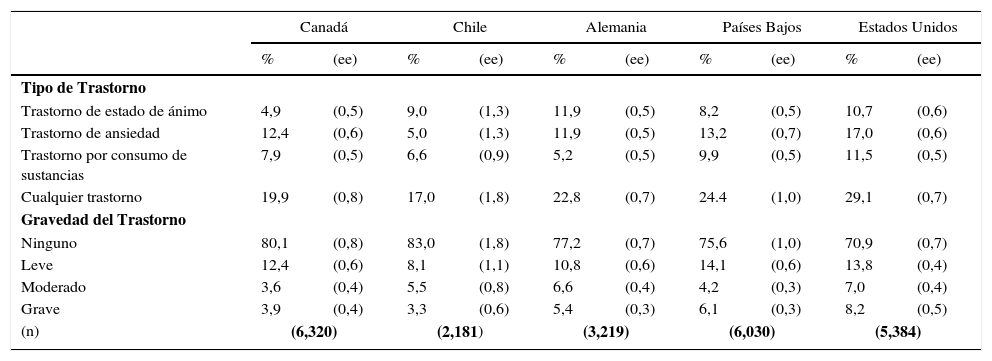
En 2002, las condiciones neuro-psiquiátricas a nivel mundial sólo explicaron el 1% de las muertes, pero concurrieron a un 13% de la carga de la enfermedad y 28% de los años vividos con discapacidad. Las estimaciones de AVAD para las enfermedades neuro-psiquiátricas en Chile no están disponibles de manera oficial; sin embargo, es posible proyectar que estén entre un 40% a 48%. América Latina y el Caribe tienen un AVAD estimado de 40%, mientras que en los Estados Unidos de Norteamérica y Canadá llega a 48%. Otras regiones del mundo están muy por debajo de esta cifra. En África alcanza a un 19%, el Oriente Medio a 26%, mientras que el Sudeste Asiático presenta 28% y Europa, 40% (estos datos deben ser considerados con cautela debido a la existencia de otras enfermedades de alta prevalencia en los países en desarrollo) (Tablas 1 y 2)
Prevalence de 12 meses de trastornos dsm-iv en chile, en comparación con otros países
| Canadá | Chile | Alemania | Países Bajos | Estados Unidos | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| % | (ee) | % | (ee) | % | (ee) | % | (ee) | % | (ee) | |
| Tipo de Trastorno | ||||||||||
| Trastorno de estado de ánimo | 4,9 | (0,5) | 9,0 | (1,3) | 11,9 | (0,5) | 8,2 | (0,5) | 10,7 | (0,6) |
| Trastorno de ansiedad | 12,4 | (0,6) | 5,0 | (1,3) | 11,9 | (0,5) | 13,2 | (0,7) | 17,0 | (0,6) |
| Trastorno por consumo de sustancias | 7,9 | (0,5) | 6,6 | (0,9) | 5,2 | (0,5) | 9,9 | (0,5) | 11,5 | (0,5) |
| Cualquier trastorno | 19,9 | (0,8) | 17,0 | (1,8) | 22,8 | (0,7) | 24.4 | (1,0) | 29,1 | (0,7) |
| Gravedad del Trastorno | ||||||||||
| Ninguno | 80,1 | (0,8) | 83,0 | (1,8) | 77,2 | (0,7) | 75,6 | (1,0) | 70,9 | (0,7) |
| Leve | 12,4 | (0,6) | 8,1 | (1,1) | 10,8 | (0,6) | 14,1 | (0,6) | 13,8 | (0,4) |
| Moderado | 3,6 | (0,4) | 5,5 | (0,8) | 6,6 | (0,4) | 4,2 | (0,3) | 7,0 | (0,4) |
| Grave | 3,9 | (0,4) | 3,3 | (0,6) | 5,4 | (0,3) | 6,1 | (0,3) | 8,2 | (0,5) |
| (n) | (6,320) | (2,181) | (3,219) | (6,030) | (5,384) | |||||
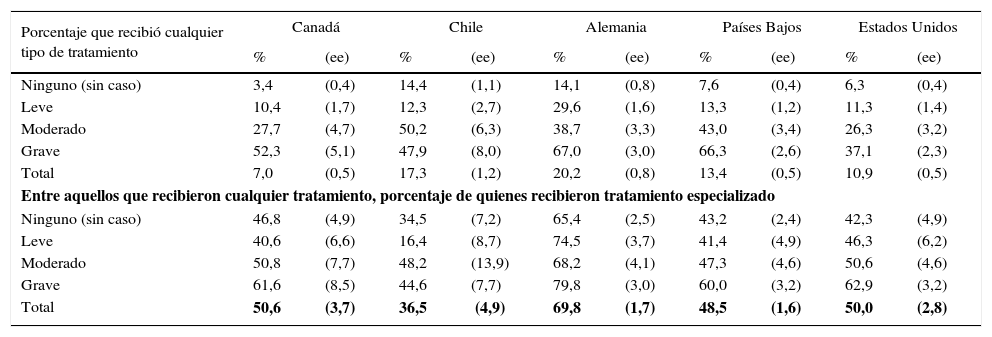
Relación entre gravedad del trastorno y tratamiento en chile, en comparación con otros países
| Porcentaje que recibió cualquier tipo de tratamiento | Canadá | Chile | Alemania | Países Bajos | Estados Unidos | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| % | (ee) | % | (ee) | % | (ee) | % | (ee) | % | (ee) | |
| Ninguno (sin caso) | 3,4 | (0,4) | 14,4 | (1,1) | 14,1 | (0,8) | 7,6 | (0,4) | 6,3 | (0,4) |
| Leve | 10,4 | (1,7) | 12,3 | (2,7) | 29,6 | (1,6) | 13,3 | (1,2) | 11,3 | (1,4) |
| Moderado | 27,7 | (4,7) | 50,2 | (6,3) | 38,7 | (3,3) | 43,0 | (3,4) | 26,3 | (3,2) |
| Grave | 52,3 | (5,1) | 47,9 | (8,0) | 67,0 | (3,0) | 66,3 | (2,6) | 37,1 | (2,3) |
| Total | 7,0 | (0,5) | 17,3 | (1,2) | 20,2 | (0,8) | 13,4 | (0,5) | 10,9 | (0,5) |
| Entre aquellos que recibieron cualquier tratamiento, porcentaje de quienes recibieron tratamiento especializado | ||||||||||
| Ninguno (sin caso) | 46,8 | (4,9) | 34,5 | (7,2) | 65,4 | (2,5) | 43,2 | (2,4) | 42,3 | (4,9) |
| Leve | 40,6 | (6,6) | 16,4 | (8,7) | 74,5 | (3,7) | 41,4 | (4,9) | 46,3 | (6,2) |
| Moderado | 50,8 | (7,7) | 48,2 | (13,9) | 68,2 | (4,1) | 47,3 | (4,6) | 50,6 | (4,6) |
| Grave | 61,6 | (8,5) | 44,6 | (7,7) | 79,8 | (3,0) | 60,0 | (3,2) | 62,9 | (3,2) |
| Total | 50,6 | (3,7) | 36,5 | (4,9) | 69,8 | (1,7) | 48,5 | (1,6) | 50,0 | (2,8) |
De acuerdo a los autores citados más arriba, en Chile, los trastornos neuro-psiquiátricos a través de todos los grupos de edad se estima que contribuyen con 31% de los AVISA, uno de los más altos en el mundo. De los 20 trastornos específicos más relevantes por su contribución a los AVISA en Chile, para 2002, las depresiones mayores y los trastornos por el consumo de alcohol clasifican en primer y segundo lugar con 9,9% y 5,1%, respectivamente.
Estos datos reafirman el campo prioritario en el que debieran enfocarse los esfuerzos y recursos destinados al manejo del problema, esto es, el de la APS. Desde hace más de una década que la OMS ha formalizado y estandarizado las recomendaciones para que ello se haga efectivo (3). Y si bien parece existir un avance en algunas de estas materias, estas iniciativas no han resuelto la mayoría de los problemas aún pendientes. Y no sólo en cuanto a la capacidad de respuesta de los sistemas sanitarios para dar cobertura a un problema de la magnitud señalada. Diferentes análisis coinciden en que de la totalidad de la población afectada de depresión en un momento puntual, no más de un 60% consultará en la APS; y aunque un tercio de los síntomas sea identificado como depresión, menos del 10% será tratado con un esquema apropiado. Por fin, de quienes se mantengan cumpliendo tratamiento adecuado, no más del 4% lo seguirán haciendo a los tres meses de tratamiento.
Una adecuada distinción entre lo que es y no es depresión sigue siendo un obstáculo tanto para los pacientes como para los profesionales de la APS, especialmente (aunque no pocas veces también para el especialista): la diferenciación entre “depresión” como síntoma, como enfermedad o como la manera de experimentarla impone desafíos adicionales. Y tampoco son desdeñables los problemas relativos a la correcta medición de los niveles de severidad de la enfermedad depresiva: aunque desde hace tiempo se han desarrollado instrumentos (cuestionarios) de medición que gozan de aceptación y consenso, raramente estos son utilizados en la práctica clínica. Por otra parte, algunos investigadores han puesto en tela de juicio los aún borrosos límites entre la depresión y los sentimientos corrientes de pena y aflicción (loss of sadness), que parecen haber llevado a una sobrevaloración del diagnóstico, de acuerdo a sus argumentos.
Diagnóstico y tratamiento de la depresiónAlgunos de los problemas señalados más arriba en relación a aspectos conceptuales, diagnósticos y terapéuticos, han ido apuntando al desarrollo de “Guías Clínicas” (diferentes a los manuales no-sológicos), que en general consisten en una mezcla de la evidencia aportada por los estudios clínicos más sólidos, junto con recomendaciones efectuadas por “paneles de expertos”. Estas guías, procuran aportar elementos de juicio que les permitan a los profesionales, particularmente médicos, tener a la mano ciertas referencias que les podrían ofrecer garantías de adherir con mayor seguridad a prácticas diagnósticas y terapéuticas debido al consenso que las sostiene.
En términos muy amplios, las recomendaciones establecidas a fines de los 90’s y comienzos de este siglo, se podrían resumir de la siguiente manera:
- 1.
Es necesario saber reconocer los síntomas actuales de depresión y sus causas.
- 2.
Se requiere efectuar un diagnóstico explícito de depresión.
- 3.
Necesidad de educación del paciente y su familia, enfatizando que la depresión es una enfermedad tratable.
- 4.
Promoción del compromiso del paciente y su familia con el tratamiento elegido.
- 5.
Evaluar el progreso del paciente de manera regular y sistemática.
Es difícil responsabilizar a los médicos y otros profesionales de la APS de no ofrecer el suficiente estímulo para que el paciente y la familia accedan a psicoterapia, consejería u otros apoyos basados en la comunidad que pudiesen colaborar en la disminución del estrés de origen psicosocial. La falta crónica de recursos, las prioridades urgentes y la influencia aún muy poderosa de un modelo biomédico exclusivo, actúan de manera contraria a tal disposición.
Aunque el propósito de este capítulo estará centrado más bien en aspectos de manejo terapéutico, es preciso hacer algunos comentarios respecto del diagnóstico. Como hemos señalado desde el principio, no sólo no existe un concepto unitario de la depresión a través del transcurso de la historia, sino que ha existido una multitud de visiones sobre ella, todas dependientes de una mirada de época y con diferentes sesgos ideológicos. Si bien los manuales diagnósticos y estadísticos actuales (ICD-10 y DSM-IV) no debieran constituirse en textos capaces de remplazar la riqueza clínica y psicopatológica de cada cuadro, a fin de cuentas son las estructuras que marcan un conjunto de definiciones vigentes y consensuadas sobre lo que enteremos por tal o cual enfermedad o los sub-tipos dentro de ellas. La Clasificación Internacional de las Enfermedades, en su 10a versión, en el Capítulo de las Trastornos Mentales y del Comportamiento (ICD-10), considerará como “episodio depresivo” a una condición que cumpla criterios específicos:
F32: Episodio depresivoEn los episodios típicos, tanto leves como moderados o graves, el paciente sufre un decaimiento del ánimo, con reducción de su energía y disminución de su actividad. Se deterioran la capacidad de disfrutar, el interés y la concentración, y es frecuente un cansancio importante, incluso después de la realización de esfuerzos mínimos. Habitualmente el sueño se halla perturbado, en tanto que disminuye el apetito. Casi siempre decaen la autoestima y la confianza en si mismo, y a menudo aparecen algunas ideas de culpa o de ser inútil, incluso en las formas leves. El decaimiento del ánimo varia poco de un día al siguiente, es discordante con las circunstancias y puede acompañarse de los así llamados síntomas somáticos, tales como la pérdida del interés y de los sentimientos placenteros, el despertar matinal con varias horas de antelación a la hora habitual, el empeoramiento de la depresión por las mañanas, el marcado retraso psicomotor, la agitación y la pérdida del apetito, de peso y de la líbido. El episodio depresivo puede ser calificado como leve, moderado o grave, según la cantidad y la gravedad de sus síntomas.
Si consideramos los criterios del Manual Diagnóstico y Estadístico de los Trastornos Mentales, IV versión (DSM-IV) para el mismo episodio, tendremos una definición similar, aunque con ligeras variaciones.
Criterios para el episodio depresivo mayor- A.
Presencia de cinco (o más) de los siguientes síntomas durante un período de 2 semanas, que representan un cambio respecto a la actividad previa; uno de los síntomas debe ser:
- 1.
un estado de ánimo depresivo o
- 2.
pérdida de interés o de la capacidad para el placer.
Nota: No se incluyen los síntomas que son claramente debidos a enfermedad médica o las ideas delirantes o alucinaciones no congruentes con el estado de ánimo.
- 1.
Estado de ánimo depresivo la mayor parte del día, casi cada día según lo indica el propio sujeto (p. ej., se siente triste o vacío) o la observación realizada por otros (p. ej., llanto). En los niños y adolescentes el estado de ánimo puede ser irritable.
- 2.
Disminución acusada del interés o de la capacidad para el placer en todas o casi todas las actividades, la mayor parte del día, casi cada día (según refiere el propio sujeto u observan los demás).
- 3.
Pérdida importante de peso sin hacer régimen o aumento de peso (p. ej., un cambio de más del 5 % del peso corporal en 1 mes), o pérdida o aumento del apetito casi cada día. Nota: En niños hay que valorar el fracaso en lograr los aumentos de peso esperables.
- 4.
Insomnio o hipersomnia casi cada día.
- 5.
Agitación o enlentecimiento psicomotores casi cada día (observable por los demás, no meras sensaciones de inquietud o de estar enlentecido).
- 6.
Fatiga o pérdida de energía casi cada día.
- 7.
Sentimientos de inutilidad o de culpa excesivos o inapropiados (que pueden ser delirantes) casi cada día (no los simples autorreproches o culpabilidad por el hecho de estar enfermo).
- 8.
Disminución de la capacidad para pensar o concentrarse, o indecisión, casi cada día (ya sea una atribución subjetiva o una observación ajena).
- 9.
Pensamientos recurrentes de muerte (no sólo temor a la muerte), ideación suicida recurrente sin un plan específico o una tentativa de suicidio o un plan específico para suicidarse.
- 1.
- B.
Los síntomas no cumplen los criterios para un episodio mixto.
- C.
Los síntomas provocan malestar clínicamente significativo o deterioro social, laboral o de otras áreas importantes de la actividad del individuo.
- D.
Los síntomas no son debidos a los efectos fisiológicos directos de una sustancia (p. ej., una droga, un medicamento) o una enfermedad médica (p. ej., hipotiroidismo).
- E.
Los síntomas no se explican mejor por la presencia de un duelo (p. ej., después de la pérdida de un ser querido), los síntomas persisten durante más de 2 meses o se caracterizan por una acusada incapacidad funcional, preocupaciones mórbidas de inutilidad, ideación suicida, síntomas psicóticos o enlentecimiento psicomotor.
Podríamos decir que la definición ICD está caracterizada por un ánimo de síntesis, frente a la del DSM que procura establecer una mayor cantidad de exclusiones de manera explícita.
El “retrato” que estas descripciones hacen de un episodio depresivo, si bien es correcto en términos de los componentes esenciales que deben encontrarse presentes para el diagnóstico, deja fuera aspectos sutiles de la historia, los antecedentes y el examen del paciente. Y no pueden hacer otra cosa, en tanto cada uno de ellos es sólo un manual de categorías. Sólo quiero enfatizar que la tentación de convertir estos elementos en un procedimiento diagnóstico del tipo “check-list”, resulta riesgoso. Y no tanto por defender aquí una suerte de pureza semiológica o casi una “estética” del hacer clínica. De una manera más pragmática, tiene que ver con evitar al máximo las sobre-inclusiones, o peor, las sub-inclusiones. Así, el entrenamiento en el registro de una adecuada historia personal y familiar, efectuar un genograma, detenerse en la postura y gestualidad del paciente, conocer su vivencia de la temporalidad, etc., constituye una herramienta más precisa en la comprensión del fenómeno depresivo, en especial para los profesionales de APS. Si a aquello se agrega una mirada más abarcadora que contemple la situación vital en que se encuentra el sujeto, el diagnóstico cobra una mayor densidad en los argumentos que sitúan a la persona como alguien que padece una condición en lugar de quien sólo transita temporalmente por un “mal momento”.
Uso de guías clínicas para el tratamiento de la depresiónDesde hace más de una década que existe el interés por desarrollar Guías Clínicas que apoyen las decisiones terapéuticas en pacientes que padecen de diferentes condiciones psíquicas.
Si bien estas iniciativas se han generado especialmente en el mundo desarrollado, en particular en Norteamérica (EE.UU y Canadá) y en Europa, ellas han sido implementadas también en otras partes del mundo. Y por cierto, en Chile existe una guía con estas características, aunque su desarrollo e implementación se encuentra en el contexto del programa de Garantías Explícitas en Salud (GES), proyecto generado desde el Estado como parte de una reforma más amplia en la gestión y atención sanitaria. En el área de salud mental, el programa GES de depresión se comenzó a implementar desde el año 2006, y fue la segunda patología de esta área, luego de la esquizofrenia (primer brote). Desde ese punto de vista resulta algo complejo efectuar comparaciones, ya que las Guías GES están de cierta manera constreñidas por ciertas limitaciones que son inherentes a un programa de esta naturaleza. Por lo mismo, tanto su redacción como las modificaciones que puedan experimentar a futuro, estarán sujetas a cierto tipo de criterios no comparables con aquellas desarrolladas en otras latitudes. Desde luego, estas modificaciones ya se encuentran contempladas en las evaluaciones críticas efectuadas por las propias autoridades del sector.
Dado que no hay grandes diferencias entre las Guías para el Tratamiento de la depresión existentes entre Norteamérica y Europa, tomaré como modelo aquellas elaboradas por la Canadian Network for Mood and Anxiety Treatments (CANMAT). Entre algunos de sus méritos está el haber producido una puesta al día (2009) de la versión de 2001, elaborada en conjunto con la Asociación Psiquiátrica Canadiense; aparece también como un aporte la elaboración por separado de Guías para el Tratamiento de los Trastornos Bipolares del Ánimo (5-9).
Si bien la psicofarmacoterapia ha sido el campo más prolífico durante el período de publicación de las Guías (2001-2009) en cuanto a publicaciones terapéuticas en el Trastorno Depresivo Mayor (TDM), con alrededor de 225 estudios aleatorios y controlados (EAC), 145 metaanálisis y tres estudios sistemáticos mayores, es preciso tener algunas aspectos en cuenta: la mayoría de los estudios EAC han sido conducidos por la industria farmacéutica en el proceso de registro de nuevos productos, por una parte; por otra, los estudios de efectividad de antidepresivos a gran escala, como el STAR*D, están limitados por grandes dificultades metodológicas. Ello requiere cautela en las recomendaciones que se pudiera hacer a los clínicos, y que estos deben considerarlas en el contexto de pacientes individuales y no como un estándar de tratamiento general.
Desde un punto de vista metodológico, las recomendaciones de las Guías CANMAT utilizan los criterios por nivel de evidencia para cada línea jerarquizada de tratamiento. (Tabla 3)
Criterios por nivel de evidencia y línea de tratamiento
| Criterios | |
|---|---|
| NIVEL DE EVIDENCIA | 1: Al menos 2 EAC con tamaños adecuados de muestra, preferentemente controlados con placebo y / o metaanálisis con un estrecho intervalo de confianza |
| 2: Al menos 1 EAC con tamaños adecuados de muestra, preferentemente controlados con placebo y / o metaanálisis con un intervalo de confidencia más amplio | |
| 3: Estudios no aleatorios, estudios prospectivos controlados o de series de casos, o estudios retrospectivos de alta calidad. | |
| 4: Opinión de expertos / consenso | |
| Línea de tratamiento | |
| Primera línea | Nivel 1 ó 2 de evidencia, más apoyo clínico |
| Segunda línea | Nivel 3 o superior de evidencia, más apoyo clínico |
| Tercera línea | Nivel 4 o superior de evidencia, más apoyo clínico |
Un aspecto importante provisto por las Guías, es el de una caracterización de principios del manejo farmacoterapéutico. De esta emerge un conjunto de recomendaciones:
1Recomendaciones- A.
Es necesario efectuar una exhaustiva evaluación diagnóstica, con especial énfasis en suicidalidad, bipolaridad, comorbilidad, medicación concomitante y aspectos específicos (psicosis, estacionalidad, atipicidad).
- B.
Toda vez que esté indicado, debe realizarse un estudio de laboratorio que incluya tests de función hepática y metabólica.
- C.
El uso de antidepresivos debe estar acompañado de otros elementos de manejo clínico, como psicoeducación, atención a aspectos que tienen que ver con adherencia, y técnicas de auto-control.
- D.
Los pacientes deben ser monitoreados cada una a dos semanas al comienzo del tratamiento, dado que es el período de mayor riesgo.
- E.
La monitorización debiese incluir la aplicación de escalas de evolución.
- F.
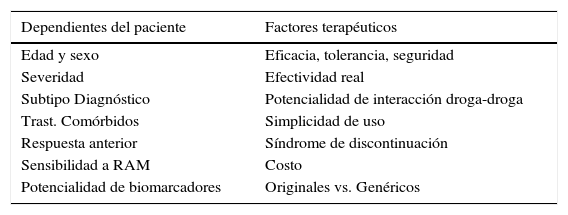
La elección de un antidepresivo debe ser individualizada en base a factores clínicos tales como el perfil sintomático, comorbilidad, perfil de tolerancia, respuesta previa, posibles interacciones droga-droga, preferencia del paciente y costo.
Los resultados obtenidos en la puesta al día de 2009 no muestran diferencias con lo establecido en la revisión del 2001: esto es válido para todos los agentes ISRS (Inhibidores Selectivos de Recaptura de Sero-tonina) además, de los IRSN (Inhibidores de Recaptura de Serotonina y Noradrenalina) junto a otros agentes de segunda generación de variados mecanismos de acción (agomelatina, bupropión, escitalopram, mianserina, milnacipram, mirtazapina, moclobemida, reboxetina). Ello, basado en el bajo perfil de efectos secundarios de estos fármacos y en la ausencia de estudios concluyentes respecto de la efectividad de uno sobre otro. En efecto existen publicaciones aisladas que demostraron mayor efecto entre ciertos agentes versus el de comparación, pero no han sido replicados en su mayoría.
Como antidepresivos de segunda línea se encuentran los antidepresivos tricíclicos, quetiapina, trazodona y selegilina transdérmica.
Por último, en tercera línea se ubicarían los IMAO (fenelzina y tranilcipromina).
ANTIDEPRESIVOS DE PRIMERA LÍNEA QUE DEMOSTRARON VENTAJAS RESPECTO DEL O LOS COMPARADOS:
| 1. Duloxetina [Nivel 2] versus paroxetina y diversos ISRS |
| 2. Escitalopram [Nivel 1] versus citalopram, duloxetina, paroxetina y diversos ISRS |
| 3. Milnacipram [Nivel 2] versus fluvoxamina y varios ISRS |
| 4. Mirtazapina [Nivel 2] versus trazodona |
| 5. Sertraline [Nivell] versus fluoxetine y otros ISRS |
La comparación de efectos secundarios entre diversos agentes de segunda generación no mostró grandes diferencias. Al dividirlos en cuatro categorías de acuerdo al porcentaje de efectos secundarios (A:<9%; B: 10-29%; C: 30-49% y D:>50%) en a) SNC, b) E. anticolinérgicos, c) S. Cardiovascular, d) S. Digestivo y e) Varios, la gran mayoría de ellos se comportó en las categorías A y B. La mirtazapina aparece en categoría D para sedación, sin embargo tiene un nivel porcentual menor que la gran mayoría en todos los sistemas estudiados. Trazodona, en sedación se ubica en categoría C. En presencia de nauseas, fluvoxamina, sertralina, duloxetina y venlafaxina se ubican en categoría C. (En esta comparación no estaba contemplado el efecto de cambios en el peso corporal).
En términos de disfunción sexual, los medicamentos que aparecen con menos de un 10% de frecuencia son: agomelatina, bupropion, mirtazapina, moclobemida, reboxetina y selegilina. Con una frecuencia superior al 30% están: fluoxetina, fluvoxamina, paroxetina y sertralina. Si bien es en extremo importante considerar las interacciones de drogas tanto por inhibición de las isoenzimas del citocromo P450 como por interacciones droga-droga, un artículo de esta revista tratará en extenso ese aspecto.
4Otros aspectos que influencian la selección de antidepresivosFACTORES CLÍNICOS QUE INFLUENCIAN LA SELECCIÓN DE ANTIDEPRESIVOS
| Dependientes del paciente | Factores terapéuticos |
|---|---|
| Edad y sexo | Eficacia, tolerancia, seguridad |
| Severidad | Efectividad real |
| Subtipo Diagnóstico | Potencialidad de interacción droga-droga |
| Trast. Comórbidos | Simplicidad de uso |
| Respuesta anterior | Síndrome de discontinuación |
| Sensibilidad a RAM | Costo |
| Potencialidad de biomarcadores | Originales vs. Genéricos |
RAM: Reacciones Adversas a Medicamentos
- 1.
Aunque la evaluación del riesgo suicida es un aspecto importante del manejo de un TDM, la preocupación por la suicidalidad no debe inhibir la iniciación de un tratamiento, al menos en adultos. [Nivel 1].
- 2.
El perfil de efectos secundarios debería ser considerado al escoger entre medicamentos específicos.
- 3.
Los efectos secundarios poco frecuentes, pero severos deben ser tomados en cuenta frente a paciente con un riesgo elevado de presentarlos.
- 4.
Para pacientes con riesgo de interacciones droga-droga, se debe considerar el efecto específico de un antidepresivo en las isoenzimas del citocromo P450 y de la p-glicoproteína.
- 5.
Los efectos secundarios sobre la sexualidad y el metabolismo deben ser monitoreados de manera permanente en pacientes que reciben antidepresivos.
- 6.
En el caso de que, a pesar de obtenerse una remisión o buena respuesta a antidepresivos se mantengan ciertos efectos secundarios perturbadores, habrá que considerar una reducción de dosis, antídotos farmacológicos, y cambio de medicamento.
- 7.
En los TDMs con síntomas psicóticos, se debería combinar el uso de antidepresivos con medicación antipsicótica.
Aunque ningún documento, por fundamentadas que sean sus conclusiones, pueda sustituir al saber y quehacer clínico, la cantidad de información acumulada en ciertos campos del trabajo médico puede requerir de ciertos apoyos que lo complementan y enriquecen. A partir de algunas consideraciones sobre la depresión y la evolución que ha tenido en los últimos años como concepto y en particular en el campo de las decisiones terapéuticas, he revisado los aportes de ciertas Guías Clínicas, en particular la del modelo canadiense que desde mi punto de vista, ha resultado uno de las que ha evolucionado con un mayor grado de consistencia. Por razones de espacio, ha quedado pendiente el aporte que algunas de estas Guías han hecho al ejercicio terapéutico combinado de fármaco y de psicoterapia, además de otras intervenciones psicosociales, práctica sobre la que también se ha acumulado una gran cantidad de evidencia empírica. Es muy necesario mantener una actitud abierta a estas contribuciones, aunque cautelando también el riesgo de no dogmatizar estas propuestas y recomendaciones. Después de todo, son solamente eso… guías.
Por otra parte, aunque la depresión y su tratamiento sea uno de nuestros referentes más próximos en nuestra tarea como psiquiatras clínicos, debemos entender que la magnitud epidemiológica de la misma sobrepasa con mucho nuestra capacidad de dar respuesta a ella. Una bien entendida práctica conjunta con los médicos y otros profesionales de la Atención Primaria en Salud permitirá que nos hagamos cargo de aquellos casos de mayor complejidad, de los que requieren lo mejor de nuestra experiencia y aprendizaje. Las Guías Clínicas constituyen una herramienta transversal de apoyo, y le serán tanto de utilidad al especialista como al médico general.
El autor declara no tener conflictos de interés, con relación a este artículo.