El cáncer de mama metastásico (CMM) constituye la primera causa de muerte por cáncer entre las mujeres y plantea importantes retos en la práctica clínica y en la convivencia con la enfermedad para pacientes y familiares. Con la participación de un amplio panel de oncólogos médicos y representantes de pacientes, en este proyecto se analizaron los recursos (herramientas de planificación, registros de cáncer), proceso asistencial (diagnóstico, tratamiento, cuidados paliativos) y procesos transversales (atención psicosocial, hábitos de vida saludables, rol de las asociaciones de pacientes) en el abordaje del CMM en el contexto sanitario español. El trabajo realizado permitió identificar una serie de áreas de mejora y proponer 42 recomendaciones orientadas a mejorar la calidad asistencial y la atención de los pacientes con CMM y sus cuidadores organizadas en las siguientes áreas de acción: registros de cáncer, coordinación entre niveles asistenciales, diagnóstico de la metástasis, comunicación y habilidades interpersonales, accesibilidad a fármacos, ensayos clínicos, el papel de la enfermería en el CMM, cuidados paliativos, atención psicosocial y promoción de estilos de vida saludables. Estas recomendaciones, elaboradas desde una perspectiva integral y centradas en las características del entorno sanitario en España, ofrecen un punto de partida para la mejora de la calidad asistencial y pueden ser de gran valor en otros entornos sanitarios que se enfrenten a las mismas necesidades en el abordaje del CMM.
Metastatic breast cancer (MBC) is the first cause of cancer-related mortality among women and poses major challenges in clinical practice and for persons with the disease and their families. With the collaboration of a wide panel of medical oncologists and patient representatives, this project analysed the resources (planning tools, cancer registries), healthcare processes (diagnosis, treatment, palliative care) and related processes (psychosocial care, healthy lifestyles, role of patient associations) in the approach to MBC in the Spanish healthcare setting. The work carried out allowed identification a series of areas for improvement and a proposal for 42 recommendations aimed at improving healthcare quality and the care of patients with MBC and their carers organized in the following areas: cancer registries, liaison between healthcare levels, diagnosis of metastasis, communication and interpersonal skills, drug access, clinical trials, the role of nurses in MBC, palliative care, psychosocial care, and promotion of healthy lifestyles. These recommendations, drafted from an integrated perspective and based on the characteristics of the Spanish healthcare setting, provide a springboard for healthcare improvement and could be of strong value to other healthcare settings facing the same challenges in the approach to MBC.
El cáncer de mama (CM) es el tumor maligno más diagnosticado en mujeres, con 2,1 millones de nuevos diagnósticos en 2018, y constituye la primera causa de muerte por cáncer entre las mujeres del mundo, con 626.679 fallecimientos en el año 20181. A pesar de ser una enfermedad curable en el 70-80% de las pacientes con tumores no metastásicos y de diagnóstico temprano2, un 5-6% de los nuevos casos se diagnostican en fase metastásica y se estima que el 20-30% de las pacientes con CM diagnosticadas en estadios tempranos experimentan una recurrencia del tumor con metástasis a distancia3. La enfermedad continúa siendo la primera causa de muerte por cáncer entre las mujeres del mundo y supone una carga económica muy importante para los sistemas de salud4. Un estudio de 2017 estima que alrededor de 160.000 personas viven con CM en estado avanzado en Estados Unidos5. Sin embargo, la epidemiología del CM metastásico (CMM) continúa siendo una incógnita en la mayoría de los países, ya que los registros de cáncer no monitorizan recaídas3. Existe un creciente interés en la comunidad científica por el estudio de las características individuales y la evolución del CMM6,7
El CM es una enfermedad heterogénea, que condiciona no solo la probabilidad de recurrencia, sino también la selección del tratamiento. Actualmente, se categoriza en 3 subtipos basándose en la presencia o ausencia de determinados marcadores: receptores hormonales y sobreexpresión del factor 2 de crecimiento epidérmico humano (HER2): tumores HR+/HER2− (70% de los casos), HER2+ (15-20%) y tumores triple negativo (ausencia de los 3 marcadores, 15% de los casos)8. El CMM es una enfermedad incurable y presenta una mediana de supervivencia global de aproximadamente un año para el CM triple negativo y de aproximadamente 5 años para los subtipos HR+/HER2− y HER2+8. Durante el tratamiento del CMM los principales objetivos son prolongar la supervivencia y controlar los síntomas con la menor toxicidad posible para mantener la mejor calidad de vida posible5. En los últimos años, la heterogeneidad molecular ha permitido el desarrollo de terapias cada vez más individualizadas, efectivas y con menos efectos secundarios. Sin embargo, se necesitan mejores tratamientos que permitan la curación del CMM9,10, y nuevas intervenciones que mejoren el control de síntomas durante y después del tratamiento3.
El abordaje del CM por parte de un equipo especializado y multidisciplinar es esencial para garantizar los mejores resultados, independientemente del estadio de la enfermedad3. Se deben considerar no solo los aspectos más técnicos, sino también las necesidades de las pacientes y familiares en el ámbito psicosocial. Mientras las mujeres que se recuperan de un CM precoz se centran en la vuelta a la normalidad, las mujeres con CMM se enfrentan a cómo vivir de la mejor manera posible dentro de las limitaciones que les impone la enfermedad y por cuánto tiempo será posible11. Si bien la integración de los cuidados paliativos (CP) y la oncología es un objetivo prioritario y ampliamente aceptado, la integración de la atención psicosocial ha recibido menos prioridad, a pesar del incremento progresivo en el conocimiento sobre la aplicabilidad y la eficacia de las intervenciones psicológicas12. Las pacientes con enfermedad avanzada y sus familiares/cuidadores están expuestos a diferentes trastornos psicológicos11,13. Además, la pérdida del empleo y los costes asociados a determinados cuidados pueden suponer un reto para la economía familiar3. Por otro lado, es creciente la evidencia sobre la importancia de mantener un estilo de vida saludable con relación a la nutrición y el ejercicio físico en los pacientes con cáncer14. Sin embargo, todavía se detectan diferentes barreras para maximizar el beneficio de un estilo de vida saludable en la población de pacientes con cáncer13.
Todos estos aspectos deben tenerse en cuenta a la hora de tratar con las pacientes y familiares/cuidadores de CMM con el fin de establecer un plan de tratamiento individualizado, integral y humanizado. En este artículo se presentan los principales resultados y las conclusiones del proyecto Mapa del Cáncer de Mama Metastásico en España y recomendaciones, un estudio de carácter descriptivo y observacional realizado entre febrero de 2018 y diciembre de 2019 con una amplia participación de oncólogos médicos y representantes de asociaciones de pacientes (RP) de CM de España con el fin de analizar las herramientas de planificación sanitarias, el proceso asistencial y los recursos disponibles para el manejo del CMM en España, así como identificar áreas de mejora y emitir recomendaciones para mejorar la atención de las pacientes y sus familiares/cuidadores desde una perspectiva de abordaje integral, centrada en las características del entorno sanitario en España, pero extensible a otros entornos sanitarios que se enfrenten a los mismos retos.
Materiales y métodosEl grupo de trabajo ha estado integrado por un comité asesor involucrado en todas las etapas del proyecto, formado por oncólogos médicos (ARL, ALH y RCB), profesionales médicos con experiencia en la administración central y regional (PCD) y RP (AGR). Se trabajó con un panel de expertos formado por un total de 27 oncólogos médicos de diferentes centros hospitalarios y 11 representantes de asociaciones de pacientes (AAPP) de CM pertenecientes a 12 comunidades autónomas (CCAA) (Andalucía, Asturias, Baleares, Canarias, Cantabria, Castilla-La Mancha, Cataluña, Comunidad Foral de Navarra, Comunidad de Madrid, Comunidad Valenciana, Galicia y País Vasco) con el fin de recoger la diversidad territorial del país. El trabajo se desarrolló en 3 fases. En la primera, se realizó un análisis del manejo del CMM y las herramientas de planificación sanitarias en las distintas CCAA. Con estos datos, se configuraron 2 cuestionarios ajustados a cada perfil (clínico y RP), que sirvieron como herramientas semiestructuradas para la recogida de información directa de los expertos y el análisis de situación real en las diferentes regiones. Los ítems de análisis se estructuraron en: 1. Recursos (herramientas de planificación sanitaria, herramientas para pacientes y familiares/cuidadores, registros de cáncer y recursos estructurales y tecnológicos); 2. Proceso asistencial del CMM desde una perspectiva integral (intervención de distintos niveles asistenciales y perfiles profesionales durante el diagnóstico de la metástasis, tratamiento y CP prestando a su vez atención a aspectos transversales, y que incluyen el abordaje de las necesidades psicosociales y la promoción de estilos de vida saludable. Se recogió de manera específica el rol de las AAPP y la visión de las pacientes con relación a los ítems de análisis. A continuación, se elaboró un informe para cada región y se realizó un taller de trabajo con los miembros del panel de expertos de cada comunidad. En estas reuniones se completaron y consensuaron los contenidos de los informes por región, incluyendo las modificaciones oportunas, identificando barreras, áreas de mejora y emitiendo recomendaciones de mejora. Durante la fase 3 se realizaron 2 talleres de trabajo con el comité asesor del proyecto para el análisis global de resultados, identificación de áreas de mejora y recomendaciones generales que se recogieron en un informe final.
Limitaciones del estudioPara el análisis de las herramientas de planificación sanitaria y recursos estructurales se han incluido aquellos planes, estrategias y otros documentos de referencia de acceso público. Puede que existan otras herramientas de planificación de las CCAA que no estén públicamente accesibles.
Los expertos han contribuido de manera imprescindible a la obtención de información de primera mano sobre el abordaje del CMM en su medio. A pesar de contar con una representación amplia de centros pertenecientes a diferentes CCAA, el número de centros por comunidad es limitado y, por tanto, los resultados obtenidos no reflejan necesariamente la situación de la comunidad autónoma en su conjunto si bien, globalmente, tratan de reflejar la diversidad territorial de nuestro país.
Resultados y discusiónRecursosHerramientas institucionales de planificación y organizaciónLas administraciones cuentan con diferentes herramientas de planificación para la mejora de la atención sanitaria. Estas herramientas son los planes de salud, planes oncológicos y planes de cuidados paliativos. Con excepción de los planes de cuidados paliativos que, por su naturaleza, establecen objetivos con un impacto directo en las pacientes con enfermedad oncológica avanzada, en general, los planes no recogen objetivos concretos en relación con la enfermedad oncológica avanzada. Si bien, hay objetivos y líneas de acción que tienen un impacto transversal en la atención del paciente, independientemente de la fase de la enfermedad, como objetivos de mejora de coordinación entre atención primaria (AP) y atención hospitalaria o la mejora de la atención psicooncológica a pacientes, familiares/cuidadores y profesionales sanitarios entre otros.
Los expertos consideran importante contar con herramientas de planificación sanitaria, aunque cabe señalar una percepción de implantación limitada. Se señala la importancia de dotar estos planes de un presupuesto específico y un plan de implantación. Por otro lado, y a pesar de existir diferentes órganos encargados de coordinar las actuaciones sanitarias entre el ámbito estatal y regional, la percepción de los profesionales con relación al grado de coordinación entre instituciones sanitarias estatales y regiones es baja (fig. 1): uno de cada 4 expertos participantes señala que desconoce los mecanismos de coordinación existentes y uno de cada 2 señala que dicha coordinación es percibida, o bien como baja, o bien como inexistente.
Herramientas para pacientes y familiares/cuidadoresPrácticamente todas las CCAA cuentan con recursos formativos y/o informativos destinados a pacientes y familiares, principalmente, a través de escuelas de pacientes y programas paciente activo. Estas herramientas consisten en la creación y difusión de materiales formativos con diferentes formatos, así como la organización de cursos y actividades formativas. Sin embargo, no se ha identificado ningún recurso específico destinado a pacientes con CMM o con enfermedad oncológica avanzada.
Registros de cáncerLa mayoría de las CCAA cuenta con registros de cáncer de base poblacional, que cumplen los estándares de la International Agency for Research in Cancer (IARC) y están integrados en la Red Española de Cáncer (REDECAN). Estos registros recogen datos de incidencia, prevalencia y supervivencia a través de estimaciones poblacionales.
Todas las CCAA cuentan con registros de base hospitalaria en los diferentes centros. Sin embargo, la dotación de recursos, el tipo de datos y las finalidades de estos registros hospitalarios son muy variables entre CCAA e incluso entre hospitales de una misma comunidad. La introducción de datos en la historia clínica electrónica se basa, principalmente, en texto libre, lo que dificulta la extracción y la explotación de datos de manera agregada, así como conocer las cohortes de pacientes pertenecientes a procesos concretos, por ejemplo, la metástasis. Los participantes consideran importante registrar parámetros que permitan conocer la distribución real de los subtipos de tumores de mama, las características demográficas de los pacientes, factores de riesgo familiar, los patrones de abordaje del tumor primario y de las recaídas, así como los cambios moleculares que pudieran darse entre la aparición del tumor primario y su paso a estado metastásico.
Proceso asistencial del cáncer de mama metastásicoDiagnósticoLa mayoría de las pacientes diagnosticadas con CMM son pacientes con un diagnóstico previo de CM, aunque un 5% aproximadamente de los casos diagnosticados comienza con CMM.
Cada región cuenta con diferentes mecanismos de coordinación entre AP y atención hospitalaria en el ámbito del diagnóstico de la metástasis. Por ejemplo, sistemas de interconsultas no presenciales entre AP y el servicio de OM o la figura del oncólogo médico consultor (que se desplaza semanalmente a los centros de salud, evitando desplazamientos de las pacientes a los hospitales y que actúa asesorando a los médicos de AP).
Sin embargo, se considera que todavía hay que fortalecer la implicación de los médicos de AP (fig. 1), principalmente, en el seguimiento de largas supervivientes y en el abordaje de las secuelas de la enfermedad. Estas mejoras pasan por incrementar la formación específica en AP, crear protocolos de actuación y aliviar la sobrecarga asistencial.
Todos los participantes coinciden en que el tratamiento y el control de síntomas de las pacientes con CMM deben desarrollarse desde el servicio de OM. Sin embargo, se percibe un potencial de implicación mayor de AP en el control de determinados efectos secundarios con la llegada de nuevos medicamentos con menos efectos adversos. Por otro lado, es importante que se pongan en marcha iniciativas que permitan al médico de AP continuar atendiendo a pacientes de CMM ante problemas de salud comunes no relacionados con el CMM.
Solicitud de pruebas diagnósticasLa solicitud de pruebas diagnósticas de metástasis incluye pruebas de imagen, análisis de sangre y de anatomía patológica en función de cada caso.
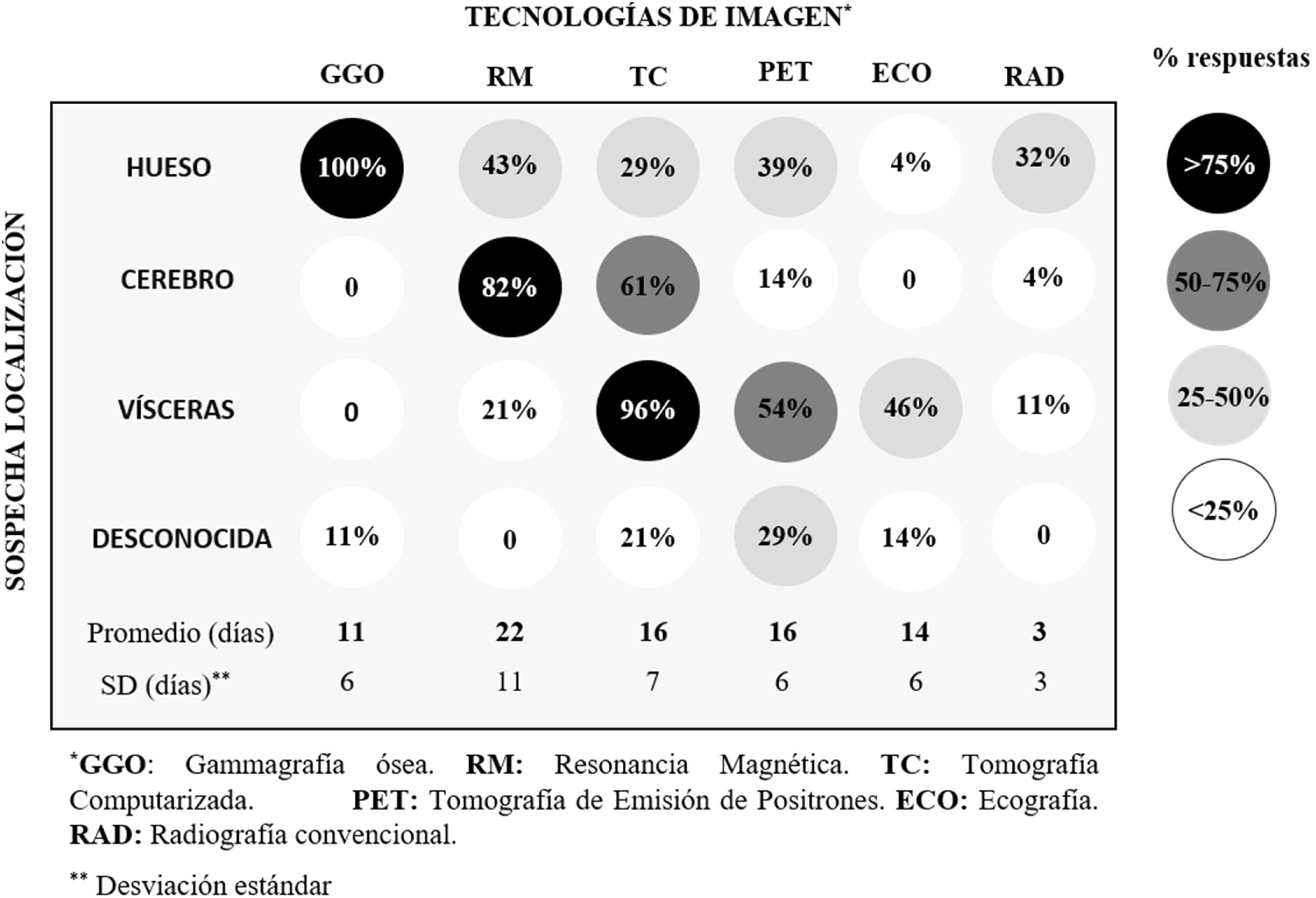
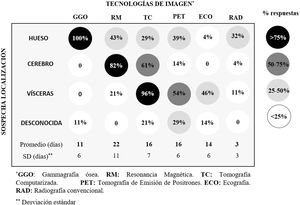
Ante la sospecha de metástasis se emplean diferentes tecnologías de imagen para el diagnóstico en función de si la sospecha de localización es conocida o no, los recursos disponibles y la accesibilidad de unas u otras tecnologías siempre que se satisfaga el objetivo del estudio. Las tecnologías de imagen más empleadas en función de la sospecha diagnóstica son (fig. 2): la gammagrafía ósea, ante la sospecha de metástasis en hueso; la resonancia magnética, ante la sospecha de metástasis en cerebro; la tomografía axial computarizada, y la tomografía de emisión de positrones, ante sospecha de metástasis visceral.
Frecuencia de selección de diferentes tecnologías de imagen y tiempo de respuesta. La selección está condicionada por la sospecha de localización de metástasis (conocida o no), los recursos disponibles y la accesibilidad de unas u otras tecnologías por parte de los OM (n=27). El oncólogo médico puede decidir emplear diferentes tecnologías para una misma sospecha de localización en función de la situación particular, de ahí que los porcentajes por fila o columna no sumen 100.
Los tiempos medios de respuesta de la mayoría de las tecnologías de imagen empleadas se sitúan en las 2-3 semanas, con una variación entre centros hospitalarios de 1-2 semanas en función de la tecnología (fig. 2). Se observa una dispersión intercentro elevada de los tiempos de respuesta, aunque esta dispersión se reduce en pruebas urgentes. Existe posibilidad de mejora en los flujos de trabajo y/o en la dotación de recursos humanos y técnicos, principalmente, en los servicios de radiología.
El tiempo medio de respuesta en pruebas de anatomía patológica se estimó en 12±5 días. Sin embargo, en algunos centros se han señalado tiempos de espera de hasta 3 semanas, indicando la necesidad de ajustar el flujo de muestras y/o ampliar la dotación de personal y recursos acorde a la demanda de cada hospital.
Comunicación del diagnósticoLa comunicación y las habilidades interpersonales son de extrema importancia y es un área que ofrece margen de mejora, tal y como indican profesionales y RP (fig. 1).
El CMM implica abordar temáticas muy diferentes con respecto a un CM localizado11. Además de los aspectos asistenciales, el oncólogo debe abordar el pronóstico de la enfermedad y las expectativas vitales de una paciente que se enfrenta a una enfermedad incurable. Esto tiene implicaciones muy importantes en el plano emocional, pero también familiar y social: impacto en la vida laboral de la paciente, posible impacto económico, impacto en familiares dependientes y el deseo de concebir si se trata de una mujer joven3,11.
El profesional debe ser proactivo y contar con las herramientas que le permitan hacer un diagnóstico de las necesidades emocionales y sociales de las pacientes para proporcionar una atención personalizada y fomentar una toma de decisiones compartida. Se requiere formación en estrategias de comunicación y habilidades interpersonales (empatía, compasión, capacidad de escucha, etc.) y concienciación entre los profesionales sobre la necesidad de mantener una conversación diferente con las pacientes que se enfrentan a un CMM.
TratamientoInvolucración de las pacientes en la toma de decisionesLa percepción sobre el grado de implicación de la paciente a la hora de tomar decisiones sobre el tratamiento es diferente entre profesionales y RP. Mientras que la mayoría de los profesionales indica que siempre se tiene en cuenta la opinión del paciente en la selección del tratamiento, la mayoría de los RP indican que, aunque no siempre, su opinión se tiene en cuenta con frecuencia (fig. 3). RP señalan la importancia de que los profesionales sanitarios fomenten comportamientos activos de las pacientes en relación con la toma de decisiones.
Accesibilidad a fármacosUna vez autorizados los medicamentos desde el ámbito estatal, los procedimientos de incorporación de la innovación terapéutica son específicos de cada comunidad y ocurre a velocidades diferentes, lo que puede generar inequidades de acceso entre regiones y, en ocasiones, entre diferentes centros de una misma comunidad. Se percibe lentitud de los procedimientos para la incorporación de determinados fármacos en la práctica clínica habitual desde su aprobación por la Comisión Europea. También se señala la falta de registros que monitoricen la velocidad de incorporación de la innovación en las diferentes CCAA y la excesiva burocracia para el uso de medicamentos fuera de indicación.
Acceso a ensayos clínicosLas AAPP abogan y promueven la participación en ensayos clínicos (EECC), y señalan que la actitud y disposición de las pacientes a participar es cada vez mayor. Sin embargo, se perciben dificultades objetivas para acceder a los EECC, bien por defecto de información, bien por la complejidad de los mismos, que crea cierta desigualdad de condiciones a la hora de acceder a un determinado ensayo clínico. Desde el punto de vista institucional no existen limitaciones para participar en EECC, sin embargo, hay barreras de tipo geográfico que crean de manera inherente desigualdad de condiciones para acceder a un ensayo clínico determinado. Por otro lado, es importante proporcionar una información científicamente contrastada que no genere expectativas irreales en las pacientes.
El papel de la enfermería en el abordaje del cáncer de mama metastásicoLa enfermería es una figura clave en el abordaje de la enfermedad avanzada15.Se prevé un mayor potencial de implicación de los profesionales de enfermería en la monitorización de efectos secundarios en CMM con la llegada de tratamientos de menor complejidad y frecuencia de efectos secundarios. Sin embargo, se detecta una falta de recursos muy acusada de enfermería oncológica en prácticamente todas las CCAA y la falta de formación reglada para la especialización en Enfermería Oncológica.
Cuidados paliativosEl modelo de provisión de CP responde a un modelo de atención compartida en el que intervienen diferentes recursos (convencionales, avanzados, de atención urgente de hospitalización/residenciales media y larga estancia) y donde hay implicación de profesionales de AP, OM y dispositivos especializados de CP (hospitalarios y a domicilio).
El oncólogo médico actúa como figura de referencia y trabaja de manera coordinada con los equipos de CP. Todos los expertos participantes consideran muy importante la implicación de los dispositivos de AP en la provisión de CP y señalan la necesidad de coordinarse mejor con los dispositivos especializados en CP para el abordaje de situaciones complejas.
Los participantes señalan que se debe tender a una incorporación temprana de los CP en la atención de las pacientes con enfermedad avanzada para favorecer un abordaje integral y la continuidad asistencial (incluso, en presencia de tratamientos activos). Esta visión contrasta con la de algunos expertos y RP, que indican que la intervención de los dispositivos de CP se produce en muchos casos en fases muy avanzadas de la enfermedad.
Por otro lado, los expertos señalan una falta de preparación para afrontar el final de la vida desde el punto de vista social, lo que también actúa como un elemento dificultador en la incorporación temprana de CP11.
Se percibe una sobrecarga asistencial muy importante de todos los dispositivos de CP, desde los equipos de atención domiciliaria a los centros de media/larga estancia. Existe una falta de recursos general que se refleja en 0,6 servicios de CP especializados por cada 100.000 habitantes, un número que se aleja de la media europea (0,8 por cada 100.000 habitantes)16.
Aspectos transversalesAtención psicosocialSe han identificado 3 modelos de atención psicológica en las diferentes regiones: mediante acuerdos de colaboración entre el sistema público de salud y AAPP u otras entidades sin ánimo de lucro, a través de profesionales del propio sistema público de salud y un modelo mixto, donde coexisten recursos propios del sistema público de salud y de las AAPP, siendo este último modelo el más frecuente. Independientemente del modelo, la dotación de recursos se considera muy insuficiente. Por otro lado, existe una falta de integración y sistematización de la atención psicooncológica y social en la atención de las pacientes con CMM y se detecta desconocimiento entre profesionales y pacientes sobre los recursos sociales existentes.
Estilos de vida saludableDe acuerdo con la evidencia disponible, profesionales y pacientes coinciden en señalar la importancia de mantener un estilo de vida saludable para los pacientes oncológicos13. La nutrición y el ejercicio físico son aspectos clave que van a influir en el bienestar físico y emocional y, en determinados casos, van a combatir la presencia de efectos secundarios como el dolor articular17. Faltan programas de prescripción de ejercicio físico que incluyan pautas concretas para pacientes con CMM. El ejercicio debe adaptarse a las características y preferencias de cada paciente y falta formación especializada entre profesionales sanitarios y profesionales de la actividad física.
El rol y la visión de las asociaciones de pacientesLas AAPP constituyen lugares de encuentro, facilitan el acceso a información de calidad y ofrecen acompañamiento a pacientes y familiares/cuidadores. Constituyen uno de los recursos más valorados para dar respuesta a las necesidades psicosociales de pacientes y familiares/cuidadores.
Las AAPP consideran que aún queda camino por recorrer para visibilizar y concienciar a la sociedad sobre las necesidades de las pacientes en la fase avanzada de la enfermedad en los diferentes ámbitos de actuación (asistencial, psicológico y social). La valoración de las AAPP de la respuesta desde el sistema sanitario a aspectos de la calidad de vida como la condición física, la sexualidad o el apoyo psicológico ofrece margen de mejora, especialmente en aspectos relacionados con la sexualidad. Las AAPP valoran positivamente el grado de información proporcionada en cuanto al diagnóstico, el tratamiento y el seguimiento. Sin embargo, existe posibilidad de mejora en la información sobre CP, EECC y en la formación para familiares/cuidadores (fig. 4).
ConclusionesEl trabajo realizado ha permitido identificar barreras y áreas de mejora en el abordaje del CMM. Se proponen una serie de recomendaciones orientadas a mejorar la atención de las pacientes de CMM y sus familiares/cuidadores que se concretan en las siguientes áreas de acción:
Registros de cáncer:
- 1.
Impulsar la creación de un Registro Nacional de Cáncer.
- 2.
Dotar de financiación específica e impulsar la actividad de los registros para la recogida y análisis de datos de la práctica clínica real, incluidas las recaídas, con el fin de poner en marcha estrategias que respondan a las necesidades reales de cada región.
Coordinación entre niveles asistenciales:
- 3.
Proporcionar formación específica a los médicos de AP en CM para la identificación de signos y síntomas compatibles con una recaída.
- 4.
Promover la rotación de residentes de AP en el servicio de OM.
- 5.
Generar protocolos consensuados entre AP y OM ante sospecha de recaída.
- 6.
Establecer vías de comunicación ágiles y bidireccionales entre AP y diferentes especialidades médicas.
- 7.
Impulsar una historia clínica electrónica de acceso universal entre profesionales y niveles asistenciales.
Diagnóstico de la metástasis:
- 8.
Mejorar la dotación técnica y de personal en servicios transversales como la anatomía patológica y la radiología.
- 9.
Optimizar flujos de trabajo en servicios transversales, garantizando un tiempo de respuesta adecuado.
- 10.
Trabajar en la homogeneización de protocolos y sistemas de acreditación de calidad en estudios moleculares.
- 11.
Crear protocolos consensuados transversales entre las sociedades científicas involucradas para la realización de pruebas diagnósticas con implicación de diferentes especialidades.
Comunicación y habilidades interpersonales:
- 12.
Promover un papel proactivo del oncólogo en el abordaje de las expectativas vitales de las pacientes con CMM. Más allá de las cuestiones puramente asistenciales, se debe establecer un diálogo que permita conocer la situación emocional y social de la paciente y favorezca una toma de decisiones compartida.
- 13.
Promover desde los estudios de grado y durante el periodo MIR la formación en estrategias de comunicación y habilidades interpersonales.
- 14.
Creación de guías de comunicación que ayuden a individualizar la información y al alineamiento de mensajes entre los diferentes perfiles profesionales.
- 15.
Mejorar la información y la formación relacionada con la sexualidad, el acceso a los EECC, los CP y la formación a familiares/cuidadores.
- 16.
Alertar sobre la necesidad de acudir a fuentes de información fiables y validadas por profesionales.
Accesibilidad a fármacos:
- 17.
Fortalecimiento del principio de equidad: Acortar los tiempos de incorporación de la innovación terapéutica a la práctica clínica habitual.
- 18.
Agilizar el proceso de fijación de precio-reembolso.
- 19.
Unificar criterios para la toma de decisiones en las diferentes Comisiones de Farmacia o impulsar la creación organismos decisores centralizados para fármacos de alto impacto.
- 20.
Armonizar los procedimientos para la incorporación de los fármacos en las diferentes CCAA y establecer tiempos máximos de incorporación de la innovación.
- 21.
Impulsar acciones que faciliten el pago por resultados, dotando de recursos que permitan la recogida de Real World Data (RWD).
- 22.
Generalizar el empleo de la metodología de análisis de decisión multicriterio, favoreciendo una consideración explícita y una perspectiva integral de los múltiples criterios que aportan valor a un fármaco.
Ensayos clínicos:
- 23.
Promover el uso de las plataformas de EECC activas (ClinicalTrials.gov; REec).
- 24.
Mejorar la información a pacientes sobre la disponibilidad, la naturaleza y las condiciones de acceso de los EECC, garantizando una información científicamente contrastada que genere expectativas ajustadas a la realidad clínica de las pacientes.
La enfermería en la atención del cáncer de mama metastásico:
- 25.
Desarrollar e implantar formación oficial de especialización en Enfermería Oncológica que permita poner en valor la experiencia y la especialización en el modelo de contratación actual.
- 26.
Aumentar la dotación de personal de enfermería, potenciando su involucración en fases avanzadas de la enfermedad.
- 27.
Extender las consultas de Enfermería Oncológica, incluyendo modalidades de atención no presenciales (teléfono de contacto, e-mail, etc.).
Cuidados paliativos:
- 28.
Incrementar la dotación de personal y los dispositivos de CP, a domicilio y hospitalarios.
- 29.
Garantizar el acceso a los equipos especializados en CP en todo momento.
- 30.
Incrementar la coordinación y la comunicación entre el servicio de OM, CP y AP, garantizando la continuidad asistencial.
- 31.
Impulsar la formación específica en CP en AP.
- 32.
Promover la concienciación social sobre la importancia del inicio temprano de CP.
Atención psicosocial:
- 33.
Garantizar con recursos propios del sistema público de salud la atención psicooncológica de pacientes y familiares.
- 34.
Crear acuerdos marco para establecer colaboraciones y sinergias con AAPP y otras entidades sin ánimo de lucro, evitando duplicidades.
- 35.
Mejorar la integración de la atención psicosocial en el proceso asistencial mediante la creación de protocolos de derivación y de actuación consensuados.
- 36.
Incorporar a los trabajadores sociales en los equipos multidisciplinares.
- 37.
Facilitar información a las pacientes sobre los recursos psicosociales: derechos, ayudas disponibles y reconocimientos (discapacidad, incapacidad permanente, dependencia, etc.).
- 38.
Mejorar la formación de los profesionales sanitarios sobre los recursos sociales (prestaciones sociales, bajas laborales, etc.).
- 39.
Crear marcos normativos que faciliten la adaptación de los puestos de trabajo a la situación de las pacientes.
Promoción de estilos de vida saludables:
- 40.
Impulsar la formación de los profesionales sanitarios en nutrición y en ejercicio físico.
- 41.
Fomentar la adopción de un estilo de vida saludable (alimentación, ejercicio físico, etc.) en pacientes con CMM y velar por un abordaje nutricional adecuado que contribuya al bienestar físico y emocional.
- 42.
Implementar programas coordinados desde el sistema sanitario con recursos locales (ayuntamientos, etc.) para la prescripción orientada y personalizada del ejercicio físico.
Estas recomendaciones, concebidas desde una perspectiva integral y centradas en las características del entorno sanitario en España ofrecen un punto de partida para la mejora de la calidad asistencial y pueden ser de gran valor en otros entornos sanitarios que se enfrenten a los mismos retos para el abordaje del CMM.
FinanciaciónEste proyecto de investigación ha sido financiado por Lilly España.
Consideraciones éticasLas características del estudio lo eximen de ser evaluado por un comité de bioética.
Conflicto de interesesA. Rodríguez-Lescure ha colaborado como consultor, asesor y/o ponente con Roche, Pfizer, Novartis, Lilly, Mylan, Kern, Astrazeneca y Eisai; A. Lluch Hernández ha colaborado como consultor, asesor y/o ponente con Novartis, Pfizer, Roche/Genetech, Eisai, Celgene y Lilly; R. Colomer Bosch ha colaborado como consultor, asesor y/o ponente con BMS, Astrazeneca, Lilly, Roche, Pfizer, MSD, Janssen, Novartis, Servier y Astellas; P. Casado Durández y A. Gimón Revuelta declaran no tener ningún conflicto de intereses.
El desarrollo de este proyecto ha contado con el apoyo de Ascendo Consulting Sanidad & Farma como oficina técnica.