Evaluar la remisión de la diabetes mellitus tipo 2 (DM-2) tras cirugía bariátrica; analizar potenciales factores condicionantes y comparar criterios de remisión nacionales y americanos.
Material y métodosEstudio retrospectivo de pacientes diabéticos sometidos a bypass gástrico en Y de Roux entre 2009-2015. Variables recogidas: edad, sexo, años de evolución de DM-2, antidiabéticos, insulina (tipo y dosis), peso e IMC, porcentaje de sobrepeso perdido, HbA1c, glucemia y evolución de la DM-2 tras cirugía según criterios nacionales y americanos. Análisis descriptivo y correlación entre ambos consensos.
ResultadosSe incluyeron 106 pacientes. Al año de la intervención (criterios nacionales): remisión completa 65,9%, remisión parcial 5,5%, mejoría 18,9% y sin cambios 9,7% (a los 5 años: 68,4; 5,3; 10,5 y 15,8%, respectivamente). Según criterios ADA: remisión completa 61,5%, remisión parcial 5,3% y sin remisión 28,6% (a los 5 años, remisión completa 68,4%). Buena correlación entre ambas clasificaciones (Rho=0,974; p<0,001). HbA1c media inicial: 7,3±1,8%; al año: 5,7±1%; a 5 años: 6,3±1,2%. Resultaron marcadores de peor probabilidad de remisión: edad superior a 50 años (54,4 vs. 88,2%; p=0,001), DM-2 de más de 10 años (26,3 vs. 81,8%; p<0,001), tratamiento con insulina (31,3 vs. 87,9%; p<0,001) y HbA1c≥8% (40 vs. 77%; p=0,001).
ConclusionesEn nuestro centro, la cirugía bariátrica se asocia a una elevada tasa de remisión de DM-2 en pacientes con obesidad mórbida intervenidos, existiendo una buena correlación entre los criterios nacionales y los americanos. La edad superior a 50 años, una larga evolución de la DM-2, un peor control metabólico inicial y el tratamiento previo con insulina son marcadores de peor respuesta.
To assess remission of type 2 diabetes mellitus (T2DM) after bariatric surgery, to analyze potential conditioning factors, and to compare Spanish and American remission criteria.
Material and methodsA retrospective study of diabetic patients undergoing Roux-en-Y gastric bypass from 2009 to 2015. Data collected included age, sex, time since T2DM diagnosis, antidiabetic drugs, insulin (type and dose), weight and BMI, percent excess weight lost, HbA1c, blood glucose levels, and course of T2DM after surgery according to Spanish and American criteria, including a descriptive analysis and correlation between both.
ResultsThe study sample consisted of 106 patients. Outcomes one year after surgery was as follows (Spanish criteria): complete remission 65.9%, partial remission 5.5%, improvement 18.9%, no change 9.7% (at 5 years: 68.4, 5.3, 10.5, and 15.8%, respectively). Outcomes according to ADA criteria were as follows: complete remission 61.5%, partial remission 5.3%, and no remission 28.6% (after 5 years, complete remission 68.4%). There was a good correlation between both classifications (Rho=0.974; P<.001). Mean HbA1c levels: 7.3±1.8% at baseline; 5.7±1% at one year; 6.3±1.2% at 5 years. Chance of remission was lower in patients aged over 50 years (54.4 vs. 88.2%; P=.001), with T2DM diagnosed more than 10 years before (26.3 vs. 81.8%; P<.001), on insulin treatment (31.3 vs. 87.9%; P<.001), and with HbA1c levels≥8% (40 vs. 77%; P=.001).
ConclusionsAt our hospital, bariatric surgery is associated to a high remission rate of T2DM in patients with morbid obesity, with a good correlation between Spanish and American criteria. Age over 50 years old, long T2DM duration, poorer baseline metabolic control, and previous insulin treatment are markers of poorer response.
La obesidad y la diabetes mellitus tipo 2 (DM-2) constituyen un problema de salud público de primer orden, debido a su elevada y creciente prevalencia y al cuantioso coste sanitario que generan1,2. En nuestro país, el estudio Di@bet.es puso de manifiesto la elevada prevalencia de DM-2 (13,8%), así como el claro nexo entre ambas enfermedades (más del 50% de los diabéticos presentaban obesidad)3. Canarias lidera el ranking nacional de prevalencia de ambas afecciones a nivel nacional, así como la mortalidad atribuible a la diabetes4.
El abordaje óptimo de ambas enfermedades continúa constituyendo un reto para el clínico. Con las modificaciones del estilo de vida y el tratamiento farmacológico logramos reducciones modestas de peso (generalmente inferiores al 10%), pero no conseguimos revertir la DM-2 y en muchos casos ni siquiera obtenemos un control metabólico adecuado. La posibilidad de utilizar la cirugía bariátrica (CB) como tratamiento capaz de revertir o mejorar la DM-2 está cobrando cada vez mayor interés. Numerosos datos demuestran que la cirugía metabólica permite conseguir un mejor control de la glucemia y una disminución de los factores de riesgo cardiovascular en pacientes con obesidad y DM-2 en comparación con distintas intervenciones médicas5.
La CB actúa a distintos niveles de forma simultánea y potente. Aparte del componente restrictivo y/o malabsortivo de las distintas técnicas, lo cual limita la ingesta o la absorción de nutrientes respectivamente, se añade un componente de regulación hormonal y bioquímico que favorece la pérdida ponderal de forma drástica, conllevando a su vez una importante mejoría en el metabolismo hidrocarbonado. Dentro de los mecanismos conocidos se encuentran el aumento de los niveles de péptido YY (anorexígeno) y la disminución de los de grelina (orexígena). A su vez, el efecto incretínico de la cirugía con el aumento de niveles circulantes de GLP-1 y GIP estimula la secreción de insulina, disminuye la de glucagón y genera un aumento de la saciedad a nivel del sistema nervioso central6. Aunque no disponemos de estudios efectuados en nuestro entorno, la cirugía ha demostrado en diversos ensayos7–10 un aumento significativo en la remisión de DM-2 frente a la terapia convencional hasta 5 años después de la intervención quirúrgica, incluso en aquellos pacientes con obesidad grado 1 o sobrepeso.
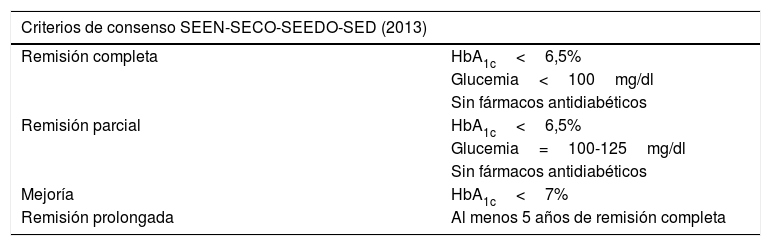
Es complejo efectuar comparaciones entre los diferentes estudios porque los criterios de remisión de DM-2 considerados son diferentes. Ello ha obligado a las principales sociedades científicas a posicionarse al respecto. Los más usados en nuestro medio son los de consenso SEEN-SECO-SEEDO-SED de 201311 y los de la Asociación Americana de Diabetes (ADA) de 200912 (tabla 1).
Criterios de remisión de la diabetes mellitus tipo 2
| Criterios de consenso SEEN-SECO-SEEDO-SED (2013) | |
|---|---|
| Remisión completa | HbA1c<6,5% |
| Glucemia<100mg/dl | |
| Sin fármacos antidiabéticos | |
| Remisión parcial | HbA1c<6,5% |
| Glucemia=100-125mg/dl | |
| Sin fármacos antidiabéticos | |
| Mejoría | HbA1c<7% |
| Remisión prolongada | Al menos 5 años de remisión completa |
| Sin cambios | Resto de los casos |
|---|---|
| Criterios de consenso ADA (2009) | |
| Remisión completa | HbA1c<6% |
| Glucemia<100mg/dl | |
| Sin fármacos antidiabéticos | |
| Remisión parcial | HbA1c<6,5% |
| Glucemia=100-125mg/dl | |
| Sin fármacos antidiabéticos | |
| Remisión prolongada | Al menos 5 años de remisión completa |
| Sin cambios | Resto de los casos |
ADA: Asociación Americana de Diabetes; HbA1c: hemoglobina glucosilada; SECO: Sociedad Española de Cirugía de la Obesidad; SED: Sociedad Española de Diabetes; SEEDO: Sociedad Española para el Estudio de la Obesidad; SEEN: Sociedad Española de Endocrinología y Nutrición.
Los objetivos del presente estudio son analizar el potencial beneficio de la CB en pacientes con DM-2 en nuestro entorno, así como identificar aquellos factores asociados a una mejor respuesta a la misma, lo que nos permitirá elegir con mayor acierto a aquellos pacientes que obtendrán los mayores beneficios de la CB. Finalmente, nos propusimos estudiar la correlación entre las clasificaciones de remisión de DM-2 de los consensos nacional y americano.
Material y métodosSe trata de un estudio retrospectivo de los pacientes diabéticos en seguimiento en consultas de Nutrición intervenidos mediante bypass gástrico en Y de Roux (BGYR) en el periodo comprendido entre enero de 2009 y noviembre de 2015 (n=106). En nuestro centro se efectúa una variante del BGYR ajustada al índice de masa corporal (IMC), consistente en practicar un pequeño reservorio gástrico con una capacidad de unos 15-30ml, un asa biliopancreática de 100cm y un asa alimentaria que varía en función del IMC:
- -
Pacientes con IMC entre 40 y 45kg/m2: asa alimentaria de 170 cm.
- -
Pacientes con IMC entre 45 y 50kg/m2: asa alimentaria de 260 cm.
- -
Pacientes con IMC entre 50 y 55kg/m2: asa alimentaria de 350 cm.
- -
Pacientes con IMC entre 55 y 60kg/m2: asa alimentaria de 440 cm.
- -
Pacientes con IMC superior a 60: asa alimentaria de 530 cm.
Siempre se comprueba que existen al menos 180 cm de asa común.
Se recogieron las siguientes variables: edad, sexo, años de evolución de la diabetes, tratamiento antidiabético, tipo y dosis de insulina, fecha de la intervención, técnica quirúrgica, peso e IMC (máximo, precirugía y en cada visita anual), porcentaje de sobrepeso perdido, evolución de la DM tras la intervención (de acuerdo con los criterios de consenso nacionales y americanos), HbA1c y glucemia en cada visita anual. Se efectuó un análisis descriptivo de las variables anteriores y se estudió la correlación entre las clasificaciones de ambos consensos. Con el fin de identificar posibles predictores de remisión de la DM en pacientes intervenidos, la muestra se dividió en 2 grupos: a) pacientes en remisión completa, y b) resto de la muestra. Se compararon entre ambos grupos las variables: edad, tiempo de evolución de la DM, tratamiento con insulina previo a la cirugía e IMC preintervención.
Análisis estadísticoLas variables cualitativas se presentan con su distribución de frecuencias. Las variables cuantitativas se expresan mediante su media±desviación estándar. Las variables continuas fueron comparadas mediante T-Test y las variables categóricas con la prueba chi cuadrado. Se consideró valor estadísticamente significativo una p<0,05. El análisis estadístico se efectuó con el programa SPSS versión 24 (IBM, 2016).
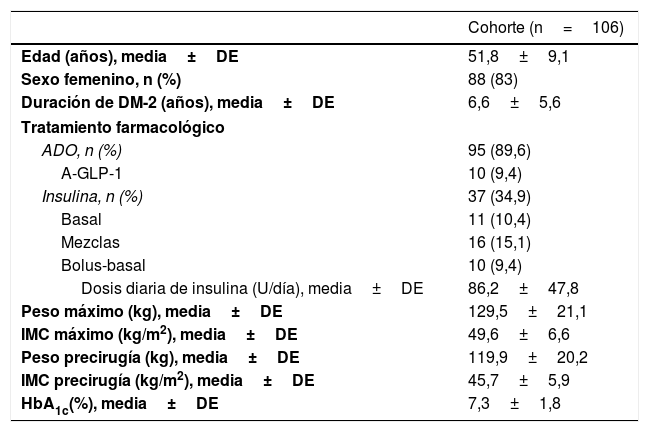
ResultadosSe incluyeron pacientes sometidos a BGYR en el periodo enero/2009-noviembre/2015. Las características basales de los pacientes se muestran en la tabla 2.
Características basales de la muestra
| Cohorte (n=106) | |
|---|---|
| Edad (años), media±DE | 51,8±9,1 |
| Sexo femenino, n (%) | 88 (83) |
| Duración de DM-2 (años), media±DE | 6,6±5,6 |
| Tratamiento farmacológico | |
| ADO, n (%) | 95 (89,6) |
| A-GLP-1 | 10 (9,4) |
| Insulina, n (%) | 37 (34,9) |
| Basal | 11 (10,4) |
| Mezclas | 16 (15,1) |
| Bolus-basal | 10 (9,4) |
| Dosis diaria de insulina (U/día), media±DE | 86,2±47,8 |
| Peso máximo (kg), media±DE | 129,5±21,1 |
| IMC máximo (kg/m2), media±DE | 49,6±6,6 |
| Peso precirugía (kg), media±DE | 119,9±20,2 |
| IMC precirugía (kg/m2), media±DE | 45,7±5,9 |
| HbA1c(%), media±DE | 7,3±1,8 |
A-GLP-1: análogo del péptido similar al glucagón tipo 1; ADO: antidiabéticos orales; DE: desviación estándar; DM-2: diabetes mellitus tipo 2; HbA1c: hemoglobina glucosilada; IMC: índice de masa corporal.
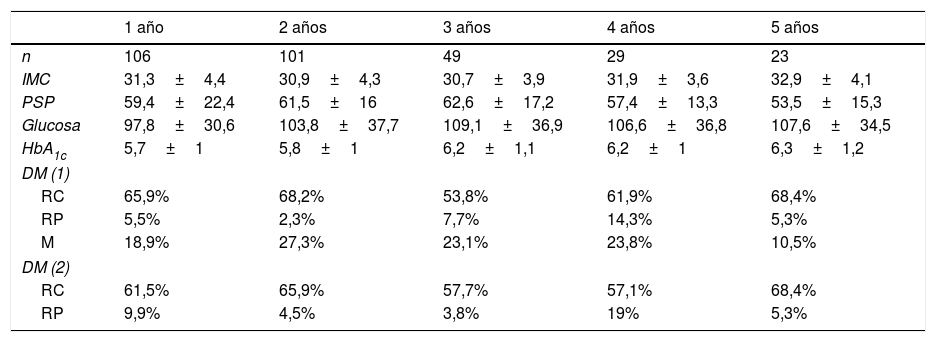
El seguimiento medio fue de 3,5 años (rango: 1-8). La evolución de los parámetros antropométricos y metabólicos y de la DM en los primeros 5 años tras la cirugía se recogen en la tabla 3. La correlación entre las clasificaciones de remisión de DM tras CB nacional y americana fue muy buena (Rho=0,974; p<0,001) (fig. 1).
Evolución de parámetros antropométricos y metabólicos
| 1 año | 2 años | 3 años | 4 años | 5 años | |
|---|---|---|---|---|---|
| n | 106 | 101 | 49 | 29 | 23 |
| IMC | 31,3±4,4 | 30,9±4,3 | 30,7±3,9 | 31,9±3,6 | 32,9±4,1 |
| PSP | 59,4±22,4 | 61,5±16 | 62,6±17,2 | 57,4±13,3 | 53,5±15,3 |
| Glucosa | 97,8±30,6 | 103,8±37,7 | 109,1±36,9 | 106,6±36,8 | 107,6±34,5 |
| HbA1c | 5,7±1 | 5,8±1 | 6,2±1,1 | 6,2±1 | 6,3±1,2 |
| DM (1) | |||||
| RC | 65,9% | 68,2% | 53,8% | 61,9% | 68,4% |
| RP | 5,5% | 2,3% | 7,7% | 14,3% | 5,3% |
| M | 18,9% | 27,3% | 23,1% | 23,8% | 10,5% |
| DM (2) | |||||
| RC | 61,5% | 65,9% | 57,7% | 57,1% | 68,4% |
| RP | 9,9% | 4,5% | 3,8% | 19% | 5,3% |
DM (1): evolución de la diabetes mellitus tipo 2 según criterios de consenso nacionales; DM (2): evolución de la diabetes mellitus tipo 2 según criterios de consenso de la Asociación Americana de Diabetes; IMC: índice de masa corporal; M: mejoría; PSP: porcentaje de sobrepeso perdido; RC: remisión completa; RP: remisión parcial.
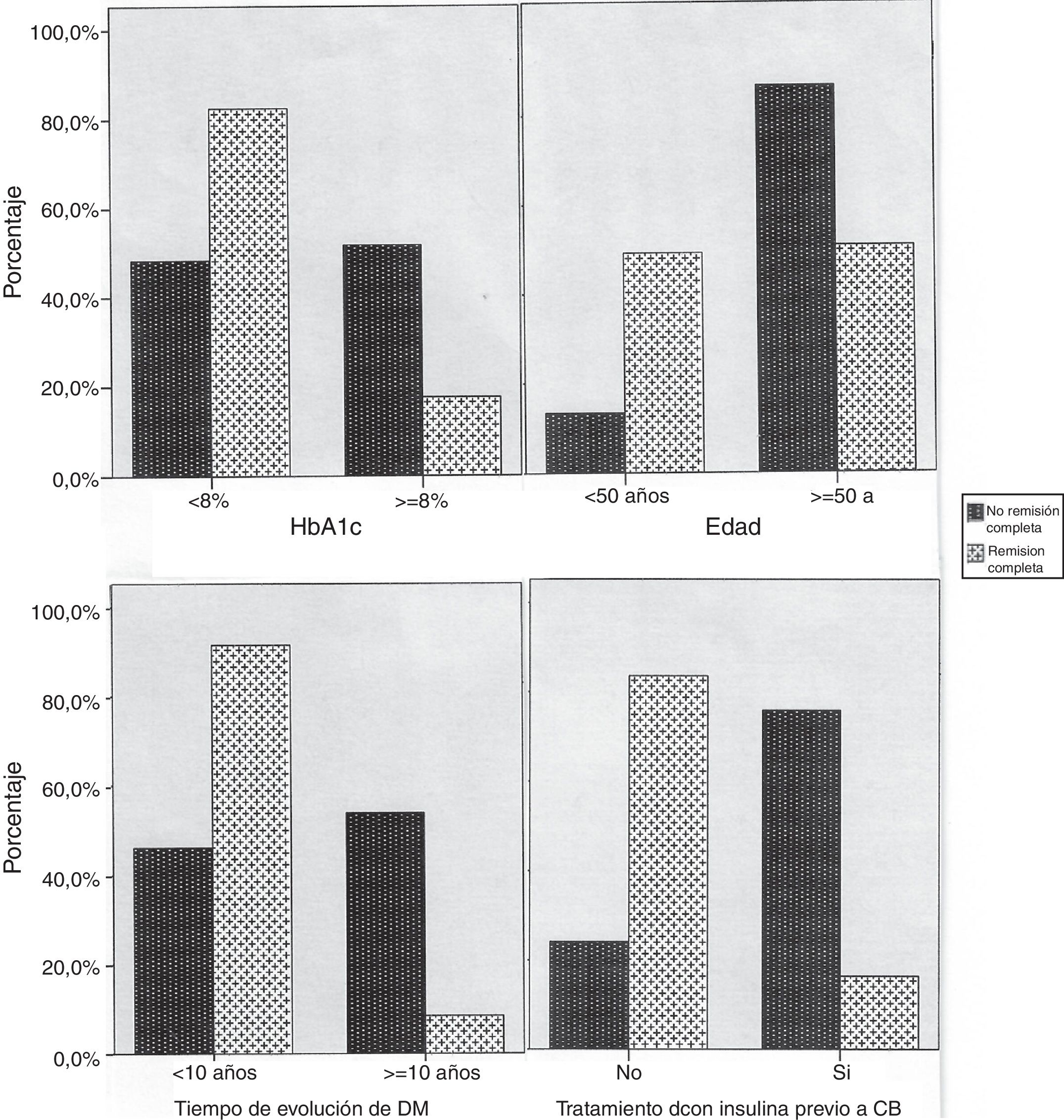
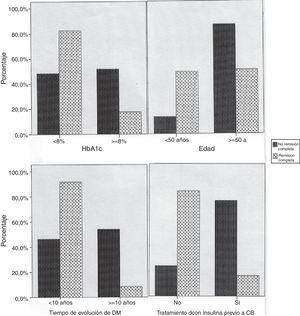
Se identificaron como marcadores de peor probabilidad de lograr la remisión de la DM tras la cirugía (según criterios nacionales): la edad superior a 50 años (54,4 vs. 88,2%; p=0,001), un tiempo de evolución de la DM-2 superior a 10 años (26,3 vs. 81,8%; p<0,001), una HbA1c≥8% previa a la cirugía (40 vs. 77%; p=0,001) y el tratamiento farmacológico previo a la intervención con insulina (31,3 vs. 87,9%; p<0,001), en tanto que no se relacionaron con la remisión de la DM-2 el IMC previo a la intervención (p=0,729) ni el porcentaje de sobrepeso perdido tras la misma (p=0,710) (fig. 2). El comportamiento con los criterios ADA fue idéntico, identificándose como marcadores de peor probabilidad de lograr la remisión de la DM-2 tras la cirugía: la edad superior a 50 años (49,1 vs. 79,4%; p=0,004), un tiempo de evolución de la DM-2 superior a 10 años (26,3 vs. 72,7%; p<0,001), una HbA1c≥8% previa a la cirugía (36 vs. 68,9%; p=0,005) y el tratamiento farmacológico previo a la intervención con insulina (21,9 vs. 82,8%; p<0,001), en tanto que no se relacionaron con la remisión de la DM-2 el IMC previo a la intervención (p=0,343) ni el porcentaje de sobrepeso perdido tras la misma (p=0,440). En los pacientes insulinizados, dosis elevadas de insulina (>80U/día) se asociaron con peores porcentajes de remisión según los criterios nacionales (7,7 vs. 46,7%; p=0,023).
DiscusiónLa DM-2 se ha considerado tradicionalmente como una enfermedad crónica, dado que menos del 15% de los pacientes lograban remisión con el tratamiento convencional (modificación del estilo de vida y fármacos)13,14. En nuestro estudio, el 65,9% de los pacientes lograron una remisión completa de la DM-2 al año, cifra que se sitúa en la parte superior del rango de remisión de la DM-2 documentado en los ensayos clínicos publicados hasta la fecha (30-63%)5.
El porcentaje de pacientes en remisión en nuestra muestra se mantiene constante a los 5 años, aunque se observa una caída de dicha cifra en el tercer año de seguimiento, sin que hayamos encontrado una explicación que justifique dicho hallazgo. Así mismo, se aprecia un aumento lento pero progresivo en los valores de HbA1c (sin alcanzar cifras>6,5%). En consonancia con nuestros resultados, los datos disponibles evidencian un deterioro de los porcentajes de remisión de DM-2 con el tiempo (hay reaparición de DM-2 en el 35-50% de los casos a más largo plazo); sin embargo, la mediana del periodo libre de enfermedad después de un BGYR es de 8,3 años15,16 y la mayoría de los pacientes sometidos a CB mantienen una mejoría sustancial del control glucémico durante al menos 5 años7.
La menor edad, un tiempo de evolución de la DM-2 más corto, la ausencia de tratamiento previo con insulina y un mejor control metabólico previo se asocian de forma consistente en la literatura con unos mayores porcentajes de remisión de la DM-2 tras la CB8,17,18, al igual que se constata en nuestro estudio. Probablemente el mecanismo subyacente a este hecho es que el beneficio sobre el islote de los cambios hormonales que acontecen tras la reconstrucción del tránsito gastrointestinal depende de la masa de células beta del sujeto en el momento de la intervención (cuanto más evolucionada esté la diabetes, menor masa de células beta y menor probabilidad de remisión de la DM-2). La consecuencia práctica de este hecho debe ser evitar dilatar en el tiempo la intervención en pacientes diabéticos obesos con indicación de CB.
El tercer objetivo de nuestro estudio era analizar la correlación de los criterios nacionales con los americanos, que resultó ser muy buena. Se constató incluso que la relación con los factores predictores de éxito de la CB en la remisión de la DM-2 era más marcada empleando los criterios nacionales11 que los americanos12, lo cual nos lleva a afirmar que los criterios de consenso de nuestras sociedades presentan al menos la misma consistencia y validez externa que los de la ADA. Aportan además la ventaja de incluir una cuarta categoría («mejoría»), que engloba a aquellos pacientes que, aunque no hayan podido abandonar el tratamiento farmacológico para la DM-2, presentan un adecuado control metabólico, lo cual nos permite evaluar de forma más exhaustiva el éxito de la CB en términos de mejoría del control glucémico.
La principal fortaleza de nuestro estudio es el elevado tamaño muestral y la obtención de datos consistente con los principales ensayos clínicos efectuados hasta la fecha en un entorno de práctica clínica «real». Por el contrario, las limitaciones más destacadas de nuestro trabajo son el diseño retrospectivo y el escaso tiempo de seguimiento (3,5 años de media), que posiblemente no nos han permitido detectar un mayor número de recidivas de DM-2. En cualquier caso, en el subgrupo de pacientes con 5 años de seguimiento, las cifras de remisión permanecían prácticamente inalteradas, lo cual nos permite afirmar que la CB posibilita la consecución de al menos 5 años de buen control metabólico, con el previsible beneficio en términos de reducción de complicaciones micro y macrovasculares a largo plazo. Otra limitación de nuestro estudio es la no determinación del péptido C precirugía, que se ha mostrado como un importante marcador de remisión de DM-2 tras la CB19.
En conclusión, nuestros resultados muestran que la CB se asocia a unas elevadas tasas de remisión de la DM-2 en pacientes con obesidad mórbida intervenidos en nuestro centro, existiendo una muy buena correlación entre los criterios de remisión nacionales y los de la ADA. La edad superior a 50 años, la larga evolución de la DM-2, el peor control metabólico inicial (HbA1c≥8%) y el tratamiento previo con insulina son marcadores de peor respuesta a la CB en términos de remisión de la DM-2.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.