La migraña crónica (MC) es una evolución de la migraña episódica favorecida por factores de riesgo, entre los que se encuentra el uso excesivo de medicación (UEM). Pretendemos comparar características clínicas y demográficas de una serie de casos de MC, con y sin UEM.
MétodosPacientes con MC (criterios revisados 2006) atendidos en una consulta monográfica de cefaleas de un hospital terciario entre enero del 2008 y mayo del 2012. Recogimos datos demográficos, evolución, utilización previa de preventivos e impacto de la migraña medido con la escala HIT-6.
ResultadosCuatrocientos treinta y cuatro pacientes (357 mujeres, 77 varones) fueron diagnosticados de MC entre un total de 1,868 (23,2%) atendidos en la mencionada consulta durante el periodo de inclusión. Doscientos cincuenta y ocho (72,2%) presentaban UEM. El 59,8% de los casos con UEM recibieron previamente tratamiento preventivo frente al 41,1% sin UEM (p<0,001). La edad de inicio de la migraña fue menor en los pacientes con UEM (21,2±10,1 vs. 23,8±12,5 años; p = 0,02) y el tiempo de evolución al llegar a nuestra consulta mayor en los pacientes con UEM (23,8±14,1 vs. 18,3±14,8 años; p<0,001). No encontramos diferencia en la puntuación HIT-6 o el porcentaje de casos con HIT-6 mayor de 55 entre ambos grupos.
ConclusionesLa MC con o sin UEM es una afección frecuente y discapacitante en una consulta de cefaleas. En nuestra población, los pacientes con UEM llegan a la consulta tras una evolución más larga, en la que ya recibieron tratamientos preventivos.
Chronic migraine (CM) is a complication of episodic migraine, favored by risk factors as medication overuse (MO). We intend to compare demographic and clinic characteristics of a series of CM patients, with and without MO.
MethodsThe study included patients with CM (2006 revised criteria) attended in a headache outpatient office located in a tertiary hospital between January 2008 and May 2012. We recorded demographic characteristics, age at migraine onset, time from onset, previous use of symptomatic or preventive therapy, and headache impact measured with six-item headache impact test (HIT-6).
ResultsA total of 434 patients (357 women, 77 men) were diagnosed with CM out of the 1868 (23.2%) that attended our clinic. Of these, 258 (72.2%) fulfilled criteria of MO, and 59.8% of those with MO, and 41.1% of cases without MO had previously received preventative treatment (P<.001). Age at onset of migraine was lower in MO patients (21.2±10.1 vs 23.8±12.5 years, P=.02) and time from onset to headache clinic consultation was higher in MO cases (23.8±14.1 vs 18.3±14.8 years, P<.001). We found no difference between both groups in average HIT-6 score and the percentage of patients with a HIT-6 score over 55.
ConclusionsCM, with or without MO, is a burdensome group of patients in our headache clinic. Patients with MO are referred later and have more frequently received preventive treatments.
La migraña crónica (MC) constituye una importante causa de discapacidad entre quienes la presentan, repercutiendo en buena parte de su actividad laboral, social y familiar. Sus criterios diagnósticos han evolucionado a lo largo de los años, encontrándose descripciones que semejan lo que hoy conocemos como MC, ya desde el siglo ii d. C.1.
En 1982, se incorpora el concepto de «migraña transformada» para referirse a la cronificación de la migraña episódica (ME)2 y en 1996 se proponen los primeros criterios diagnósticos de MC3. La II Edición de la Clasificación Internacional de Cefaleas (CIC-II), en 2004, incorpora la MC dentro de las complicaciones de la migraña, utilizando criterios diagnósticos muy estrictos y considerados por muchos autores como de escasa aplicabilidad práctica4. En 2006, la Sociedad Internacional de Cefaleas propuso unos nuevos criterios mejor, acogidos por la comunidad científica y asistencial (tabla 1)5,6, que han vuelto a ser revisados en la recién publicada III Edición de la Clasificación Internacional (CIC-III)7.
Criterios revisados para MC (CIC-II de 2006)
| A. Cefalea (tipo tensión o migraña) en al menos 15 días al mes durante como mínimo 3 meses |
| B. Ocurre en un paciente que había tenido al menos 5 ataques y que cumplía criterios de migraña sin aura |
| C. Durante al menos 8 días al mes durante como mínimo 3 meses el dolor cumple los criterios C1 y/o C2 sobre dolor y síntomas asociados de migraña sin aura:1. Al menos dos entre a y d:a) Localización unilateralb) Cualidad pulsátilc) Intensidad del dolor moderada a graved) Aumento por actividad físicaY al menos uno entre a y b:a) Náusea y/o vómitob) Fotofobia y fonofobia2. Alivio con triptanes o ergóticos |
| D. Sin abuso de medicación y no atribuida a otro trastorno |
Fuente: Olesen J, et al.6.
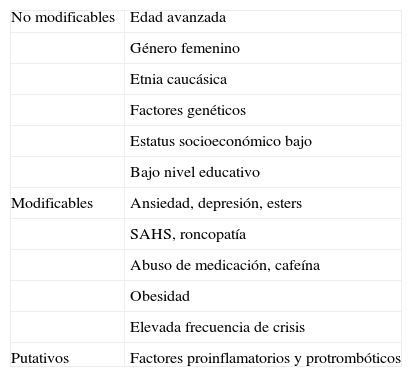
Se conocen varios factores de riesgo, modificables o no modificables, que predisponen a la cronificación de la migraña (tabla 2). Uno de los más reconocidos y frecuentes es el uso excesivo de medicación sintomática (UEM)8. Los criterios revisados de 2006 también revisaron los de la cefalea por UEM y definieron qué debía entenderse por «cefalea por UEM», permitiendo su diagnóstico durante el UEM, en comparación con los criterios de 2004, según los cuales era necesario suspender el UEM y observar mejoría (tabla 3). Sin embargo, los criterios revisados de 2006 no permitían su asociación a MC6. En nuestro trabajo clínico de estos años nos adherimos a una norma de uso habitual, según la cual el diagnóstico inicial en estos pacientes debía ser de MC, con la consideración posterior del UEM como uno de los posibles factores de riesgo para su desarrollo9. La CIC-III ha aceptado finalmente en sus criterios la posibilidad de que el UEM pueda asociarse al diagnóstico de MC.7
Factores de riesgo para el desarrollo de MC
| No modificables | Edad avanzada |
| Género femenino | |
| Etnia caucásica | |
| Factores genéticos | |
| Estatus socioeconómico bajo | |
| Bajo nivel educativo | |
| Modificables | Ansiedad, depresión, esters |
| SAHS, roncopatía | |
| Abuso de medicación, cafeína | |
| Obesidad | |
| Elevada frecuencia de crisis | |
| Putativos | Factores proinflamatorios y protrombóticos |
Fuente: Carod-Artal FJ, el al.5.
Criterios revisados para cefalea por uso excesivo de medicación sintomática (CIC-II de 2006)
| A. Cefalea presente al menos 15 días al mes |
| B. Abuso regular durante más de 3 meses de uno o más fármacos sintomáticos agudos:Uso de ergóticos, triptanes, opiáceos o combinación de analgésicos durante al menos 10 días al mes de forma regular durante más de 3 mesesUso de analgésicos simples o bien de cualquier combinación de ergóticos, triptanes u opiáceos durante al menos 15 días al mes de forma regular durante más de 3 meses, sin abuso de una de estas otras familias de fármacos |
| C. La cefalea se ha desarrollado o ha empeorado claramente durante el abuso de medicación |
Fuente: Olesen J, et al.6.
Sobre esta base, nuestro objetivo fundamental es comparar características clínicas y demográficas de una larga serie hospitalaria de casos de MC, con y sin UEM, y comparar también estas mismas características entre pacientes con ME y MC.
Pacientes y métodosEn enero del 2008 se creó en nuestro centro, un hospital terciario, una consulta monográfica de cefaleas y desde entonces se han registrado prospectivamente todos los pacientes que acudieron a la misma.
Analizamos retrospectivamente todos los diagnósticos de migraña (de acuerdo con los criterios de la CIC-II)4, así como de MC y UEM (criterios revisados de la CIC-II del 2006)6 entre los pacientes atendidos en la mencionada consulta entre su inicio y mayo del 2012. Consideramos en cada paciente la edad y el sexo, la edad de inicio de la migraña y su tiempo de evolución en años, la utilización previa de fármacos preventivos o sintomáticos, y el impacto de la migraña en las actividades de la vida diaria evaluado mediante la escala Headache Impact Test-6 (HIT-6). Se determinaron la frecuencia mensual de episodios de migraña y la presencia de UEM a través de los diarios de los pacientes actualizados en los meses previos a su primera atención en la consulta.
Se compararon las características demográficas y clínicas, en primer lugar, entre los grupos de ME y MC y, posteriormente, dentro de los pacientes diagnosticados de MC, entre aquellos con y sin UEM utilizando la t de Student o el test de la chi al cuadrado según conveniencia; se estableció el nivel de significación en 0,05 y se utilizó para todo ello el software SPSS 15.0.
ResultadosEntre el total de 1.868 pacientes atendidos durante el periodo de inclusión, 1.249 (66,8%) recibieron el diagnóstico de migraña. Entre ellos, 815 (65,2%) presentaban ME y 434 (34,8%) MC.
La ratio mujer/varón en el grupo de pacientes con ME fue de 2,82, la edad al ser atendidos en nuestra consulta de 37,1±14,3 años (rango: 11-80), la edad referida de inicio de la migraña 23,6±11,9 (6-78) y el tiempo de evolución en años de la misma de 13,5±12,8 (0-62). El 97,2% de los pacientes habían probado algún tipo de tratamiento sintomático antes de llegar a nuestra consulta, mientras que solo el 33,1% habían recibido algún tratamiento preventivo. El impacto medido por HIT-6 en este grupo de pacientes fue de 57,7±9 (rango: 36-78) y el 63% de ellos presentaban una puntuación superior a 55.
Al considerar el grupo de pacientes con MC, la ratio mujer/varón fue de 4,6, la edad al llegar a nuestra consulta 43,9±14,6 años (rango: 14-92), la edad recordada de inicio de la migraña de 22,2±11,2 (6-71) y el tiempo de evolución en años de 21,6±14,4 (1-78). Los porcentajes de pacientes que habían recibido algún tipo de tratamiento sintomático y preventivo fueron, respectivamente, del 100% y del 56,9%. El impacto estimado por HIT-6 fue de 61,7±6,8 (38-76) y el 84,4% presentaba una discapacidad al menos moderada (HIT-6 > 55).
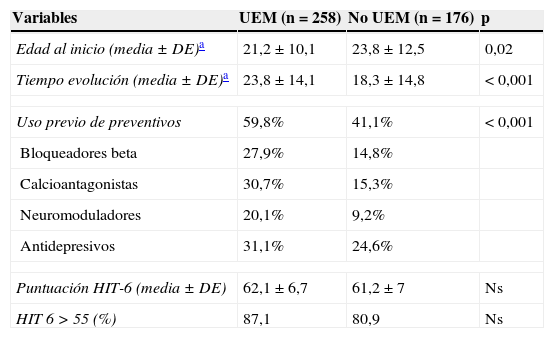
Cuando comparamos los datos entre pacientes con MC con UEM (258, 211 mujeres, 47 varones) con aquellos con MC sin UEM (176, 146 mujeres, 30 varones), encontramos que en la población con UEM era significativamente menor la edad de inicio recordada de la migraña y significativamente mayores el tiempo transcurrido desde el inicio de la migraña hasta su llegada a nuestra consulta y el porcentaje de pacientes que habían recibido con anterioridad algún tipo de tratamiento preventivo. Los tratamientos preventivos más utilizados en ambos grupos antes de llegar a nuestra consulta fueron los antidepresivos (31,1% en pacientes con UEM y 24,6% en casos sin UEM). Gran parte de los pacientes en ambos grupos de MC (28,8% en el grupo con UEM y 24,6% en el grupo sin UEM) habían recibido solamente un tratamiento preventivo antes de la llegada a nuestra consulta. En cuanto a los tratamientos que se relacionaron con el UEM, en la mayoría de los casos (61,6%) se trataba de analgésicos, en el 30,9% combinación de fármacos, en un 3,7% triptanes, en un 2,8% ergotamina y en un 0,2% opioides. El grado de impacto de la migraña evaluado por la escala HIT-6 fue similar en ambos grupos. Los datos de esta comparación figuran en la tabla 4.
Comparación entre pacientes con migraña crónica con y sin uso excesivo de medicación sintomática
| Variables | UEM (n=258) | No UEM (n=176) | p |
|---|---|---|---|
| Edad al inicio (media±DE)a | 21,2±10,1 | 23,8±12,5 | 0,02 |
| Tiempo evolución (media±DE)a | 23,8±14,1 | 18,3±14,8 | < 0,001 |
| Uso previo de preventivos | 59,8% | 41,1% | < 0,001 |
| Bloqueadores beta | 27,9% | 14,8% | |
| Calcioantagonistas | 30,7% | 15,3% | |
| Neuromoduladores | 20,1% | 9,2% | |
| Antidepresivos | 31,1% | 24,6% | |
| Puntuación HIT-6 (media±DE) | 62,1±6,7 | 61,2±7 | Ns |
| HIT 6 > 55 (%) | 87,1 | 80,9 | Ns |
DE: desviación estándar; HIT-6: Headache Impact Test 6; Ns: no significativo; UEM: uso excesivo de medicación.
La prevalencia estimada de MC en la población general está entre el 1,4 y el 2,2%10. Como en otros trabajos anteriores, hemos comprobado que la MC es un diagnóstico muy representado no solo entre los pacientes atendidos en una consulta de cefaleas (23,2% en nuestra serie), sino también en consultas de Neurología general, afectando al 5-10% de los pacientes11, si bien estos porcentajes pueden variar entre diferentes estudios; así, en otra serie de pacientes realizada también por nuestro grupo, se analizaron un total de 1.000 cefaleas en 682 pacientes, de los que el 12,4% cumplía criterios de MC de acuerdo con la CIC-II12; o en la serie publicada por Irimia et al., en la que un 46,4% de los 370 pacientes estudiados tenían migraña, constituyendo la MC el 5,4% de todos los diagnósticos13.
Los estudios epidemiológicos permiten aumentar el conocimiento con respecto a la magnitud e impacto que supone la migraña en nuestro medio, aunque probablemente se necesiten más trabajos que busquen explicar el papel de determinados predictores en la incidencia y la progresión de esta cefalea14. Por otro lado, la migraña constituye un problema sociosanitario de gran magnitud en el mundo, como indican los resultados de la encuesta de la Organización Mundial de la Salud de 2010, que considera la migraña como la principal causa de discapacidad dentro de los trastornos neurológicos15.
El hecho de haber asumido en nuestro trabajo que MC y cefalea crónica relacionada con UEM no son entidades independientes, sino que el UEM es simplemente uno más de los factores de riesgo implicados en la génesis de la MC, ha hecho probablemente aumentar su porcentaje. Si consideramos únicamente los casos con MC sin UEM, de la forma en que se tiene en cuenta en los criterios revisados de 2006, el porcentaje de MC en nuestro trabajo disminuye a un 9,4%. Sin embargo, tras la realización de este estudio se han publicado los nuevos criterios de la CIC-III del 20137, donde ya se permite que la existencia del UEM pueda asociarse al diagnóstico de MC, como hemos venido considerando en este trabajo.
En línea con lo publicado en otros estudios11,16,17, en nuestra serie también existe una mayor proporción de mujeres en ambos grupos de pacientes (ME y MC), con una mayor presencia del sexo femenino en el grupo de MC. Igualmente, hemos comprobado que los pacientes con MC llegan más tarde a nuestras consultas, tras haber transcurrido un mayor tiempo de evolución de la migraña en comparación con el grupo de ME. La utilización previa de tratamientos sintomáticos fue común en todos los pacientes migrañosos, mientras que solo el 33,1% en el grupo de ME frente al 56,9% en el grupo de MC habían utilizado algún tipo de tratamiento preventivo.
Numerosos trabajos han demostrado ya la repercusión que causa la migraña en las actividades laborales, familiares y sociales de los pacientes18–20. La escala HIT-6 que elegimos nosotros en nuestra práctica habitual establece el impacto de la cefalea en cuanto a salud funcional y bienestar, en base a 6 ítems sobre la repercusión de la cefalea en las actividades de la vida diaria, en el funcionamiento cognitivo y en el grado de afectación psicológica. Aunque algunos autores han señalado que el impacto y la discapacidad que condiciona la MC son mayores en los pacientes con UEM21, nuestros resultados muestran el gran impacto de la MC, tanto con UEM como sin UEM, y que este es claramente mayor que el determinado en pacientes con ME. Esta diferencia, expuesta por otros autores22–24, nos hace reclamar la necesidad de diagnosticar de forma temprana la MC para permitir, así, adoptar medidas terapéuticas más precoces y específicas.
Al igual que otros estudios que han evaluado la carga asistencial que supone la MC25, el análisis de nuestros datos revela que entre los pacientes con MC, aquellos con UEM inician sus crisis de migraña a una edad más temprana y llegan a nuestra consulta después de un largo período (más de 20 años de evolución), en comparación con los pacientes sin UEM. En relación con la utilización previa de tratamientos preventivos, en nuestro estudio se comprueba que un porcentaje mayor de pacientes con MC y UEM había recibido alguno de estos tratamientos antes de llegar a nuestra consulta, siendo los antidepresivos los preventivos más utilizados en ambos grupos. El largo período de evolución de la migraña, con el consiguiente mayor empleo de tratamientos preventivos en los pacientes con MC y UEM, podría estar indicando que estos pacientes necesitan un uso más frecuente de fármacos sintomáticos agudos como consecuencia del transcurso de un largo período de cronificación de su ME, más que considerarlo la causa de esta cronificación. Si reflexionamos acerca de esta asunción, probablemente ayudaremos mejor a nuestros pacientes, proponiendo alternativas terapéuticas más eficaces que la simple y costosa retirada de la medicación analgésica.
En conclusión, podemos decir que la MC, con y sin UEM, es una afección muy representada en una consulta de cefaleas de un hospital terciario. El impacto de la migraña medido por la escala HIT-6 es importante en ambos grupos de MC (con/sin UEM), presentando más del 80% de los pacientes con MC una discapacidad al menos moderada. Además, los pacientes con UEM inician sus crisis de migraña a una edad más temprana y llegan a nuestra consulta tras una larga evolución, en la que ya han recibido tratamientos preventivos, constituyendo los antidepresivos los fármacos preventivos más utilizados.
FinanciaciónEste trabajo no ha recibido financiación.
Conflictos de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentado parcialmente como Comunicación oral en el LXIV Congreso de la Sociedad Española de Neurología, Barcelona, noviembre del 2012.