El penfigoide ampolloso (PA) es la enfermedad ampollosa autoinmune más frecuente en los países desarrollados, en la que se producen anticuerpos contra componentes de la membrana basal de la piel. Generalmente afecta a personas de edad avanzada, la mayoría mayores de 75 años1, con una incidencia de 0,2 a 3 casos nuevos por 100.000 habitantes y una mortalidad variable del 6 al 40%2.
El PA se caracteriza por una erupción pruriginosa, con ampollas subepidérmicas de contenido seroso o hemorrágico, localizadas principalmente en tronco y superficies flexoras de las extremidades, siendo infrecuente que afecte la cabeza y el cuello3.
Presentamos el caso de una mujer de 77 años que ingresó desde la consulta de Dermatología para el tratamiento de unas lesiones ampollosas de evolución tórpida. Entre sus antecedentes presentaba hipertensión arterial, fibrilación auricular, un episodio de trombosis y un tromboembolismo segmentario. Asociaba una demencia degenerativa tipo Alzheimer GDS 5, con alteración conductual controlada con psicofármacos. Seguía tratamiento con acenocumarol, ramipril, rivastigmina, omeprazol, trazodona, memantina y risperidona.
La paciente era soltera, estaba institucionalizada y precisaba ayuda para actividades basales (Barthel 20). Mantenía deambulación vigilada y utilizaba absorbentes por doble incontinencia. Presentaba alteración de memoria reciente con olvidos habituales, lenguaje escaso con reiteración de ideas, episodios alucinatorios y agitación.
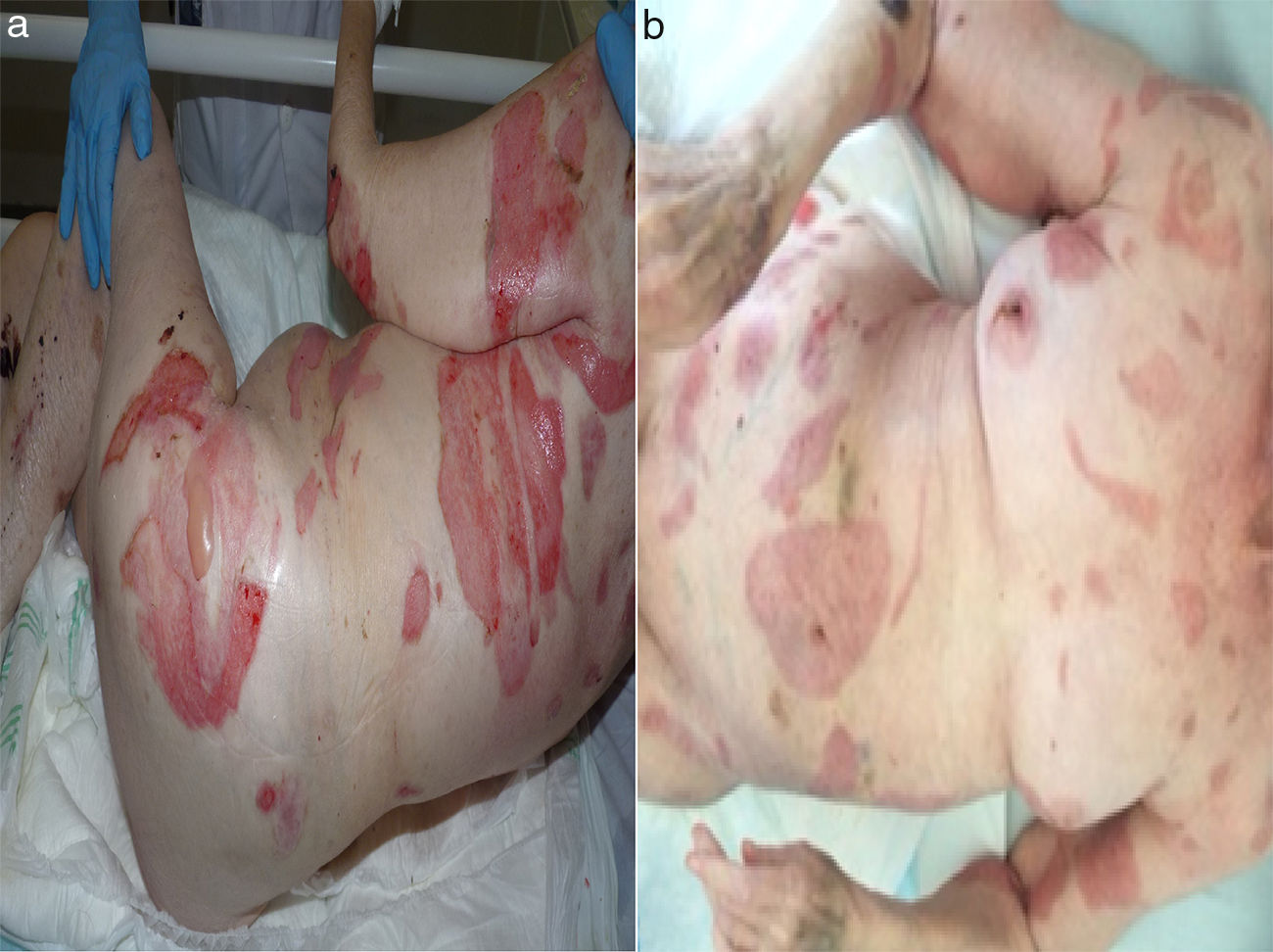
En la exploración impresionaba de gravedad por extensa afectación cutánea (70%), con lesiones erosivas y ampollas tensas, en tronco, muslos, brazos (sin afectación mucosa) y lesiones costrosas residuales en el dorso de los pies. Las biopsias mostraron ampollas subepidérmicas con infiltrado inflamatorio con abundantes eosinófilos. La inmunofluorescencia directa evidenció depósitos lineales de IGG y C3 en la membrana basal, compatible con PA [CIE9: 694.5]. En la analítica destacaba la positividad de anticuerpos anti-membrana basal de piel a títulos bajos (1/60) mediante inmunofluorescencia indirecta, una anemia de trastornos crónicos y una elevación de reactantes de fase aguda.
Durante su estancia hospitalaria se realizaron curas diarias, con fomentos de sulfato de zinc al 1/1.000 en las zonas de piel afectadas, mupirocina en lesiones erosivas y betametasona en lesiones activas eritematoedematosas o ampollosas. Se usó vaselina líquida y apósitos vaselinados tipo Urgotul en toda la superficie afecta, cubriéndose con gasas o paño verde estéril a modo de cura oclusiva.
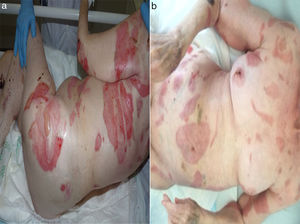
El tratamiento sistémico se inició con dosis elevadas de corticoides (metilprednisolona 80mg/día) y azatioprina 75mg/día, que posteriormente se disminuyó a 50mg tras observar una elevación de enzimas hepáticas. Se pautó sueroterapia por asociar signos de deshidratación, antibioterapia con amoxicilina-clavulánico por sobreinfección local y midazolam, cloruro mórfico, previo a las curas, por intenso dolor. Tras un mes de tratamiento en planta, observamos una importante mejoría, con reepitelización de las lesiones, sin aparición de nuevas, por lo que disminuimos los corticoides (metilprednisolona 40mg/día), dosis con la que se procedió al alta, hasta la siguiente revisión (fig. 1).
a) Extensas lesiones erosivas de fondo eritematoso con tendencia al sangrado, de morfología variable y bordes irregulares, localizadas en tronco y extremidades. Presencia de lesiones aisladas con costra melicérica en superficie, por sobreinfección de las mismas. b) Tras un mes de tratamiento se observa reepitelización de las lesiones erosivas con eritema residual, así como ausencia de lesiones ampollosas que indiquen nuevo brote cutáneo.
Varios estudios han encontrado una asociación entre el PA y ciertos trastornos neurológicos4,5. Cordel et al.6 evidenciaron una alta frecuencia de enfermedades neurológicas, especialmente demencia, en pacientes con PA. En otro estudio, Chen et al.7 encontraron el accidente cerebrovascular como la enfermedad más prevalente, seguido de la demencia. El grupo de estudio francés sobre enfermedades bullosas realizó un estudio prospectivo multicéntrico de casos y controles, que evaluó los posibles factores de riesgo para el PA8, encontrando que la demencia (42,7%) fue un importante factor de riesgo. El mecanismo fisiopatológico de esta asociación no se conoce completamente, sugiriendo que alteraciones del sistema nervioso central pueden exponer la isoforma neuronal de BPA1/BPA2 que conduce a la respuesta autoinmune y reacción cruzada con antígenos cutáneos que desencadena el desarrollo de PA8.
Para los geriatras, la asociación entre demencia y enfermedades cutáneas puede tener importantes implicaciones, por la alta prevalencia de enfermedades neurodegenerativas, por la limitación en la calidad de vida9 de estos pacientes y por la aparición de complicaciones que condicionan el pronóstico dermatológico6. Varios estudios sugieren que la presencia de deterioro cognitivo en ancianos que sufren un evento estresante, como una enfermedad dermatológica extensa, puede asociarse a resultados negativos en cuanto a recuperación (Hartley et al.10), aparición de síndromes geriátricos o institucionalización.
Este caso nos parece importante porque ejemplifica la actuación habitual del médico geriatra, realizando una minuciosa evaluación mediante una valoración geriátrica integral (VGI), planificando una intervención multidimensional, nutricional, funcional, cognitiva, de los procesos médicos y una planificación de la atención interdisciplinaria, que mejora la calidad de la atención durante este periodo.