El absceso cerebral es una infección del parénquima cerebral poco común1,2. Se relaciona con más frecuencia con infecciones por Staphylococcus y Streptococcus spp., así como con focos contiguos de infección3,4. A pesar de su importante tasa de mortalidad (15% en la última década), se ha alcanzado una mejoría pronóstica gracias a avances en el diagnóstico por imagen, técnicas quirúrgicas y antibioterapia, lo que ha posibilitado desenlaces satisfactorios en el 70% de los casos4. Se presenta el caso de un paciente anciano con absceso cerebral de probable origen odontogénico complicado.
Presentamos el caso de un varón de 75 años, independiente para todas las actividades básicas de la vida diaria, que ingresó en nuestro centro para tratamiento quirúrgico de absceso cerebral. Estaba diagnosticado de hipertensión arterial, cardiopatía isquémica crónica, bradicardia sinusal con bloqueo trifascicular asintomático, enfermedad pulmonar obstructiva crónica (EPOC) y epilepsia estable. Seguía tratamiento con valproato sódico, clonazepam, lisinopril, amlodipino, atorvastatina, mononitrato de isosorbida y bromuro de tiotropio.
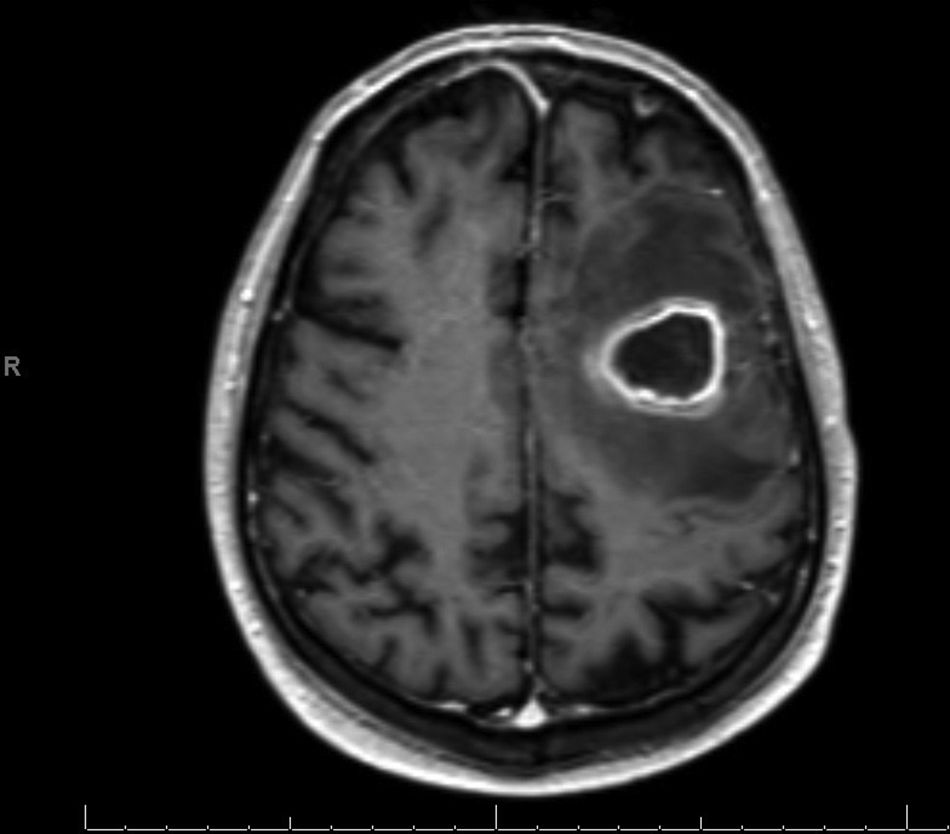
Inicialmente ingresó en otro centro por desorientación, desconexión del medio y habla incoherente coincidiendo con la extracción de piezas dentarias y colocación de implantes. No presentaba clínica ni semiología infecciosa del sistema nervioso central y negaba consumo de tóxicos o nuevos fármacos. Durante el ingreso se realizó resonancia magnética craneal (fig. 1), en la que se objetivó masa intraparenquimatosa frontal izquierda (4,2×2,3×3,0cm) compatible con absceso cerebral de posible origen odontogénico. Fue trasladado a nuestro centro para valoración y tratamiento. Se realizó punción-aspiración de la lesión y se tomaron muestras para análisis microbiológico. El postoperatorio inmediato cursó sin incidencias. Recibió dosis elevadas de corticoides y antibioterapia de amplio espectro (ceftriaxona, vancomicina y metronidazol) por crecimiento de cocos en cadena compatibles con estreptococo en 2muestras de la lesión (sin crecimiento final en cultivo ni en antibiograma) y PCR positiva para Peptoestreotococcus micros. Los hemocultivos resultaron estériles. Tras un mes hospitalizado, y ante mejoría clínica (resolución de focalidad neurológica) y radiológica (TAC de control con desaparición casi completa del absceso), fue dado de alta con antibioterapia oral (amoxicilina y metronidazol durante 6 semanas) y seguimiento ambulatorio. El índice de Barthel al alta fue 30/100.
Transcurridos 11 días del alta, el paciente reingresó por fiebre de una semana de evolución con fluctuación de nivel de conciencia, sin asociar signos meníngeos. Se realizó TAC craneal urgente (sin cambios), punción lumbar (sin objetivar infección) y analítica sanguínea (anodina). Dados los antecedentes del paciente y la sospecha de meningoencefalitis, se inició aciclovir y antibioterapia de amplio espectro. Tras alcanzar estabilidad clínica, fue trasladado a la Unidad de Convalecencia de Geriatría para seguimiento y recuperación funcional, con índice de Barthel 15/100. Durante la hospitalización presentó edema agudo de pulmón (resuelto sin incidencias) y posterior toxicodermia de predominio troncular (síndrome de DRESS), que requirió dosis elevadas de dexametasona y retirada de la vancomicina. Fue dado de alta tras 40días de ingreso, en los que además desarrolló abulia severa en contexto de síndrome frontal residual y mantuvo dependencia para la totalidad de las actividades básicas de la vida diaria. Consiguió deambular al alta con ayuda de andador (índice de Barthel: 25/100).
Diez días después reingresó en la Unidad de Agudos de Geriatría por fracaso renal, citólisis y persistencia de exantema. Fue un ingreso tórpido con desarrollo de bronconeumonía bilateral por Aspergillus fumigatus y citomegalovirus secundaria a inmunodepresión severa y hospitalización prolongada. A pesar del tratamiento antibiótico de amplio espectro (voriconazol y ganciclovir), la evolución clínica fue mala; presentó, además, un ictus isquémico frontoparietal por el que se decidió manejo conservador. Se produjo el fallecimiento del paciente tras un mes de ingreso. El informe anatomopatológico confirmó el diagnóstico de aspergilosis pulmonar invasiva, neumonía por citomegalovirus e infarto cerebral agudo circunscrito a circunvolución poscentral y lóbulo frontal izquierdo.
Las infecciones fúngicas invasivas son un problema emergente resultado de la generalización de terapias inmunosupresoras y procedimientos invasivos5. La incidencia de la aspergilosis pulmonar invasiva ha aumentado en los últimos años6 y su mortalidad en pacientes inmunocompetentes es del 63-72%, que llega al 90% en inmunodepresiones severas5,7. Actualmente, factores de riesgo como la EPOC severa, el ingreso en Unidad de Cuidados Intensivos o el uso prolongado de corticoides cobran importancia7-9. En nuestro caso, el paciente, independientemente de su EPOC de base, contaba con numerosos factores de riesgo para el desarrollo de inmunodepresión (tratamiento corticoideo a altas dosis, hospitalización prolongada…), que lo hicieron especialmente susceptible a desarrollar este tipo de infección. Estas circunstancias no solo propiciaron una rápida evolución del proceso infeccioso a pesar del tratamiento activo, sino el desarrollo de una situación de fragilidad progresiva y dependencia funcional severa que, sin duda, contribuyeron a la aparición de complicaciones que condujeron al final al fallecimiento del paciente.