La densidad mamaria, medida a través de la mamografía, es un importante factor de riesgo para cáncer mamario, independientemente del ocultamiento de lesiones producido por el aumento de la densidad mamaria en la mamografía. Hay diferentes métodos para medir la densidad mamaria, siendo el más frecuente en su uso la clasificación BI-RADS, aunque las mediciones con asistencia de computador son más confiables. De todos modos los diferentes métodos de medición en uso tienen limitaciones que probablemente disminuyen la real asociación con cáncer mamario. Se han descrito diferentes factores que influyen en la densidad mamaria entre los cuáles se encuentra la edad, peso, factores hormonales y herencia principalmente. Hay un potencial uso de la densidad mamaria, en la clínica y prevención, pero es necesario mejorar su medición para que pueda ser útil como un predictor individual.
Breast density, measured by mammography, is an important risk factor for breast cancer, regardless of concealment lesions produced by increased breast density on mammography. There are different methods for measuring breast density, being the most common use BI-RADS classification, although computer-assisted measurements are more reliable. Anyway, the different measurement methods have limitations, so it probably decreases the actual association with breast cancer. Different factors have been described associated to breast density. Some of them are age, weight, hormonal factors and heritage. Breast density could be use as a potential predictor in clinical and prevention of breast cancer, but it needs to improve measurement accuracy, to be useful.
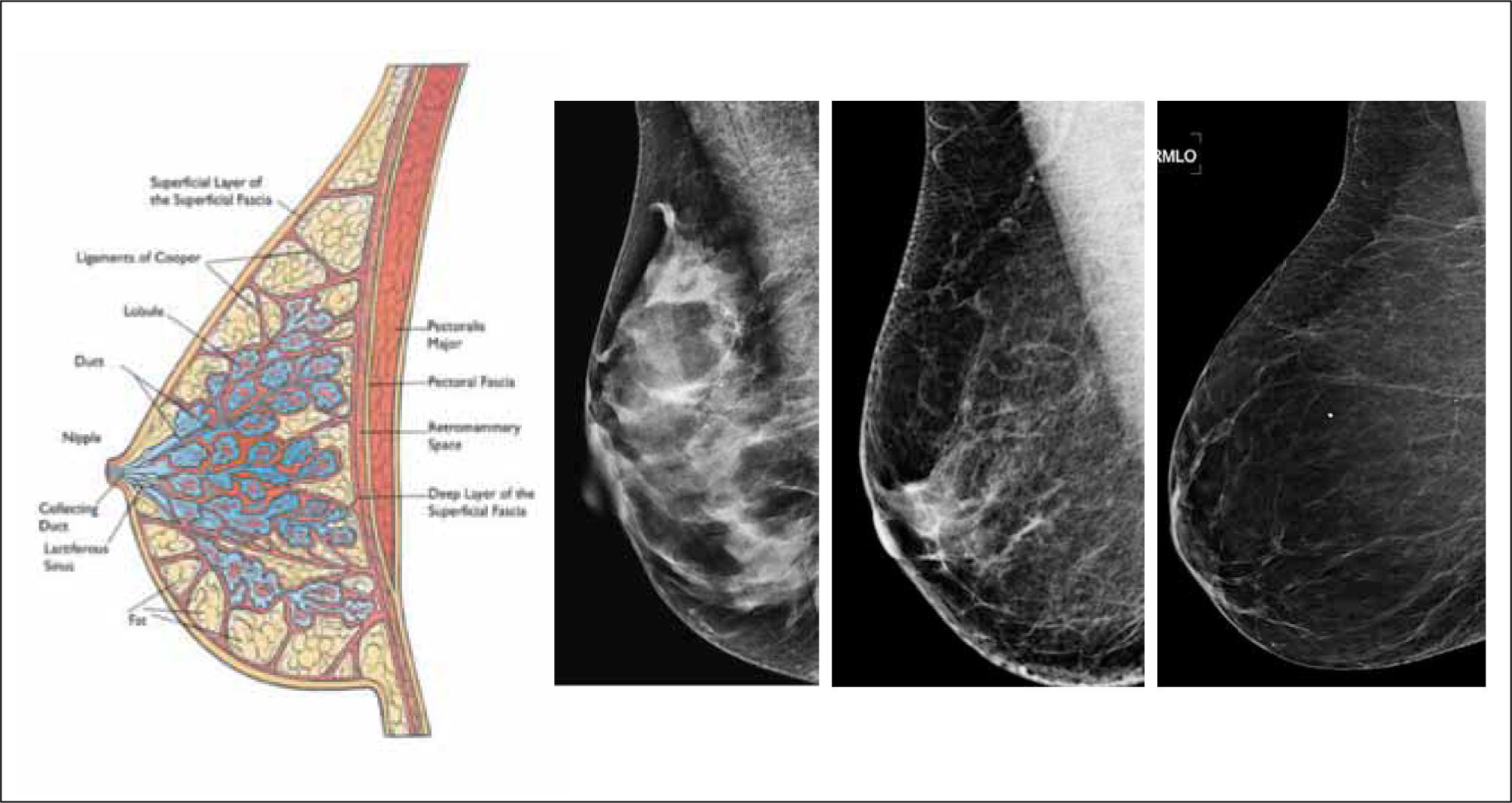
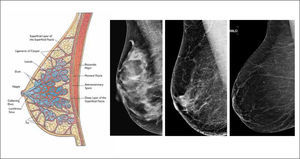
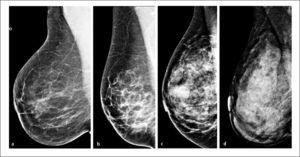
La densidad mamaria, estudiada a través de la mamografía (densidad mamográfica), refleja la composición del tejido mamario. El epitelio y estroma mamario producen mayor atenuación de los rayos X que la grasa, por lo que aparecen blancos en la mamografía, mientras que la grasa se ve oscura. Así la apariencia de la mamografía varía entre las mujeres, dependiendo de la composición de su mama. La proporción de mama constituida por tejido conectivo y epitelial es usualmente denominada como porcentaje de tejido mamario o porcentaje de densidad mamográfica (PDM) (Figura 1).
Se han usado diferentes métodos para medir la densidad mamaria en las últimas décadas e independiente del método usado se han publicado más de 40 estudios que muestran de 2 a 6 veces mayor riesgo de cáncer mamario para las categorías de densidad mayor comparado con las mamas de menor densidad, por lo que se considera a la densidad mamaria alta como un importante factor de riesgo para cáncer mamario.
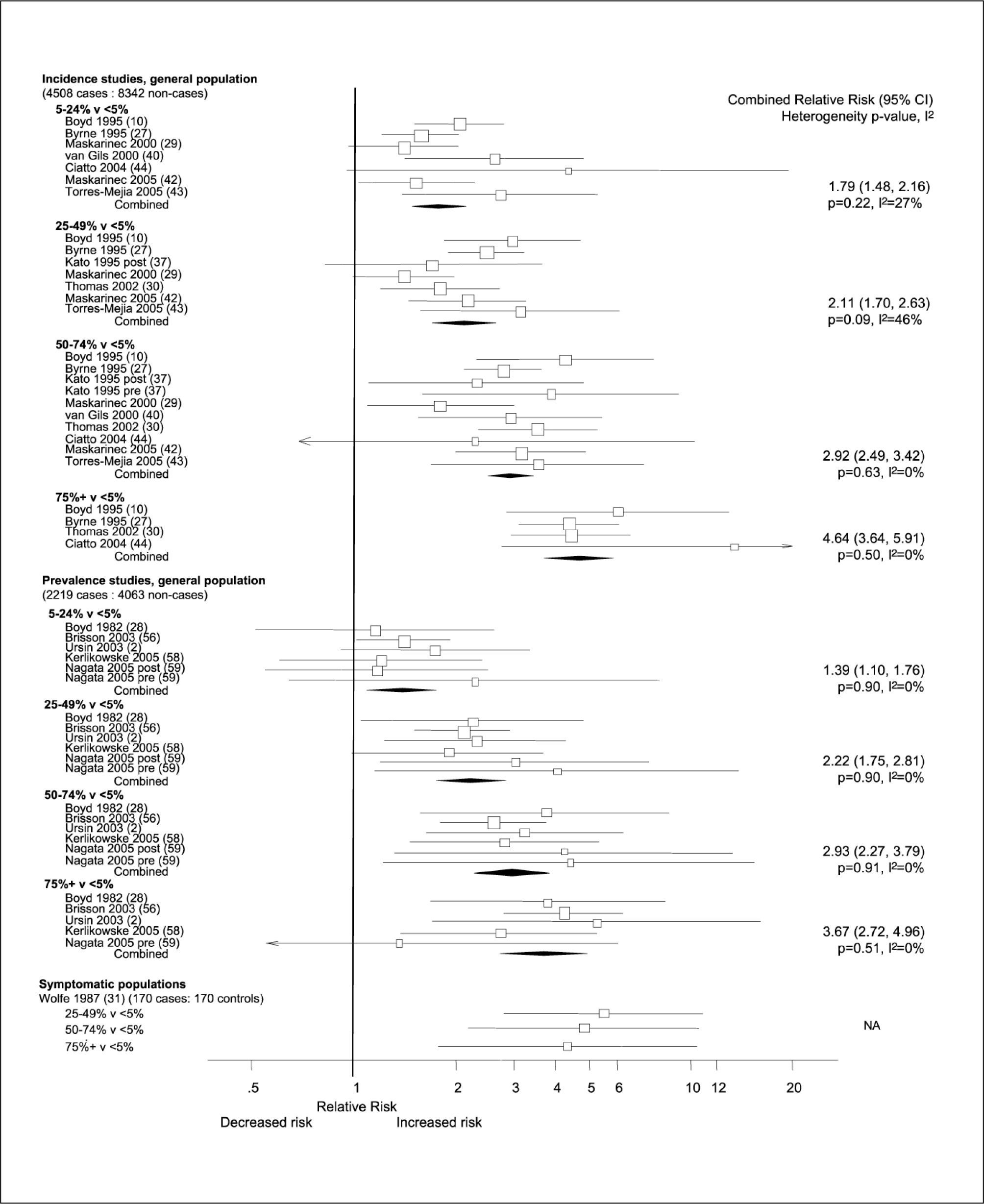
Densidad mamaria como factor de riesgo para cáncer de mamaDensidad mamográfica y riesgo de cáncer mamarioEn una revisión sistemática y meta-análisis de la asociación entre porcentaje de densidad mamográfica y riesgo de cáncer mamario (1) en el que se usó los datos de más de 14.000 mujeres con cáncer de mama y 226.000 mujeres sin cáncer de mama de 42 estudios, se encontró que el porcentaje de densidad mamográfica se asoció fuertemente con un incremento del riesgo de cáncer mamario. Para el PDM medido usando mamografías pre diagnósticas, la combinación de riesgos relativos de incidencias de cáncer de mama en la población general fueron 1,79 (IC95%, 1,48-2,16), 2,11 (1,70-2,63), 2,92 (2,49-3,42) y 4,64 (3,64-5,91) para las categorías 5% a 24%, 25% a 49%, 50% a 74% y > 75% relativo a <5%. (Figura 2).
Los datos confirman que la densidad mamaria, medida por cualquiera de los métodos en uso, está fuertemente asociada con riesgo de cáncer de mama, en estudios de población general de prevalencia o incidencia de riesgo de cáncer de mama.
El porcentaje de densidad de más de 50% es frecuente en la población y la estimación del riesgo atribuible sugiere que un porcentaje de densidad mayor del 50% puede dar cuenta de aproximadamente un tercio de los cánceres mamarios (2).
Efecto del ocultamiento de lesiones por la densidad mamaria alta o enmascaramientoEl marcado incremento en el riesgo de cáncer de mama asociado con extensa densidad mamográfica hasta los 12 meses después del tamizaje (screening) es probablemente debido a cánceres que estaban presentes, pero no fueron detectados en el momento del tamizaje por enmascaramiento u ocultamiento del tumor en el tejido denso. Así el cálculo del riesgo de cáncer mamario asociado con densidad mamográfica que incluya sólo los cánceres detectados por tamizaje subestimará el verdadero riesgo, porque los cánceres ocultos por la densidad son omitidos. Sin embargo el riesgo estimado basado en cánceres detectados hasta los 12 meses después del tamizaje sobrestimará el riesgo, porque los cánceres que estaban presentes, pero que no fueron detectados en el tamizaje, por enmascaramiento, serán sobre representados (1). Así el enmascaramiento u ocultamiento de los cánceres mamarios por el tejido denso, se espera distorsione el riesgo estimado de cáncer sólo en el corto tiempo. Sin embargo la corte de Saftlas (3) fue limitada a quienes desarrollaron cáncer a 5 años después de la mamografía basal, la de Byrne (4) mostró persistencia del riesgo asociado con PDM en la mamografía basal por 10 años y en las cohortes de Canadá (2) hubo persistencia del aumento del riesgo de cáncer mamario y PDM por 6 a 8 años, para los cánceres detectados en tamizaje y entre ellos. Por lo tanto la densidad mamográfica extensa está asociada con un incremento del riesgo de cáncer mamario y además hace más difícil la detección por mamografía.
Se ha visto que la asociación entre densidad mamaria y riesgo de cáncer es fuerte con todos los tipos histológicos y particularmente con los tumores receptores de estrógenos negativa (5).
Plausibilidad biológica de la asociación entre densidad mamográfica y riesgo de cáncer mamarioLa alta densidad mamográfica está asociada con mayor área nuclear de células epiteliales y no epiteliales. Un mayor porcentaje de epitelio en biopsias de lesiones benignas ha sido asociado con un incremento del riesgo de hiperplasia con y sin atipía y de CDIS (lesiones precursoras) lo que se asocia con un aumento del riesgo de cáncer (6). El tejido mamario radio denso tiene grandes cantidades de colágeno y de áreas que son positivas por inmuno-histoquímica para IGHs (factor de crecimiento insulínico). Esta exposición acumulativa a factores del crecimiento, pueden influir en la proliferación de células epiteliales y estromales en la mama y como consecuencia en el incremento del riesgo de cáncer (7). La presencia por largo tiempo de mayor cantidad de densidades puede reflejar la exposición a hormonas y factores de crecimiento que estimulan la división celular en la mama e influyen en el riesgo de cáncer.
Medición de la densidad mamaria y limitaciones de la mamografía para medir la densidad mamaria
Hay cuatro métodos principales usados para medir la densidad mamográfica.
| 1-Wolfe: | N1, predominantemente grasa |
| P1, prominencia ductal de < 25% | |
| P2, prominencia ductal de > 25% | |
| DY, displasia extensa | |
| 2-BI-RADS: | 1, predominantemente grasa |
| 2, densidades fibroglandulares dispersas | |
| 3, heterogéneamente densa | |
| 4, extremadamente densa | |
| 3-Estimación visual de la proporción de mama ocupada por tejido mamario radiológicamente denso: (Boyd) | |
| 1- 0% de densidad | |
| 2- 0% a <10% | |
| 3- 10% a < 25% | |
| 4- 25% a <50% | |
| 5- 50% a <75% | |
| 6- 75% a > o = 75% | |
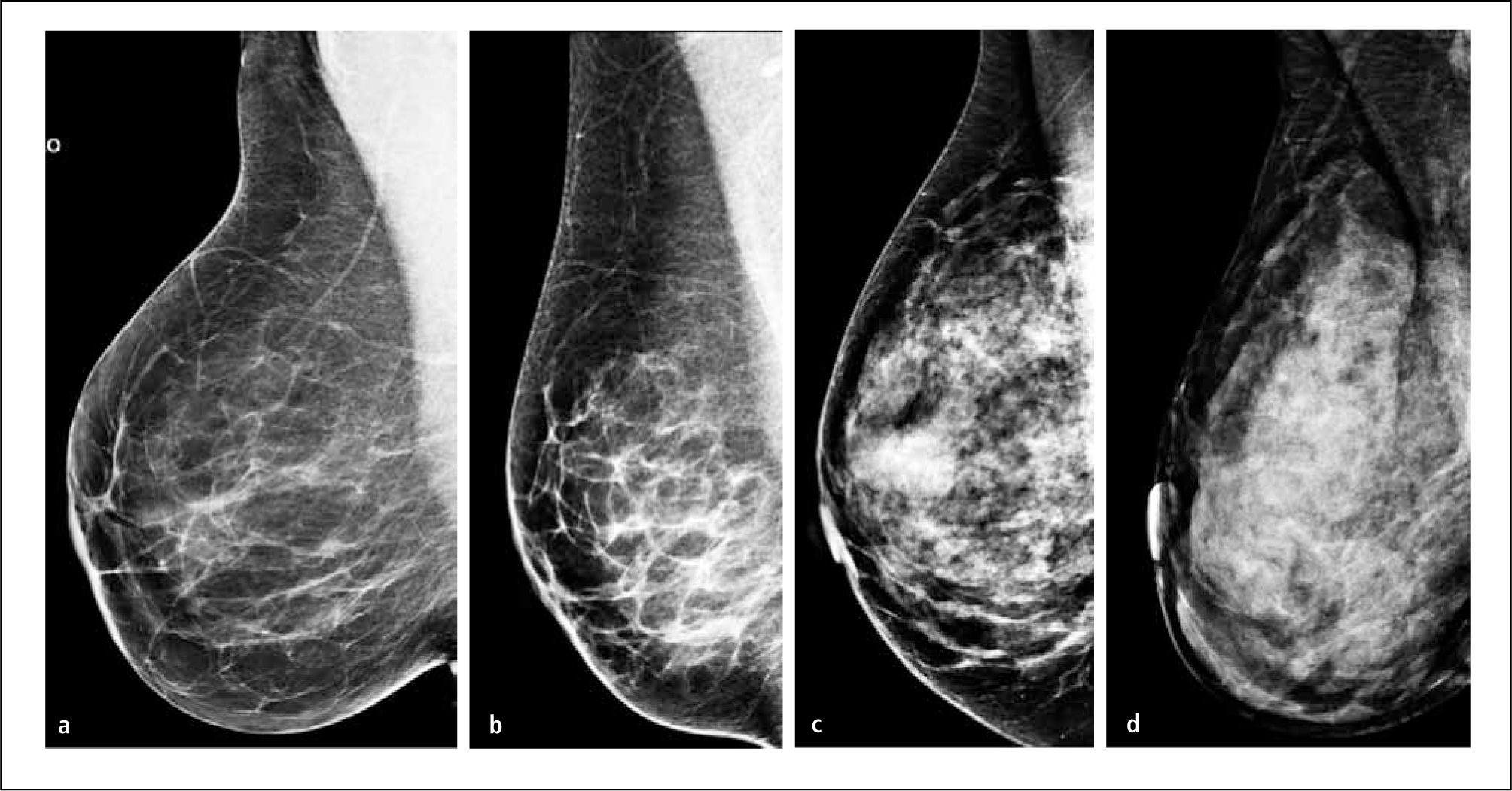
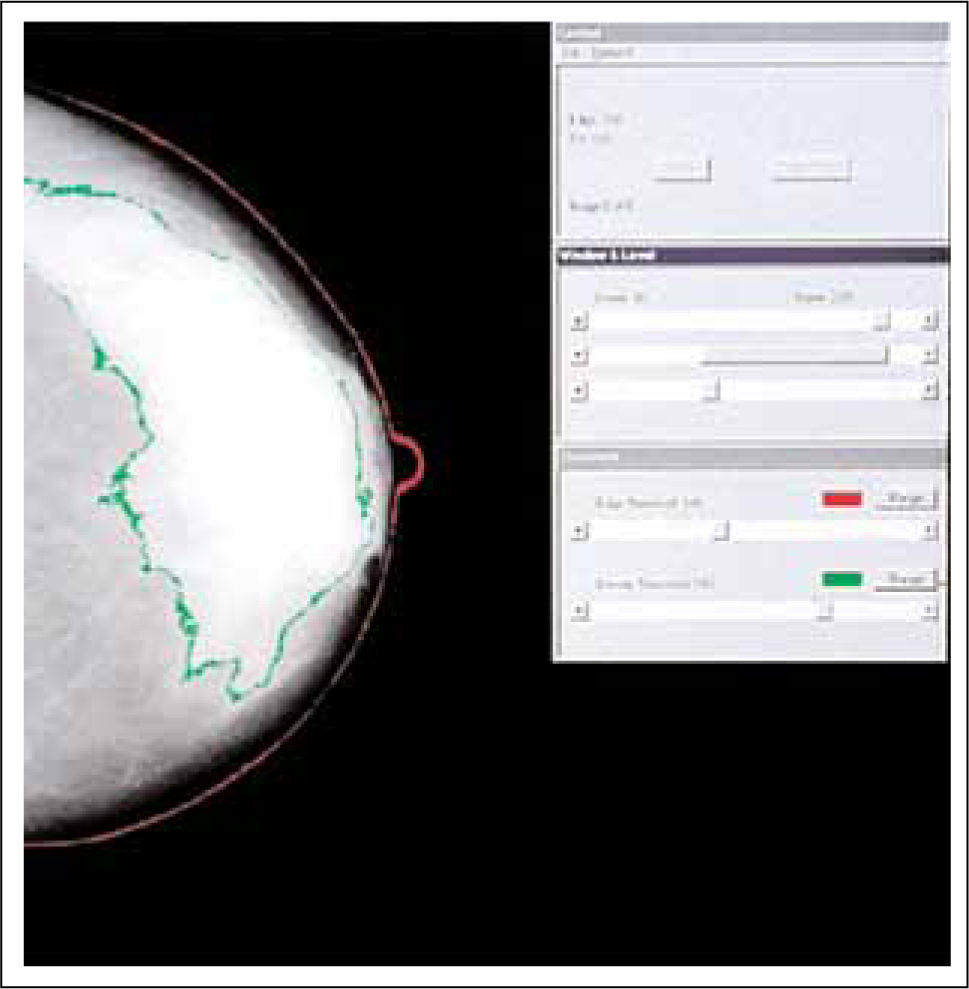
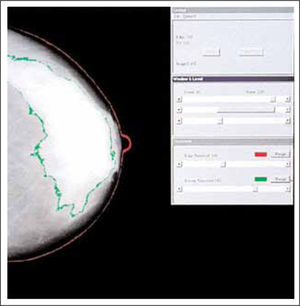
| 4- Métodos de medición asistidos por computador (Cumulus y otros programas similares) basados en un umbral ubicado por un observador, entre la grasa y el tejido fibroglandular (8) (Figura 3 y 4). | |
La confiabilidad entre los lectores en el uso de estos métodos es modesto para BI-RADS (kappa: 0,6), intermedia para estimación cuantitativa por radiólogo (coeficiente de correlación intraclase de 0,7) y buena para Cumulus (coeficiente de correlación intraclase de 0,9) (8).
Los sistemas de asistencia por computador a través de umbrales requieren la ubicación de un umbral dicotómico entre el tejido denso y no denso y no permite la transición gradual del tejido denso y no denso como existe en la realidad. Tampoco consideran potenciales variaciones en la exposición y procesamiento de las imágenes. Todas las mediciones consideran un lector entrenado, por lo que es subjetiva. Estos potenciales fuentes de error en las mediciones, probablemente atenúen la asociación existente entre densidad mamaria y riesgo de cáncer mamario (8).
Hay otros métodos alternativos que se están desarrollando y que pueden mejorar la medición de la densidad mamaria. Uno de ellos es la medición volumétrica de densidad en mamografía digital (automático, incorpora todo el volumen de la mama y estandariza la mamografía digital antes del procesamiento), la resonancia magnética (usa la composición de agua y grasa) y la tomografía con ultrasonido (a través de velocidad del sonido). Estos métodos podrían dar mediciones volumétricas cuantitativas y objetivas, reduciendo el error de medición y crear mayores gradientes en el riesgo de cáncer de mama comparado con los asociados a PDM. De este modo el uso de la densidad mamaria en la predicción del riesgo de cáncer de mama y prevención del cáncer de mama puede mejorar substancialmente (6).
Una interesante interrogante que plantea un estudio de Kerlikowske en relación a la medición es si el incremento o disminución temporal en la densidad mamaria, afecta el riesgo de desarrollar cáncer de mama. En este estudio se vio que un incremento en la densidad mamográfica en la categoría BIRADS dentro de tres años se asoció con un incremento en el riesgo de cáncer de mama y una disminución en la categoría de densidad con una disminución del riesgo comparado al riesgo en mujeres en quienes la densidad mamaria permaneció sin cambios. Dos mediciones longitudinales (mamografía actual y previa) de densidad mamaria BIRADS puede ser un mejor predictor en el riesgo de cáncer de mama que una simple medida (7).
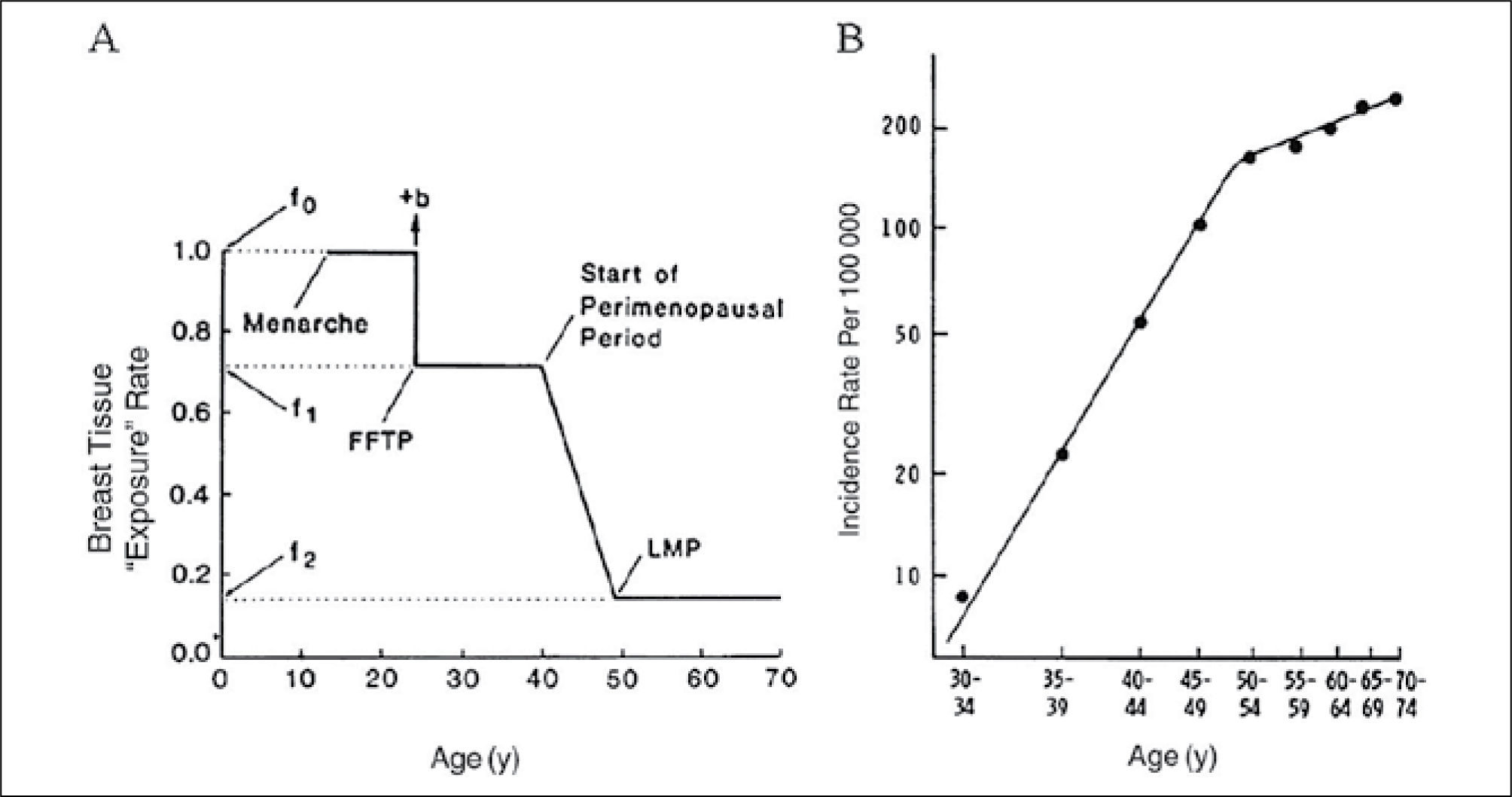
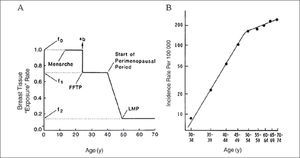
Factores asociados con variaciones en la densidad mamográficaa-EdadEl promedio del porcentaje de densidad mamaria en la población disminuye con el incremento de la edad, lo que es contradictorio con el hecho de que la incidencia de cáncer de mama se incrementa con la edad. Esta aparente paradoja se puede explicar por el modelo de incidencia de cáncer de mama propuesto por Pike. Este modelo se basa más en el concepto de “exposición del tejido mamario” que en la edad cronológica, siendo la primera la medida relevante para describir la incidencia de cáncer mamario. Este concepto se refiere a la exposición del tejido mamario a factores hormonales y de crecimiento y al efecto que la menarquia, embarazos y menopausia tienen en estas exposiciones y en la susceptibilidad del tejido mamario a los carcinógenos. La exposición del tejido mamario es más alta en el tiempo de la menarquia, disminuye en el tiempo del embarazo y más en el tiempo perimenopaúsico y menopausia. Pike mostró que la exposición acumulativa del tejido mamario, que corresponde al área bajo la curva exposición-edad, describe la curva de edad-incidencia para el cáncer de mama (9) (Figura 5).
Modelo de pike
Figura 2. The Pike model. A) Pike model of mammary carcinogenesis. b = short-term increase in risk after FFTP; FFTP = first full-term pregnancy; LMP = last menstrual period; f0, f1, f2 are parameters of the model. B) Age-specific incidence of breast cancer observed and predicted by the Pike model. Reproduced with permission from Pike et al. La referencia es J Natl Cancer Inst 2010;102:1224-1237
La predicción del modelo de Pike, que dice que la susceptibilidad de la mama a los carcinógenos sería mayor antes de los 20 años, también es apoyada por los datos de las mujeres sobrevivientes de la bomba atómica, en quienes el riesgo de cáncer de mama fue mayor, o en las mujeres expuestas en su infancia a radiaciones ionizantes por tratamientos de TBC, Linfoma de Hodking o Timoma (6).
Cambios en el porcentaje de la densidad mamaria con la edad, pueden reflejar cambios en la histología mamaria que son comúnmente denominados como involución. La extensión de la involución se ha visto que es inversamente proporcional con el porcentaje de densidad mamaria y que la extensión de la involución lobulillar que incrementa con la edad, está asociado con el riesgo de cáncer mamario, mientras mayor involución menor riesgo de cáncer mamario (10).
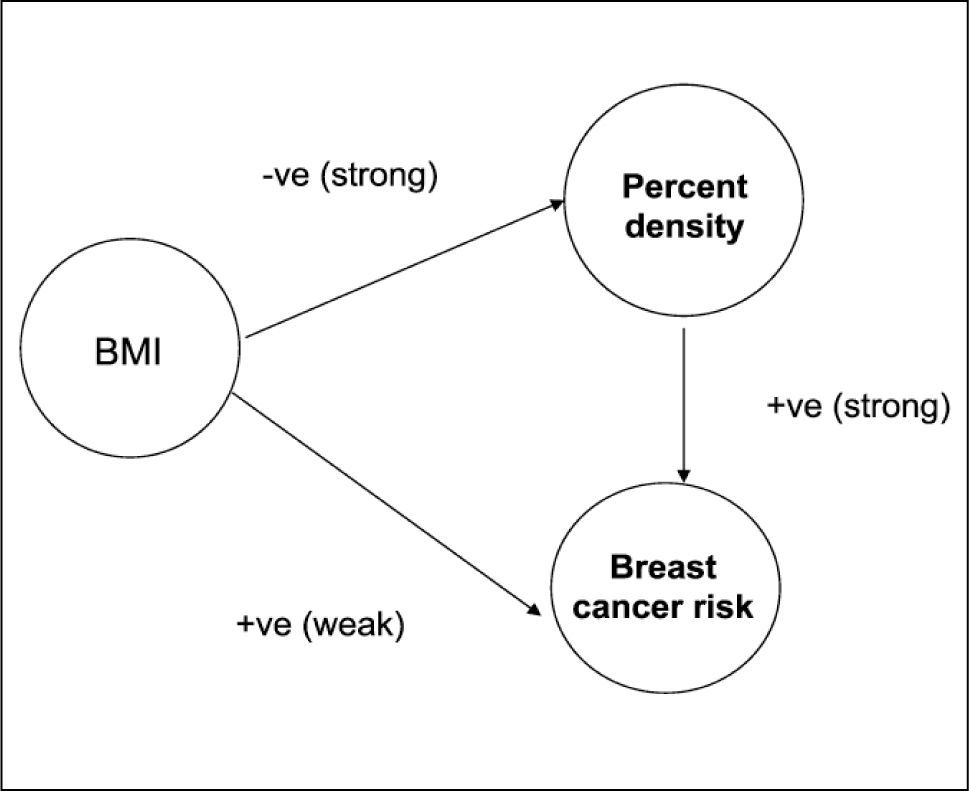
b-Peso o IMCEl tejido adiposo influencia la exposición a estrógenos principalmente en las mujeres postmenopáusicas. Este es el sitio en que la androstenediona es convertida por aromatización a estrógenos y es la única fuente de estrógenos endógenos en mujeres postmenopáusicas. Además la obesidad está asociada con niveles inferiores de globulina ligando de hormonas sexuales, por lo que se producen altos niveles de hormonas sexuales libres y activas biológicamente. Estudios han mostrado que el incremento del riesgo de cáncer de mama asociado con alto Índice de Masa Corporal (IMC) en mujeres postmenopáusicas es mediado a través de niveles de estrógenos, ya que el ajuste por niveles de hormonas anuló completamente el efecto del riesgo del IMC (11).
La obesidad está asociada con un incremento en el riesgo de cáncer de mama en mujeres postmenopáusicas, pero con una disminución en el riesgo en las premenopáusicas. En ambas mujeres premenopáusicas y postmenopáusicas, el peso corporal es inversamente asociado con el porcentaje de densidad mamográfica, porque mayor peso está asociado con una mayor área de tejido no denso en la mamografía, reflejando mayor cantidad de grasa en la mama. Tal como lo muestra el estudio de Boyd después de ajustar por densidad mamaria, el riesgo asociado con IMC aumenta de 1,04 (IC95% 0,8-1,4) a 1,60 (IC95% 1,2 -2,2) y es positiva en ambos grupos menopáusicos, aunque estadísticamente significativa sólo en el grupo postmenopáusico. Ajustar por IMC incrementa el riesgo de cáncer mamario en mujeres con 75% o más de densidad, comparado con 0%, de 4,25 (IC95% 1,6- 11,1) a 5,86 (2,2-15,6) (11).
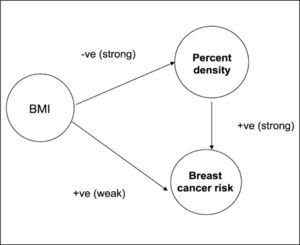
El IMC y la densidad mamográfica están relacionados entre sí y son factores de riesgo independientes para cáncer de mama y probablemente operan por vías diferentes. (Figura 6).
En contraste al tamaño corporal, hay poca evidencia que indique que los estrógenos endógenos sean una influencia importante en la densidad mamográfica. La mayoría de los estudios de prevalencia no han encontrado asociación o han encontrado asociación inversa, entre los niveles de estradiol en la sangre y el porcentaje de densidad mamográfica en las mujeres premenopáusicas y postmenopáusicas (6).
C-HormonasHay fuerte evidencia de que la densidad mamaria es influenciada por factores hormonales tales como la menopausia, paridad, edad de primer hijo y uso de hormonas exógenas. La nuliparidad y ser primípara añosa, se asocian con incremento en el PDM en mujeres pre menopáusicas y postmenopáusicas.
Con la disminución de hormonas durante la menopausia, el tejido mamario sufre regresión. Esto es también reflejado por disminución de la densidad mamaria durante y después de la menopausia.
La influencia de hormonas exógenas en la densidad mamográfica se puede observar en la asociación positiva de densidad mamaria con tratamiento de sustitución hormonal (TSH). Varios estudios sugieren que la densidad mamográfica es más alta entre las usuarias de TSH. En el estudio de Couto el PDM fue de 22,6% (IC 95% 22,1-23,2%) en las usuarias de TSH y de 16,3% entre las no usuarias (IC 95% 15,7-16,8%) (12). Con el uso de TSH convencional de estrógenos y progesterona, los estudios de densidad mamaria con métodos cuantitativos muestran que estas hormonas se asocian con un aumento absoluto de 3% a 6% en la densidad mamográfica (13).
También se ha visto cierta variabilidad según el tipo de TSH, con un incremento en la densidad mamográfica mucho más común entre las mujeres que toman TSH combinada continua (40%) que para aquellas que usaron bajas dosis de estrógenos (6%) y transdérmica (2%) (14).
Otros estudios han examinado la asociación entre el cambio de PDM con TSH y subsecuente riesgo de cáncer. Diferencias en el PDM asociado con diferentes exposiciones hormonales, fueron mayores en las mujeres que posteriormente desarrollaron cáncer de mama que en los controles. Así la magnitud de la respuesta del tejido mamario en densidad, en relación a la exposición a hormonas exógenas está asociada con posterior riesgo de cáncer, por lo que se podría usar como indicador de futuro riesgo (15). Estas asociaciones son importantes porque sugieren variabilidad interindividual en la respuesta a las terapias hormonales manifestadas por cambios en la densidad mamaria, que pueden trasladarse en diferentes riesgos para cáncer de mama.
También se ha investigado la asociación entre densidad mamaria, riesgo de cáncer y severidad del cáncer según estado menopáusico y uso de TSH (16). Se encontró que el riesgo de cáncer de mama fue más alto entre las mujeres con alta densidad (patrón ACR-BIRADS 4), particularmente en las usuarias de estrógenos más progestinas, además el riesgo de cáncer mamario en etapa avanzada aumentó 1,7 veces para las mujeres postmenopáusicas usuarias de TSH que tenían alta densidad (patrón ACR-BIRADS 4) comparadas a las con densidad promedio (patrón ACR-BIRADS 2).
El tratamiento de mujeres postmenopáusicas con tamoxifeno y tratamiento de mujeres pre menopaúsicas con agonista de la hormona GnRH se asocian con una disminución de PDM. También se ha publicado que la reducción de PDM con tamoxifeno, medida visualmente, se asocia a una reducción del riesgo de cáncer de mama. Aún no se sabe si este efecto de disminución del riesgo de cáncer de mama es mediado por la disminución de la densidad mamaria. En el estudio de Cuzick los autores concluyen que el cambio a 12 -18 meses en la densidad mamaria con mamografía en un excelente predictor de respuesta al tamoxifeno en el escenario preventivo (17).
Niveles de hormonas circulantes y densidad mamográfica son dos factores fuertemente asociados al riesgo de cáncer de mama e independientes uno del otro, en las mujeres postmenopaúsicas. Ambos, niveles de hormonas circulantes y densidad mamográfica, actuarían por vías diferentes (18).
d-Otros factores epidemiológicosAltos niveles de consumo de alcohol se asocia con incremento del PDM en mujeres pre menopáusicas y postmenopáusicas. Sin embargo, fumar y educación fueron inversamente asociados con PDM entre las mujeres premenopaúsicas, pero no en las postmenopáusicas. El consumo de alcohol ha tenido resultados contradictorios en tres estudios publicados y en un estudio se ha encontrado menor prevalencia de densidades con el ejercicio físico (19).
La ingesta de grasas saturadas se ha asociado con una mayor prevalencia de patrones mamarios densos en el momento del diagnóstico en un grupo de pacientes con cáncer de mama (20).
Los datos obtenidos hasta ahora sugieren que la asociación entre densidad mamaria y riesgo de cáncer se sostiene en todos los grupos étnicos estudiados (Caucásicas, Asiáticas, Afro-americanas).
e-HerenciaTodos los factores antes mencionados dan cuenta de 20 a 30% de la variabilidad de PDM. Estudios en gemelos han mostrado que más del 60% de la variabilidad residual, después de ajustar por edad y otras covariables puede ser explicada por factores de herencia (19). Hay dos grandes estudios de gemelos que estiman la proporción de la variabilidad en el PDM que puede ser explicado por factores genéticos (herencia) en los que fue de 63% y en el otro estudio de 53% (21, 22).
En una comparación de medición de densidad mamaria a través de método DXA entre madre e hija biológica caucásicas, se observó una significativa asociación entre el tamaño de la mama y la cantidad de tejido fibroglandular en la mama, pero sólo entre las niñas o hijas más maduras con etapas de Tanner 4&5. Los resultados sugieren que la influencia de la herencia en el volumen mamario y la cantidad de tejido glandular es visible en la adolescencia tardía (23).
También se ha estudiado la extensión a la cual la densidad mamográfica explica la asociación de historia de riesgo de cáncer familiar con el riesgo de la enfermedad. Hay tres estudios de caso control en programas de tamizaje que incluyeron 2322 sujetos, en los que estiman las asociaciones independientes y combinadas de historia familiar y PDM en el estudio basal con subsecuente riesgo de cáncer. El resultado es que el PDM explica el 14% (IC95%, 4-39%) de la asociación de historia familiar (al menos un pariente de primer grado afectado) con el riesgo de cáncer de mama. Mujeres con uno o más parientes en primer grado y PDM de >50% tienen cuatro veces el riesgo de una mujer sin parientes y menos del 10% de PDM. Las mutaciones genéticas de alta penetrancia BRCA1 y 2 se estima explican cerca de un 16% del riesgo de cáncer mamario familiar (24).
Uso de la dm en la clínica y prevenciónLa densidad mamaria, tiene el potencial de ser usado como un predictor de riesgo de cáncer de mama y para monitorizar intervenciones para disminuir el riesgo.
Estudios han incorporado la medición de densidad mamaria dentro del riesgo de cáncer de mama. Un modelo con inclusión de la densidad mamaria es preferible al Gail corrientemente usado. La adición de la densidad mamaria al modelo de Gail, incrementa la exactitud predictiva, con aumento de la concordancia estadística de 0,607 a 0,642 (6). Estos niveles de predicción individual no son más que modestos y permanece pobre para riesgo individual.
Cuzick reportó del estudio IBIS-1, un ensayo clínico randomizado de mujeres de alto riesgo con tamoxifeno o placebo y su seguimiento. El grupo con tamoxifeno que tuvo una reducción de >10% en densidad mamaria tuvo menor riesgo de cáncer, mientras que las que disminuyeron la densidad mamográfica en < de 10% no tuvieron disminución del riesgo (16). Esto sugiere que la densidad mamaria puede ser usada como un biomarcador para reducción de riesgo de cáncer mamario para mujeres con quimioprevención y podría identificar precozmente quienes se benefician de la terapia.
También es importante considerar los cambios clínicos asociados con la evaluación de mamografías de mujeres con aumento de la densidad, incluyendo la necesidad de mamografías repetidas y biopsias mamarias y la dificultad de detectar anormalidades clínicas significativas.
ConclusiónEl PDM tiene una fuerte influencia en el riesgo de cáncer mamario y es un factor de riesgo independiente. Tiene un incremento de riesgo que se extiende por al menos 10 años después de la mamografía usada para clasificar la densidad y no es explicado por ocultamiento de lesiones. Es una característica altamente heredable. Métodos corrientes de medición con la mamografía son susceptibles a varias fuentes de error, lo que podría disminuir con otros métodos alternativos para medir densidad mamaria. El uso de la densidad mamaria en la predicción del riesgo de cáncer mamario, en las decisiones clínicas y prevención de cáncer mamario probablemente mejorará en forma substancial, a través de la eliminación del error en la medición de la densidad mamaria por mamografía. Mejorar la exactitud en la medición, probablemente también podrá fortalecer asociaciones etiológicas con la densidad mamaria, tanto genéticas como hormonales. Además métodos que eviten las radiaciones ionizantes permitirán caracterizar el tejido en las mujeres jóvenes, edad en que la mama según muestran los datos es más susceptible a los carcinógenos, y cuando las estrategias de prevención serían más efectivas.
La autora declara no tener conflictos de interés, con relación a este artículo.