En la diabetes mellitus(DM) el corazón es el órgano que se compromete con mayor frecuencia y lo hace a través de la enfermedad coronaria (EC), cardiopatía hipertensiva (CH), miocardiopatía diabética (MCDM) y neuropatía autónoma cardíaca (NAC), entidades de gran morbilidad y mortalidad y que pueden coexistir en el mismo paciente. Las personas diabéticas con enfermedad coronaria establecida son el grupo de mayor riesgo para presentar un infarto cardíaco. La EC en las personas diabéticas adquiere connotaciones propias en relación a su diagnóstico, evolución y tratamiento. En la DM por una parte está ampliamente reconocido el efecto nocivo de la hiperglicemia y de los factores de riesgo cardiovascular (FRCV) para la aparición y progresión de sus complicaciones y por otra, la evidencia de los grandes ensayos clínicos ha demostrado que un enfoque terapéutico global que incluya de manera temprana no sólo un estricto control de la glicemia sino que el resto de los FRCV trae consigo reducción de la morbilidad y mortalidad CV y general. Recientemente se ha estandarizado la manera de investigar y tratar estos factores en presencia de DM. La clave está en la pesquisa y tratamiento precoz de los estados de preDM y DM, y de los otros FRCV asociados como son la elevación del colesterol de LDL, de la presión arterial, eliminar el hábito de fumar y controlar la obesidad. Aunque aparentemente menos frecuentes pero no menos importantes son la MCDM y NAC, exigen una diagnóstico y tratamiento oportuno, al aumentar la morbimortalidad de causa cardiovascular. La insuficiencia cardíaca (IC) es frecuente en las personas con diabetes. La EC es la causa más frecuente de IC, pero la MCDM también contribuye y debe ser investigada ya que expone a mayor morbimortalidad, menor tolerancia al ejercicio y peor calidad de vida. La insuficiencia renal en etapa avanzada es causa frecuente de IC en DM.
El objetivo de este artículo presentar una actualización del diagnóstico y manejo del compromiso cardiaco en la diabetes mellitus.
In diabetes mellitus (DM) the heart is the organ most frequently involved, being a major risk factor for developing coronary heart disease (CHD), hypertensive heart disease (HHD), diabetic cardiomyopathy (DCM) and cardiac autonomic neuropathy (CAN), entities with high morbidity and mortality,that can coexist in the same patient. Diabetics with established coronary heart disease have a major risk for acute myocardial infarction. Coronary Heart Disease in diabetics has its own features regarding diagnosis, prognosis and treatment. In DM it is widely recognized the deleterious effect of hyperglycemia as a cardiovascular risk factors (CVRF) for the onset and progression of complications. Moreover, the evidence from clinical trials has shown the importance of a global therapeutic approach, not only an early strict glycemia control, but also in the control at the rest CVRF, making possible to reduce CV morbidity and overall mortality. Recently it has been standardized the way to study and manage these factors, in the presence of DM. The key is, in the early research and treatment of pre-DM and DM states and the other associated cardiovascular risk factors, such as: high LDL cholesterol, blood pressure, smoking and obesity control. Although DCM and CAN are less frequent, they are not less important, requiring prompt diagnosis and treatment, because of its increased morbidity and mortality. Heart failure (HF) is common in people with diabetes. Although the CD is the most common cause of HF, is important to emphasize that DCM also contributes and should be investigated, because it increases morbidity and mortality, reduces exercise tolerance and worsens quality of life. The end-stage renal failure is a frequent cause of heart failure in diabetics.
The aim of this article is to present an update of the diagnosis and management of the cardiac disease in diabetes mellitus.
Al presentar este artículo pretendemos entregar una visión resumida y actualizada del compromiso cardíaco en la Diabetes Mellitus (DM), orientada a familiarizar en su diagnóstico y manejo al médico que le corresponde ver a este tipo de pacientes en diferentes circunstancias, dada la elevadísima frecuencia de la ambas entidades. De la partida debemos destacar que la DM obliga a investigar enfermedad cardiovascular (ECV) y el reconocimiento de ECV obliga a descartar DM. La DM es una enfermedad metabólica crónica que ha experimentado un crecimiento explosivo, cuyas complicaciones crónicas son responsables de morbilidad y mortalidad devastadora y de grandes costos económicos directos e indirectos y sociales. El compromiso del corazón es una de las complicaciones más graves en la DM y se da en el contexto de diferentes entidades patológicas: enfermedad coronaria (EC), cardiopatía hipertensiva(CH), miocardiopatía diabética (MCDM), neuropatía autonómica cardíaca (NAC).
Cualquiera de estos cuadros puede desencadenar o agravar una insuficiencia cardíaca ensombreciendo el pronóstico.
ENFERMEDAD CORONARIAEpidemiología. La EC ateroesclerótica es el compromiso patológico más frecuente del corazón en la DM, duplicando o triplicando el de la población general 1. El mayor riesgo de infarto cardíaco lo exhiben los portadores de DM con EC establecida 5. Sin embargo, hay que reconocer que no todos los individuos diabéticos tienen el mismo riesgo, sino que este aumenta por la acumulación de factores de riesgo cardiovascular (FRCV). El riesgo mayor lo presenta el paciente diabético que ha sufrido un infarto de miocardio (IM) 2. El 75% de los pacientes diabéticos fallece por EC, una proporción importante tiene complicaciones, siendo el pronóstico de un evento coronario en el corto y largo plazo más ominoso 3,4. En los últimos 40 años la mortalidad por EC ha disminuido en la población general; y en la última década en los diabéticos 5.
MECANISMOS DE LA ATEROESCLEROSIS (ATE) Y CONSECUENCIASLa hiperglicemia y dislipidemia son responsables de la gluco y lipotoxicidad que implica: oxidación de la matriz extracelular, formación de productos terminales de glicosilación avanzada, disfunción endotelial, consecuencia de una menor producción o inactivación del óxido nítrico (ON). La hipertrigliceridemia postprandial, aun en presencia de triglicéridos normales en ayunas es un factor de riesgo independiente para ateroesclerosis 6. La obesidad aumenta el grado de resistencia a la insulina, además el mal control metabólico y la presencia de nefropatía e hipertensión arterial influyen en las múltiples etapas del proceso aterogénico y trombogénico, facilitado por el estado procoagulante secundario al desequilibrio de los sistemas de coagulación y fibrinolisis. Por otra parte la carga genética contribuye de manera importante en el proceso.
MANIFESTACIONES CLÍNICAS DE LA ENFERMEDAD CORONARIA EN DIABETESSÍNDROMES CORONARIOS AGUDOSInfarto de miocardioEl IM y la angina inestable, constituyen el grueso de los síndromes coronarios agudos y el IM es la causa más frecuente de muerte en diabetes dentro y fuera del hospital.
SÍNDROMES CORONARIOS CRÓNICOSAngina crónicaUn tercio de los diabéticos se presenta con isquemia silente. La dificultad para percibir el dolor de la angina clásica en DM ocurriría por denervación autonómica, enmascarando la sintomatología 7.
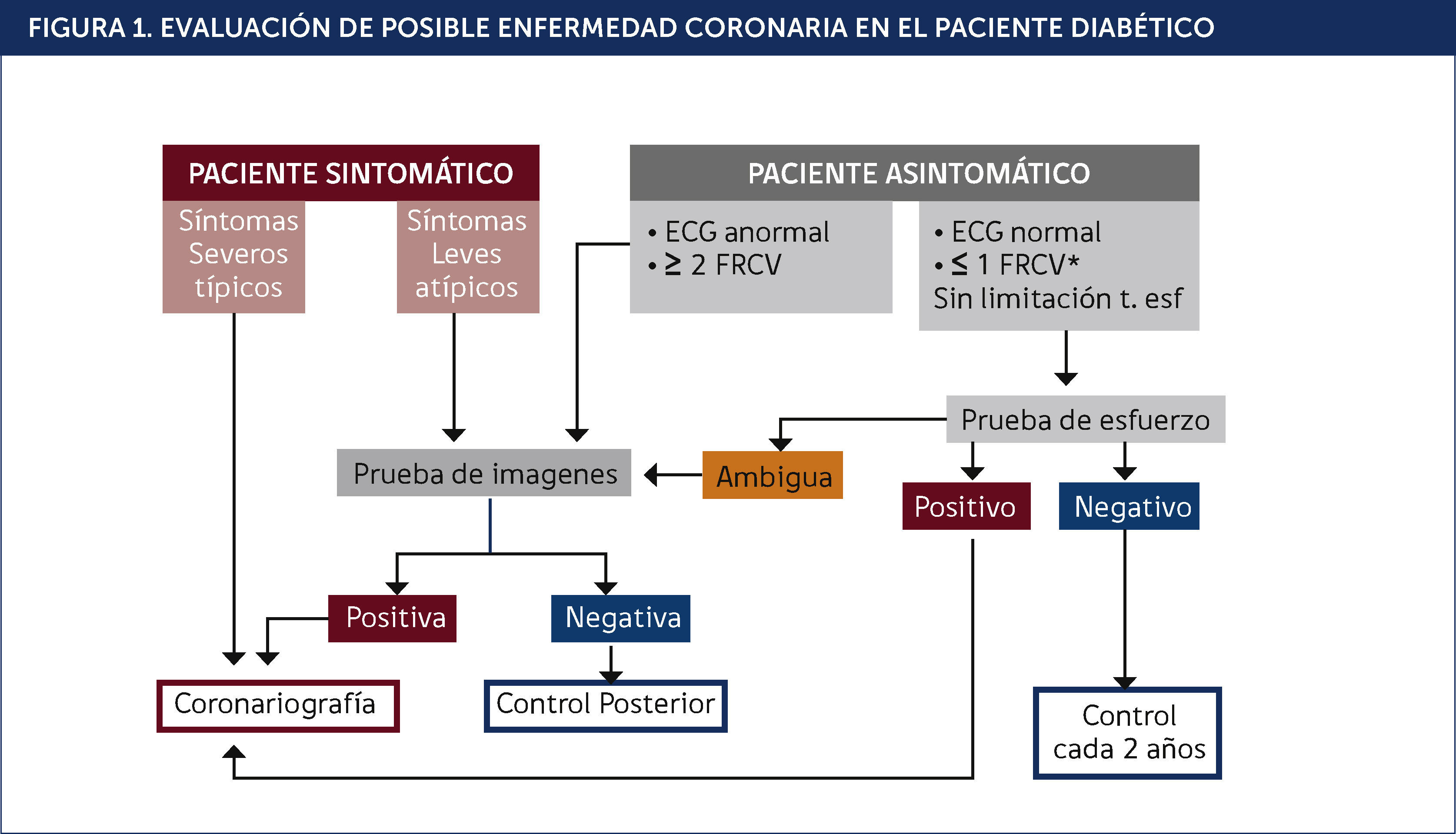
DiagnósticoLa DM de tipo 2 en cualquier momento de la evolución puede presentar EC, incluso antes de su aparición; en cambio la DM de tipo 1 lo hace generalmente después de 20 años de evolución. Considerando la mayor prevalencia de la EC, morbimortalidad elevada y cuadros clínicos atípicos en la DM 2, podría ser riesgoso esperar la aparición de síntomas clásicos para iniciar la pesquisa, más aun sabiendo que un diagnóstico oportuno mejora el pronóstico. Sin embargo no contamos con evidencia para realizar pesquisa con estudios no invasivos de isquemia en toda la población diabética asintomática, dado que las expectativas y la calidad de vida no mejoran en estos sujetos. Por lo tanto, parecería conveniente iniciar la pesquisa de EC sólo en los individuos diabéticos mayores de 40 años y en los menores cuando hay FRCV asociados. Tabla 1.
PESQUISA DE ENFERMEDAD CORONARIA EN DIABETES
| 1. Síntomas típicos o atípicos de EC |
| 2. ECG de reposo sugerente de isquemia o infarto |
| 3. Enfermedad arterial periférica, cerebral, carotídea y aneurisma de aorta abdominal |
| 4. DM 2 mayor de 40 años |
| 5. DM 1 con más de 15 años de evolución |
| 6. DM con dos o más factores de riesgo clásicos a) Colesterol LDL 130 mg/dl o HDL 45 mg/dl o triglicéridos 150 mg/dl b) Presión arterial 130/85 mm/Hg c) Fuma tabaco d) Historia familiar de cardiopatía coronaria prematura e) Microalbuminuria f) Obesidad central g)Sedentarismo |
| 7. Previo a cirugía que implique anestesia general o regional |
| 8. Diabético sedentario que inicia práctica de actividad física |
Aunque no hay estudios prospectivos con ECG de reposo en DM, se acepta que la presencia de ondas Q o alteraciones francas de ST • T, aún en ausencia de síntomas previos, es un argumento a favor para investigar una posible EC.
ECG de esfuerzo:La prueba de esfuerzo es útil en pacientes de alto riesgo de EC para establecer el pronóstico e identificar quienes se beneficiarían con mayores estudios para ir a revascularización en términos de mejorar el pronóstico. En el paciente asintomático, que se puede ejercitar, sin alteraciones basales importantes del ECG y que no presenta enfermedad vascular de otros territorios, la prueba de esfuerzo puede ser una herramienta apropiada, puesto que una prueba de esfuerzo completamente normal implica un buen pronóstico a 8 años 7. Si el resultado es positivo para isquemia, o si los resultados son ambiguos, se debe refinar la investigación con otras pruebas, no invasivas. En el paciente sintomático, se ha supuesto que la prueba de esfuerzo tiene el mismo rendimiento diagnóstico en los diabéticos que en la población general. Este supuesto tiende a confirmarse en un estudio reciente, con control angiográfico 8. En suma: en una persona diabética con sospecha de EC subyacente, una prueba de esfuerzo positiva entrega información relevante, sin embargo, si la prueba es negativa, no permite descartar una EC latente de importancia, dada la sensibilidad relativamente baja de este examen. Si quisiéramos descartar esta posibilidad, el paciente debería someterse a otros exámenes como angio TAC de arterias coronarias o una prueba provocadora de isquemia con imágenes.
Tomografía Axial Computada de Arterias Coronarias:Esta técnica está cambiando el estudio de EC. Tiene dos modalidades: determinación del calcio en el área de proyección de las coronarias y coronariografía no invasiva. En relación al calcio coronario, no hay información concluyente sobre el valor predictivo específicamente en la población diabética. Este campo de estudio es nuevo y está sujeto a controversia. Recientemente un estudio randomizado en pacientes con DM comparó el pronóstico del grupo asignado a angio TAC coronario (intensificando las medidas preventivas si había EC significativa) con el pronóstico del grupo control en que no se efectuó este examen, no demostrándose una diferencia significativa 9. No es un estudio definitivo sin embargo, habiéndose discutido su diseño, sobre todo en cuanto al poder estadístico para detectar una diferencia.
Angiografía:Es el “patrón de oro” para el diagnóstico de enfermedad coronaria, por su sensibilidad y especificidad muy altas, por su capacidad para estratificar el riesgo, por la información que brinda al especificar cuales pacientes son susceptibles de terapia de revascularización. Sus limitaciones consisten en ser un procedimiento caro, y con algún riesgo, que aunque considerado bajo, puede causar morbilidad. Los pacientes diabéticos presentan un mayor riesgo para la nefropatía por medio de contraste, complicación controlable si se toman las medidas preventivas correspondientes: solicitar exámenes basales de creatinina, electrolitos plasmáticos y orina completa. En quienes usan metformina, es necesario suspenderla 24 horas antes del procedimiento y reiniciarla 48 horas después. Es conveniente efectuar el estudio a primera hora de la mañana, evitando así un ayuno prolongado. Si el caso lo requiere es importante el apoyo del nefrólogo. Es recomendable iniciar hidratación parenteral con solución salina normal durante el procedimiento y continuarla 12 horas después del mismo para mantener una diuresis satisfactoria.
Un resumen del estudio clínico cardiovascular del paciente diabético se observa en el algoritmo (Figura 1).
Factores de riesgo cardiovascular (FRCV). Los FRCV clásicos (edad, tabaquismo, hipertensión, dislipidemia, historia familiar de EC prematura) son frecuentes y sumatorios en DM y generalmente la preceden. Por otra parte algunas características de la DM como antigñ/4edad 15 años, hiperglicemia, microalbuminuria, insuficiencia renal, retinopatía y obesidad visceral aumentan el riesgo 10. La identificación y manejo precoz y global de los FRCV mejora el pronóstico, disminuyendo 50% el riesgo de complicaciones micro y macrovasculares 11.
Analizaremos la resistencia a la insulina, hiperglicemia, dislipidemia e hipertensión arterial sin dejar de insistir en que el control de la obesidad, el sedentarismo y el tabaquismo forman parte del manejo global de la DM, cuyos resultados han demostrado beneficios indiscutibles.
Resistencia a la insulina (RI). Es una condición fisiológica caracterizada por una menor respuesta tisular a la insulina. Es indicador de riesgo para diabetes y enfermedad cardiovascular y otras entidades patológicas. La técnica del clamp es el método más aceptado de medición, considerado el patrón de oro; sin embargo, no es aplicable a la práctica clínica por su laboriosidad y costo. Por ello se acepta la medición de insulina en ayuna (13 mU/ml es RI). El cálculo de HOMA se aplica a personas no diabéticas y considera glicemia inferior a 100mg/dl en ayunas e insulinemia en ayunas:
HOMA = (Insulinemia mU/ml x Glicemia mg/dl) / 405, si la relación es 2,6 existe resistencia a la insulina. Por el momento la alimentación que controle la obesidad y el ejercicio físico constituyen la piedra angular de su manejo. Las condiciones patológicas asociadas se deben tratar con las medidas específicas. El tratamiento farmacológico de la resistencia a la insulina aun no cuenta con evidencia robusta en prevención de pre diabetes, DM ni ECV, dejando abierta una interrogante que debe abordarse con ensayos clínicos controlados, además de estandarizar métodos fiables y sencillos para su evaluación clínica.
Hiperglicemia. Las complicaciones crónicas de la DM mantienen una relación directa y continua con la carga glicémica a la cual está expuesto el paciente. Numerosos estudios epidemilógicos prospectivos y metaanálisis señalan que la hemoglobina glicosilada (A1c) se relaciona de manera directa y continua con episodios CVs, ya en etapas de disglicemia o pre diabetes, obligando a buscar esta condición y manejarla precozmente. Actualmente una A1c de 5,7% a 6,4% se considera prediabetes y debe ser tratada 12. Las investigaciones epidemiológicas concluyen también que la hiperglicemia postprandial es mejor indicador de morbimortalidad CV y general que la de ayuno, de tal manera que la prueba de tolerancia a la glucosa está indicada para aclarar estos casos, que cuanto se presentan deben ser manejados con dieta, ejercicio y fármacos si el caso lo requiere 13. En el IM la magnitud de la glicemia de ingreso es un indicador pronóstico poderoso, así recomendamos que esta se haga de rutina y se monitorizando durante la fase inicial de hospitalización 14,15.
Control de la glicemia. Las complicaciones CVs no se modifican tan favorablemente por el control intensivo de la glicemia (A1c 7%) como las microangiopáticas en ambos tipos de DM, como se desprende de los estudios: Diabetes Control and Complication Trial/Epidemiology of Diabetes Intervention and Complications (DCCT/EDIC) y United Kindom Prospective Diabetes Study (UKPDS) que incluyeron pacientes recién diagnosticados seguidos por un largo plazo; sin embargo, el grupo de diabéticos tipo 2 obesos seguidos en el UKPDS, tratados con metformina respondió notoriamente mejor al disminuir significativamente los desenlaces CVs. El seguimiento de cohorte después de 10 años de finalizada la intervención en ambos estudios mostró beneficios perdurables en los sujetos sometidos a tratamiento intensivo para las complicaciones microvasculares y neuropáticas, emergiendo por primera vez también una reducción significativa de los episodios CVs. Otros estudios posteriores en DM 2: The Action to Control Cardiovascular Risk in Diabetes (ACCORD), The Action in Diabetes and Vascular disease: preterAx and diamicroN-MR Contrlled Evaluation (ADVACE) y The Veterans Affairs Diabetes Trial (VADT) 16, incluyeron sujetos con DM 2 de larga data, de edad avanzada, con alto riesgo CV y/o EC y la meta de A1c exigida fue más estricta (6%). El ACCORD se detuvo prematuramente, por aumento significativo de la letalidad en la rama de control estricto de la glicemia, continuando la rama de lípidos. Los otros dos estudios no consiguieron reducir la mortalidad ni los desenlaces CVs. El análisis de estos datos sugiere que el tratamiento precoz y agresivo con metas de A1c 6,5% en los diabéticos recién diagnosticados, sin comorbilidades y con menor riesgo de hipoglicemia se justifica plenamente. En cambio los individuos mayores, frágiles, con diabetes de larga data, comorbilidades y con mayor riesgo para hipoglicemia, las metas de A1c deben ser más laxas 8%, a objeto de evitar complicaciones mayores incluyendo mortalidad. En el resto de las personas la meta aceptada es A1c 7%.
En relación al tratamiento de la DM 2 no se ha resuelto si la prevención primaria o secundaria de la EC sería mejor con algún fármaco antidiabético en particular. Las sulfonilureas 17 y las glitazonas rosiglitazona se han cuestionado por posible aumento de mortalidad CV 18. Se subraya a modo de advertencia, que las glitazonas no se indiquen en pacientes con insuficiencia cardíaca CF III o mayor por el riego de agravar dicha condición 19. La metformina puede ser utilizada sin modificar la dosis en etapas leves de insuficiencia renal. En etapa III se recomienda reducir la dosis a la mitad y no usarla de la etapa IV adelante. Los nuevos fármacos con efecto incretina, bloqueadores del transportador 2 sodio-glucosa en el riñón, aún no cuentan con el respaldo de la evidencia para señalar que son protectores y seguros en el corazón.
Dislipidemia. En la DM los cambios profundos de la homeostasis de la glucosa alteran el metabolismo lipídico incrementando el RCV, destacando una prevalencia alta, alcanzando un 80%. El trastorno lipídico más frecuente del paciente diabético es la hipertrigliceridemia moderada, asociada a colesterol HDL bajo y colesterol LDL normal o levemente elevado, el cual está constituido principalmente por partículas pequeñas y densas, dando lugar a la denominada dislipidemia aterogénica. La evidencia epidemiológica ha demostrado una fuerte asociación directa entre el RCV y las concentraciones de colesterol total y de LDL e inversa con el colesterol HDL, algunos estudios también han encontrado relación con los triglicérido independiente del colesterol HDL. Por lo tanto la pesquisa de dislipidemia se efectuará mediante el perfil lipídico (colesterol total, colesterol LDL, colesterol HDL y triglicéridos), si la cifra de triglicéridos es 400mg/dl, el colesterol LDL el cálculo no procede) al momento del diagnóstico de la DM 2, en la primera consulta en presencia de FRCV en 40 años y en todos si son 40 años. El seguimiento se continúa anualmente. En DM 1 el comportamiento de los lípidos se modifica en relación al control glicémico, predominando la hipertrigliceridemia y colesterol HDL bajo en las descompensaciones. El adulto diabético tipo 1 se acoge a las pautas de la DM 2. La evidencia ha señalado que en DM el manejo del riesgo global (hiperglicemia, dislipidemia, hipertensión, tabaquismo y obesidad) es primordial para disminuir significativamente el RCV. La dieta y el ejercicio son medidas no farmacológicas insustituibles y aplican en cualquier paciente diabético. Por otra parte, en DM numerosos ensayos clínicos han demostrado los beneficios del tratamiento farmacológico hipolipemiante para la prevención primaria y secundaria de eventos CV, incluyendo mortalidad CV y general. Al respecto se ha concluido que las estatinas como efecto clase, por el momento serían el tratamiento de elección para disminuir el colesterol LDL. En publicaciones recientes se han dado a conocer las guías del Colegio Americano de Cardiología, de la Asociación Americana del Corazón y de la Asociación Americana de Diabetes para reducir el RCV ateroesclerótico en adultos 20,21. Previo a estas publicaciones la recomendación era reducir el colesterol LDL a una concentración predeterminada según el riesgo acumulado del paciente, indicación que se ha modificado en las guías actuales. La modificación se sustenta en la falta de ensayos clínicos que demuestren, que el tratar para un objetivo determinado de colesterol LDL, disminuya los desenlaces CV. El plantemiento actual, según la planificación y evidencia de los ensayos clínicos está más de acuerdo con ajustar la intensidad del tratamiento para reducir el colesterol con estatinas en relación con el RCV calculado.
Prevención primaria con estatinasEn el adulto diabético entre 40 y 75 años cuyo colesterol LDL oscila entre 70 y 189mg/dl calcular primero el RVC (htpp:// my.americanheart en.org/cvriskcalculator y htpp://www. cardiosource.org/science-and-quality/practice-guidelines-and-quality-standards/2013-prevention-guidlines-toolsaspx for risk equations). Si el RCV calculado es 7,5% a 10 años, iniciar tratamiento moderado con estatinas a dosis diaria para disminuir el colesterol LDL en 30% a 50%. Si el RCV calculado a 10 años es 7.5%, iniciar tratamiento intenso con dosis diaria de estatinas para disminuir el colesterol LDL 50%.
Prevención secundaria con estatinasEn el adulto diabético con EC o evidencia de ateroesclerosis en otra localización, indicar tratamiento intenso con estatinas 20,21. En los menores de 40 o mayores de 75 años la recomendación para estatinas es menos precisa y el tratamiento debe ser igualmente ajustado al riesgo CV calculado y al beneficio que cada paciente pueda obtener con el tratamiento. En DM tipo 1 la evidencia es insuficiente y se han extrapolado las recomendaciones para la DM tipo 2.
En las personas diabéticas las metas lipídicas son más difíciles de conseguir; sin embargo, el tratamiento con estatinas reduce los desenlaces CV en un período más corto que el control intensivo de la glicemia. La asociación de estatinas con otros fármacos (fibratos, ezetimiba, acido nicotínico) no han disminuido de la enfermedad CV y sus consecuencias en pacientes diabéticos y no diabéticos.
Hipertensión arterial, microalbuminuria y nefropatíaLa hipertensión arterial duplica su frecuencia en DM. Lo más prevalente es la hipertensión sistólica. La hipertensión mal controlada, acelera las complicaciones micro y macrovasculares. El diabético hipertenso es de tan alto riesgo, como el hipertenso con complicaciones cardiovasculares. La microalbuminuria en DM 2 no predice sólo nefropatía sino que también es un marcador independiente de morbimortalidad CV. La proteinuria persistente aumenta 8 a 15 veces la EC y 37 veces la mortalidad en DM y en los diabéticos sin proteinuria la letalidad se cuadruplica 22. La mayor mortalidad de la insuficiencia renal terminal en DM es por enfermedad CV 23.
La nefropatía, se asocia a hipertensión, dislipidemia, alteraciones de la fibrinolisis y de la coagulación, que son reconocidos FRCV. La mayor prevalencia de patología CV en familiares de diabéticos con nefropatía, enfatiza el componente genético, probablemente representado por el sistema renina angiotensina activado que aumenta la presión arterial, el estado procoagulante, y la respuesta inflamatoria 24. La presión arterial se debe tomar en cada control médico, en lo posible sentado y de pie a objeto de consignar cambios posturales que pueden ser secundarios a neuropatía autonómica o efecto del tratamiento hipotensor. En DM T 1 la hipertensión aparece por lo general una vez establecido el compromiso renal.
Metas del tratamiento de la hipertensión arterial. El manejo estricto de la presión arterial ha demostrado ser más efectivo en reducir la micro y macroangiopatía -sin importar el tipo de hipotensor utilizadoque el control de la glicemia. En DM se aceptan cifras de presión arterial sistólicas 140mmHg, la evidencia señala que cifras sobre estos márgenes se asocian a mayor riesgo de complicaciones. Las cifras sistólicas 130mmHg exponen a mayor riesgo cerebrovascular y renal, así en aquellos pacientes más jóvenes, con mayores expectativas de vida o en los de alto riesgo para complicaciones cerebrovasculares y renales sería recomendable mantener cifras sistólicas 130mmHg 21. Los ensayos clínicos apoyan la disminución de presión diastólica 90mmHg, cifras 80mmHg pueden ser recomendadas en pacientes jóvenes o con daño renal crónico y albuminuria. Las medidas no farmacológicas se recomiendan con presión sistólica 140mmHg y diastólicas 90mmHg. Por encima de estas cifras se debe ser iniciar la titulación farmacológica.
Tratamiento farmacológico de la hipertensión arterial. Cualquiera sea el tratamiento farmacológico empleado -inhibidores de enzima convertidora de angiotensina (IECA), bloqueadores del receptor de angiotensina (BRA), bloquadores beta, diuréticos y bloqueadores de los canales de calcioque cumpla las metas de presión arterial ha demostrado reducir los eventos cardiovasculares y la mortalidad. En pacientes diabéticos hipertensos el tratamiento debe incluir un régimen que contemple cualquier IECA o un BRA, si una clase no se tolera puede ser sustituida por la otra. En general los pacientes requieren tratamientos con 2 y más fármacos a dosis máximas para cumplir las metas. Si un paciente no responde a dosis máxima de 3 fármacos, uno de ellos diurético, con buena adherencia, descartar hipertensión secundaria. En presencia de IECA, ARA2 o diuréticos monitorizar periódicamente creatinina y potasio. Dada la tendencia al alza de presión nocturna y asociación de esta con una mayor frecuencia de eventos Cvs, es recomendable emplear al menos un hipotensor al momento de acostarse. La embarazada diabética con hipertensión arterial crónica constituye un caso especial, las metas de presión arterial sugeridas son de 110-129/65-79mmHg a objeto de optimizar el control del riesgo materno fetal. Durante el embarazo están contraindicados los IECA y BRA.
Tratamiento de la Enfermedad Coronaria. Hecho el diagnóstico de EC, es necesario definir si el paciente necesita tratamiento médico exclusivo (prevención secundaria de eventos y si corresponde, medidas que eviten o atenúen la isquemia miocárdica), o si es necesario además recurrir a algún método de revascularización miocárdica. En general, es necesario advertir que en todas las formas de tratamiento, el pronóstico de los diabéticos es peor que el de la población no diabética; por lo tanto, el hecho que las distintas formas de revascularización no tengan tan buen rendimiento en diabéticos, no es en sí un motivo para abstenerse de indicarla cuando es necesario, puesto que el manejo médico aislado puede ser de aún peor pronóstico en algunos grupos de pacientes.
Se debe mantener en general los mismos principios de indicaciones de la revascularización que en la población no diabética. Es decir, se preferirá recurrir a la revascularización en aquellos pacientes en los cuales los síntomas isquémicos no son tolerables a pesar del tratamiento médico; con enfermedad de tronco izquierdo; aquellos con enfermedad de tres vasos, sobre todo con disfunción sistólica; aquellos con enfermedad de dos vasos, en los cuales existe compromiso proximal de la descendente anterior, sobre todo con disfunción sistólica. El estudio Bari 2D mostró que el pronóstico (muerte e infartos) del estrato que comparó revascularización con Stent fue igual que el tratamiento médico, en tanto que en el estrato de pacientes con enfermedad más extensa, la revascularización quirúrgica ofreció ventajas a largo plazo, respecto del tratamiento exclusivamente médico 25. Respecto a qué tipo de revascularización se debe preferir en el paciente diabético, existiría un cierto consenso, que en el contexto de la enfermedad de múltiples vasos, la revascularización quirúrgica tendría un mejor rendimiento que la angioplastía, en atención a los resultados del reciente estudio: the Future Revascularitation Evaluation in patients with Diabetes mellitus: optimal management of Multivessel disease (FREEDOM)26.
En globo, los pacientes diabéticos sometidos a (angioplastia) intervención percutánea tienen una evolución posterior con mayores eventos que los no diabéticos, en parte debido a una tasa más alta de reestenosis.
Inhibidores de la enzima convertidora de angiotensina (IECA) y antagonistas para el receptor de angiotensina II (ARA II) en la enfermedad coronaria. Los IECA son utilizados en la población general y en diabetes para el tratamiento de la hipertensión arterial y han demostrado efectividad al reducir la tasa de excreción de albúmina urinaria y prevenir el deterioro de la función renal. Estos agentes también son útiles en la insuficiencia cardiaca congestiva, en IM con fracción de eyección disminuida, para reducir su extensión, la remodelación miocárdica y la mortalidad. Con el empleo de los IECA el riesgo de IM baja un 23%, sin importar el grado de compromiso de la fracción de eyección. Los estudios con ramipril en diabéticos con ECV o al menos un factor de riesgo o microalbuminuria -en ausencia de insuficiencia cardiaca, hipertensión arterial o nefropatíaredujeron en 25% los desenlaces cardiovasculares fatales y no fatales en el estudio: the Heart Outcome Prevention Prevention Evaluation (HOPE). Los ARA-II, son buenos hipotensores y beneficiosos en nefropatía diabética y en la evolución de la insuficiencia cardiaca en DM 2 al reducir los episodios CVs mayores en los estudios: Candesartan in Heart failure-Assesment of Reduction in Mortality and morbility (CHARM) Overall programme y the Losartan Intervention For Endpoint reduction (LIFE). Las recomendaciones indican comenzar con IECA, si hay intolerancia ARA II, adicionar posteriormente tiazida en dosis baja, con tasa de filtración glomerular estimada (TFGe) 30ml/min o diurético de asa con una TFGe 30ml/min por 1,73 m2, controlar con creatinina y kalemia. Si las metas no se cumplen, recurrir a bloqueadores de canales de Ca, y bloqueadores, bloqueadores y antiadrenérgicos. En general los objetivos terapéuticos se consiguen con 2 o más fármacos.
Trombosis y Aspirina en prevención primaria en DMEn prevención primaria, la Asociación Americana de Diabetes (ADA) recomienda el uso de Aspirina con dosis de 75 a 162mg diarios en DM 1 y 2 con R C V elevado, incluyendo personas mayores de 40 años o que tengan historia familiar de EC, hipertensión, dislipidemia, tabaquismo o albuminuria. Sin embargo, la evidencia en ese sentido no es sólida y está basada en sub-estudios de pacientes con DM que no han tenido significación estadística. Un estudio japonés reciente evalúa en forma prospectiva y controlada el uso de Aspirina como prevención primaria en DM sin conseguir beneficio significativo 27. Considerando el RCV elevado de la diabetes concordamos con los criterios de la ADA, mientras no existan más evidencias de ensayos clínicos en DM que incluyan otras etnias.
Trombosis y Aspirina en prevención secundaria en DMEn prevención secundaria, estudios de metaanálisis han demostrado los beneficios de la Aspirina en la prevención de infarto cardíaco, angina, revascularización, accidente vascular cerebral, crisis isquémica cerebral transitoria y muerte en diabéticos con eventos cardiovasculares preexistentes. Todos los diabéticos con enfermedad cardiovascular deberían usarla a menos que existan contraindicaciones formales.
Beta-bloqueadores en diabetes con enfermedad coronaria
En DM con infarto disminuyen el reinfarto y la muerte súbita. La mortalidad temprana y tardía en estos casos se reduce en un 37% y 48% respectivamente, cifras más altas que en la población general que alcanzan a 13% y 33%.
La evidencia demuestra que la utilidad de estos fármacos no debe desestimarse ante la creencia que deterioran la glicemia y enmascaran la hipoglicemia, por cuanto estos efectos no tienen un significado clínico trascendente.
Miocardiopatía diabéticaLa miocardiopatía dilatada de la DM fue descrita por primera vez en 1972 por Rubler en 9 pacientes con glomeruloesclerosis de del síndrome de Kimmelstiel Wilson. La existencia es controvertida por la frecuencia que alcanza en la DM la EC y la cardiopatía hipertensiva. La disfunción diastólica con alteraciones de densidad ecográfica en presencia de un grosor normal de la pared ventricular, observadas en DM sugieren depósito de colágeno 28. Las numerosas perturbaciones observadas en la DM explicarían el daño miocárdico. Estas alteraciones producen dilatación ventricular, disfunción diastólica con función sistólica conservada o disminuida, aumentando la morbimortalidad. El tratamiento de la MCD debería ser preventivo, controlando la glicemia y previniendo la fibrosis. La individualización precoz de la disfunción diastólica y sistólica y los cambios fibróticos de la pared ventricular usando indicadores bioquímicos e imágenes podrían orientar en el futuro para el empleo precoz de fármacos antifibróticos, mediante ensayos clínicos aleatorios, controlados y prospectivos.
Neuropatía autonómica cardíaca (NAC)La neuropatía diabética autónoma del aparato circulatorio pertenece a las polineuropatías generalizadas y simétricas, y se presenta en la DM 1 y DM 2. Las primeras alteraciones cardiocirculatorias del sistema nervioso autónomo se manifiestan a través del compromiso del parasimpático y luego del simpático. La NAC agrava cualquier patología CV y acorta en 44% a 85% las expectativas de vida en la DM 29. La prevalencia es variable (1,6% a 90%), depende de los pacientes, de los métodos diagnósticos, del tipo y etapa de la DM. Los factores de riesgo incluyen la duración de la DM, edad avanzada y mal control metabólico. Son factores predisponentes la hipertensión y dislipidemia y factores de progresión la retinopatía, nefropatía, microalbuminuria y mal control metabólico. La hipotensión ortostática, detectada en etapas avanzadas de la DM, se asociada a nefropatía y otras neuropatías. Es un cuadro invalidante y de difícil tratamiento. Un meta-análisis de ensayos clínicos que analizaron la variabilidad de la frecuencia cardiaca concluyó que este índice se correlaciona con isquemia silente y mayor mortalidad 30.
Presentación clínica. Las formas clínicas más conocidas incluyen: taquicardia de reposo, intolerancia al ejercicio, hipotensión ortostática, isquemia silente, muerte súbita y paro cardíaco durante la inducción anestésica.
Métodos de evaluación clínica. La frecuencia del pulso y la toma de la presión arterial acostado y de pie deben ser una práctica clínica habitual en el paciente con diabetes. Las pruebas funcionales autonómicas son recomendables con la sospecha clínica al hacer el diagnóstico en DM 2, a los 5 años de diagnosticada la DM 1 y en las siguientes condiciones:
- -
al implementar un plan de ejercicio en sujetos no entrenados,
- -
previo a una anestesia general,
- -
mal control metabólico y
- -
complicaciones microvasculares y neuropáticas.
La metodología disponible es sensible, no invasiva, reproducible y aplicable en forma ambulatoria. Las pruebas estandarizadas son:
- 1)
Variabilidad del intervalo RR durante la espiración e inspiración (E/I)
- 2)
Cambios de la frecuencia cardiaca durante a la maniobra de Valsalva
- 3)
Cambio postural de la frecuencia cardíaca y de la presión arterial 31.
Manejo preventivo: Controlar según metas propuestas: la diabetes, la hipertensión y las dislipidemias además de cesar el tabaquismo y el alcohol.
Manejo Patogénico: Una vez establecida la NAC las medidas anteriores y algunos fármacos como inhibidores de enzima convertidora (quinapril) y betabloqueadores (atenolol y propanolol) pueden modular algunos efectos de la disfunción autonómica y han demostrado utilidad en algunos estudios. Las medidas mecánicas ante los cambios posturales son más convincentes las terapias antioxidantes (ácido tióctico y vitamina E).
INSUFICIENCIA CARDÍACA (IC)EpidemiologíaLos aspectos epidemiológicos más destacables de la relación entre la DM e IC son la prevalencia doble en los hombres, y cinco veces mayor en las mujeres, en relación a sus pares no DM; por otra parte el 25% de los sujetos enrolados en los estudios de IC, tienen DM. La mayor morbimortalidad de la IC asociada a la DM, se manifiesta en una calidad de vida peor, menor tolerancia al ejercicio físico y menor tasa de sobrevivencia en relación a los no DM (37% vs 46% P = 0,02) 32. El aumento de la A1c en 1% en los diabéticos senescentes se asocia a un 15% de aumento de IC. Los costos en salud de la DM se elevan exageradamente cuando aparece la ECA e IC.
PatogénesisLas razones patogénicas que determinan los datos epidemiológicos descritos son múltiples. Existe superposición de numerosos factores etiológicos y en la mayoría de los casos la isquemia miocárdica asociada a ECA es el más frecuente, aunque también se aceptan como posibles factores de isquemia la microangiopatía diabética y la disfunción endotelial de las arterias coronarias, todavía no demostrados. La hipertensión arterial asociada en un 40 a 60% a la DM da cuenta de el 24% de los casos. 33 La hipertensión agrega una carga mecánica que despierta señales intracelulares en los vasos sanguíneos y el corazón como estímulos para la hipertrofia y fibrosis. La menos evaluada es la neuropatía autonómica y se asocia a mayor mortalidad cuando está presente. La activación del sistema renina-angiotensina (SRA) y el sistema nervioso simpático (SNS) y los productos de glicosilación avanzada a través de su receptor, juegan un papel importante en la DM, activando el factor de crecimiento transfomante (TGF-) mediador de la fibrosis miocárdica. Estos tres factores sobre expresados en la DM estimulan la remodelación cardíaca (hipertrofia y fibrosis), aumentan el consumo de AGL por el corazón y el consumo de O2, disminuyendo la fosforilación oxidativa y el rendimiento energético y además se inducen genes del programa fetal contribuyendo a potenciar los efectos anteriores que determinan primero disfunción diastólica y luego sistólica.
DIAGNÓSTICO Y PESQUISALa IC cursa primero en una fase preclínica (asintomática) compuesta por 2 etapas: etapa A, sólo con factores de riesgo (Tabla 2), etapa que incluye al 100% de los diabéticos, considerados de riesgo alto para desarrollar IC y la etapa B con alteraciones estructurales y funcionales sin traducción de síntomas, detectada por exámenes de imágenes como la ecocardiografía modo M bidimensional, Doppler pulsado y Doppler tisular y bioquímica medida preferentemente por el péptido natriurético cerebral (BNP), porque el auricular es alterado por la hiperglicemia. La detección de Troponina I altamente sensible en un diabético asintomático, implica un alto riesgo de insuficiencia cardíaca, presumiblemente por daño miocárdico sub clínico 34. La identificación de la fase preclínica facilitaría un tratamiento oportuno y más efectivo para prevenir o retardar la progresión a la fase clínica, pero los resultados en esta fase aun son desconocidos. La fase clínica (sintomática) comprende la etapa C1 con signos de IC o C2 con historia de IC y la D etapa final, con factores de riesgo, alteraciones estructurales y funcionales, signos de IC e historia de IC presentes. En esta última etapa, la más avanzada, el pronóstico es más sombrío y la respuesta terapéutica menos efectiva 35.
| INTENSIDAD ALTA | INTENSIDAD MODERADA | INTENSIDAD BAJA |
|---|---|---|
| 50% C-LDL, dosis diaria | 30% a 50% C-LDL | 30% C-LDL |
| Atorvastatina 40-80 mg | Atorvastatina 10 (20*) mg | Simvastatina 10mg* |
| Rosuvastatina 20 (40*) mg | Rosuvastatina (5*) 10 mg | Pravastatina 210-20 mg |
| Simvastatina 20-40 mg | Lovastatina 20 mg | |
| Pravastatina 40 (80*) mg | Fluvastatina 20-40mg* | |
| Lovastatina 40 mg | Pitavastatina 1mg* | |
| Fluvastatina 40mg x 2 | ||
| Fluvastatina XL 80mg* | ||
| Pitavastatina 2-4mg* |
*no aprobadas FDA
ECR: Ensayos Clínicos Randomizados
Adaptado: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines.
Beta bloqueadores: Todos los pacientes con insuficiencia cardíaca deberían recibir beta bloqueadores, independientemente de su severidad 36. Se ha comprobado un beneficio en términos de mortalidad para metoprolol, bisoprolo y carvedilol. Este último (que tiene también acción bloqueadora alfa adrenérgica), pudiera ofrecer ventajas en los pacientes diabéticos por su perfil metabólico favorable, que incluiría mejoría en la sensibilidad a la insulina, aunque estos efectos se han documentado en población de hipertensos diabéticos, y no específicamente en la insuficiencia cardíaca 37. En general, el beta bloqueo está indicado en el paciente con DM que desarrolla IC, ya que este grupo parece beneficiarse especialmente.
Inhibidores de la enzima convertidora (IECA): Los IECA tiene claros beneficios de mortalidad y morbilidad cuando se usan en los pacientes con disfunción sistólica del ventrículo izquierdo; y los pacientes con DM se benefician de su uso, como lo sugieren estudios de subgrupos.
Antagonistas del receptor de angiotensina II (ARAII): Los ARA II, como clase, pueden sustituir a los IECA en los pacientes con IC que no los toleran por síntomas como tos o edema angioneurótico. Sólo valsartan y cadesartan tienen evidencia de equivalencia en eficacia, comparados con los IECA en la IC.
Antagonistas de aldosterona (AA): Estos fármacos, útiles en el tratamiento de la IC sintomática, son probablemente también efectivos en pacientes con DM, aunque esta población está poco estudiada.
CONCLUSIONES Y PERSPECTIVASGlobalmente, la DM aumenta el riesgo de todas las complicaciones cardiovasculares, en especial, la ATE coronaria, vascular cerebral y la insuficiencia cardíaca. El beneficio de la prevención, diagnóstico oportuno y manejo apropiado de estas complicaciones CV aplica especialmente a la población prediabética y diabética. A pesar de este conocimiento, persiste una gradiente de riesgo en esta población específica. Mayor progreso debe enfatizarse en dos dominios: (a) aplicación de consensos y guías específicas para DM y enfermedad cardiovascular; y (b) mayor y más amplia investigación de las particularidades de las complicaciones CV en la DM. Por ejemplo, promete el desarrollo de nuevos biomarcadores que predigan el desarrollo probable de insuficiencia cardíaca, y el avance de los tests genéticos que revelen grupos especiales de riesgo y también los estudios farmacogenéticos que orienten sobre la respuesta terapéutica.