La displasia del desarrollo de la cadera comprende un conjunto de anormalidades que afectan la articulación coxofemoral: la displasia, subluxación y luxación de la cadera. El concepto de “displasia” describe anormalidades en la estructura femoral, acetabular o ambas. Corresponde a la patología ortopédica más frecuente del recién nacido y lactante, lo que genera mucha preocupación e intranquilidad entre los padres, en los primeros controles sanos de sus hijos. Es una patología en la que un diagnóstico oportuno y precoz son la clave para poder realizar un tratamiento efectivo, obteniendo como resultado una cadera clínica y radiológicamente normal al finalizar el desarrollo esquelético. Para esto es fundamental conocer la patología e ir activamente en su búsqueda.
Actualmente existe mucha discusión sobre la manera de pesquisar esta patología. En Chile, se realiza tamizaje universal con imagen -radiografía de pelvis- a todos los niños a los 3 meses de edad.
El objetivo de la siguiente revisión, es traer a la práctica clínica actual de todos aquellos profesionales que se enfrentan en distintos escenarios a esta patología: médicos de atención primaria, enfermeras, médicos en etapas de destinación y formación en distintas regiones del país, pediatras y ortopedistas, aquellas características y signos de sospecha propios de esta enfermedad y detallar las herramientas para un correcto diagnóstico y oportuno tratamiento.
Developmental dysplasia of the hip (DDH) comprises a set of abnormalities that affect the hip joint: hip dysplasia, subluxation, and dislocation. It is the most frequent orthopedic pathology of the newborn and infant, and it generates great concern among parents during the first health check-ups of their children. It is a condition in which a timely and early diagnosis is key to be able to carry out an effective treatment, obtaining as a result of a clinically and radiologically normal hip at the end of skeletal development. For this, it is essential to know this orthopedic condition and actively search for it.
Currently, there is much discussion about how to screen DDH. In Chile, universal screening with imaging - pelvic radiography - is performed on all children at 3 months of age.
The objective of the following review is to bring to the current clinical practice of all those professionals who face this pathology in different scenarios: primary care physicians, nurses, physicians in training stages in different regions of the country, pediatricians and orthopedic surgeons, signs of suspicion typical of the disease and detail the assessment tools for a correct diagnosis and timely treatment.
La displasia del desarrollo de la cadera (en adelante, DDH) comprende un conjunto de anormalidades que afectan la articulación coxofemoral: la displasia, subluxación y luxación de la cadera. El concepto de “displasia” describe anormalidades en la estructura femoral, acetabular o ambas. Corresponde a la patología ortopédica más frecuente del recién nacido y lactante, lo que genera mucha preocupación e intranquilidad entre los padres, en los primeros controles sanos de sus hijos1.
La displasia se define como una alteración en la maduración de los elementos que forman la articulación de la cadera.
Es una patología en la que un diagnóstico oportuno y precoz son clave para poder realizar un tratamiento efectivo, obteniendo como resultado una cadera clínica y radiológicamente normal al finalizar el desarrollo esquelético. Para esto es fundamental conocer la patología e ir activamente en su búsqueda.
Actualmente existe mucha discusión sobre la manera de pesquisar esta patología.
La Academia Americana recomienda realizar tamizaje clínico a todos los niños, e imágenes sólo a aquellos con factor de riesgo. En Austria, en cambio, se realiza tamizaje con ecografía a todos los lactantes entre 4 y 6 semanas de edad2,3.
En nuestro país, desde inicio de los años 70 y gracias a la incansable labor del Dr. Alfredo Raimann Neumann y los hallazgos radiológicos del Dr. Armando Doberti, se realiza tamizaje universal con radiografía de pelvis a todos los niños a los 3 meses de edad.
Como resultado de este tamizaje se ha logrado disminuir los casos de pacientes que requieren cirugía. Nuestra discusión no se enfoca en si se realiza o no el diagnóstico, sino en realizar éste lo más precozmente posible para obtener, con un tratamiento lo menos invasivo posible, mejores resultados.
El objetivo de esta revisión, es traer a la práctica clínica actual de todos aquellos profesionales que se enfrentan en distintos escenarios a esta patología: médicos de atención primaria, enfermeras, médicos en etapas de destinación y formación en distintas regiones del país, pediatras y ortopedistas, aquellas características y signos de sospecha propios de esta enfermedad y detallar las herramientas para un correcto diagnóstico y oportuno tratamiento.
2GENERALIDADESLa displasia del desarrollo de la cadera se encuentra entre las malformaciones congénitas más frecuentes en la práctica clínica del traumatólogo y ortopedista infantil. No se trata de una entidad nosológica única, sino más bien comprende un espectro de anomalías que se presentan de distintas formas, a distintas edades. Para todas ellas, el punto de fallo inicial reside en la laxitud de la cápsula articular, que no logra contener la cabeza femoral dentro de la cavidad cotiloidea.
Estas deformidades anatómicas, dejadas a su evolución sin intervención, dada la naturaleza dinámica del esqueleto infantil en desarrollo, pueden llevar a un continuo progresivo que va desde la simple laxitud capsular (cadera inestable), pasando por la subluxación -pérdida parcial de la relación articular- y la posterior luxación de la cadera, donde la pérdida de congruencia articular es total. Se considera que tanto la subluxación como la luxación son secuelas de una displasia no tratada o sub-diagnosticada.
Las deformidades previamente mencionadas pueden ocurrir in útero (luxación teratológica), al nacer o desarrollarse por factores intrínsecos y extrínsecos durante los primeros meses de vida.
3EMBRIOGéNESIS Y DESARROLLO DE LA ARTICULACIÓN COXOFEMORALLos componentes de la articulación coxofemoral tienen su origen en el mesoderma embrionario. Ya en la 7ma semana de gestación se evidencia una hendidura en el bloque de células precartilaginosas que definirán el futuro cotilo y la epífisis proximal del fémur. La cabeza femoral tiene desde sus orígenes una forma esférica y la configuración de su irrigación está completa hacia el término del período embrionario, antes de pasar al período fetal.
La articulación coxofemoral se configura en la semana 11 de gestación. Desde ese momento, la cabeza femoral crece a una tasa más veloz que el cotilo, determinando así una menor cobertura de la cabeza. En la semana 12 de gestación ocurre la rotación a medial de las extremidades inferiores, condición que puede favorecer la pérdida de congruencia articular.
Es en el segundo trimestre de la gestación, entre las semanas 12 y 18, en que el mayor desarrollo de los estabilizadores externos de la cadera–los músculos- puede evidenciar alteraciones neuromusculares, dando paso a una luxación de la articulación de la cadera. En estos casos se le denomina luxación teratológica y da cuenta de cerca de un 2% de los casos. La luxación teratológica puede ser una patología aislada o acompañarse de una serie de malformaciones congénitas.
4DISPLASIA DEL DESARROLLO DE LA CADERA. ETIOPATOGENIANos referimos al 98% restante, a la también conocida como “luxación típica”; esta ocurre al nacer o durante los primeros meses de vida, cuando tanto factores genéticos como ambientales propician una mayor laxitud articular o un pobre desarrollo de las estructuras que conforman la articulación.
Para que la cadera se desarrolle con normalidad, se requiere un crecimiento armónico entre el cotilo y el fémur proximal.
Numerosas hipótesis han intentado establecer la etiología de la DDC, pero su causa aún se desconoce. Un trastorno mecánico del desarrollo, en que se ve limitada la movilidad del feto in útero, rigidez de la pared uterina (causas extrínsecas). Se enuncian también factores genéticos (intrínsecos), siendo la herencia un elemento importante a considerar en la etiología de la DDC. Todas estas condiciones alterarían el normal desarrollo de la articulación, favoreciendo las deformidades que posteriormente dan pie a la pérdida de armonía articular.
En suma, varios factores pueden contribuir a la DDC; laxitud ligamentosa, factores mecánicos, mal posición in útero y factores ambientales postnatales.
5EPIDEMIOLOGÍALa incidencia de la DDC muestra grandes variaciones según raza y geografía, lo que da cuenta de la relevancia de los factores genéticos y étnicos para el desarrollo de esta condición.
En términos globales, un 1-2% de los recién nacidos tienen sus caderas sub-luxadas o luxadas a momento de nacer. De éstas, 60% se vuelven estables a la semana, y un 88% se vuelve estable hacia los 2 meses de edad4.
En Norteamérica la incidencia de caderas luxadas al nacer es de 1:1000, mientras que las caderas con displasia o subluxación aumentan hasta 10:1000.
En Latinoamérica se encuentran también grandes variaciones regionales. Chile es uno de los países de más alta incidencia; la incidencia histórica alcanza a 1 por cada 500 nacidos vivos (1:500) para luxación. Estudios recientes muestran una incidencia de 5:100 para todas las formas de displasia.
En cuanto a distribución por género, más del 80% de las afectadas son niñas y se presenta en una relación Mujeres: Hombres de 6:1.
El veinte por ciento de los pacientes con DDC tiene presentación bilateral. En los casos unilaterales, la displasia de la cadera izquierda es más frecuente (60%), siendo un 20% unilateral derecha. Lo anterior es atribuido a la posición in útero más frecuente (Occipito-izquierda-anterior).
6FACTORES DE RIESGODado que la DDC pareciera tener un origen multifactorial, se han señalados varios factores a considerar para elevar la sospecha y su posible injerencia en la aparición de esta patología, teniendo los 3 primeros la mayor potencia:
- •
Antecedentes familiares
- •
Género Femenino
- •
Posición podálica
- •
Primer hijo (por rigidez del útero no grávido)
- •
Posición podálica
- •
Oligohidramnios
- •
Anomalías ortopédicas (metatarso varo, tortícolis congénita, pie equinovaro) se describen también como asociadas a una mayor incidencia de DDC
La pérdida de armonía o de la relación congruente entre la epífisis femoral proximal y el techo cotiloideo se da por una serie de alteraciones que comienzan a ocurrir de manera secuencial comenzando por la laxitud capsular, que lleva a la migración y ascenso de la cabeza femoral proximal. Posteriormente, se produce la eversión del labrum, elongación del ligamento redondo y ocupación de la cavidad cotiloidea por estructuras extracapsulares (grasa pulvinar). Sin tener espacio para regresar a su posición dentro de la cavidad articular, la posición de la cabeza femoral fuera del cotilo se estructura, el psoas Ilíaco impide la reposición de la cabeza femoral en su cavidad (deformidad en reloj de arena) y aparecen las alteraciones de la morfología ósea del cotilo y la cabeza femoral.
8DIAGNÓSTICO CLíNICOComo ya se ha enunciado, el diagnóstico temprano es fundamental; idealmente dentro del primer mes de vida en aquellos niños y niñas con factores de riesgo, en los que se estima cerca de un 95% de éxito en el tratamiento conservador si se logra la detección en esta etapa. De ahí se desprende el importante rol que tiene el médico general y/o el pediatra que recibe y controla a estos pacientes en sus primeras semanas de vida. El tratante debe efectuar una búsqueda activa de ciertos signos del examen físico. Si bien ninguno de éstos es patognomónico, conocerlos mejora el índice de sospecha del clínico.
8.1Signo de Ortolani - BarlowEl signo de Ortolani busca reducir una cadera inestable, sub-luxada o luxada. Flexionando el muslo en ángulo recto, apoyando el pulgar en la cara interna del muslo proximal y el dedo medio a nivel del trocánter mayor, se realiza un movimiento de abducción. Este signo es positivo si se logra percibir un “click” de entrada con la maniobra. Realizando la maniobra contraria obtenemos la salida de la cabeza femoral (signo de Barlow). El lograr reproducir ambos signos se traduce en una mayor laxitud articular.
Cabe señalar que este signo desaparece tempranamente, perdiendo sensibilidad cerca de las 8 semanas de vida del paciente.
8.2Limitación de la abducciónVálido a partir de los 14 días de vida, cuando la tonicidad del recién nacido se ha recuperado. Una abducción menor a 60° puede elevar la sospecha de una DDC. En casos unilaterales este signo es más sensible, pues una asimetría en la abducción al comparar el rango de movimiento de ambas caderas debe elevar las sospechas del clínico
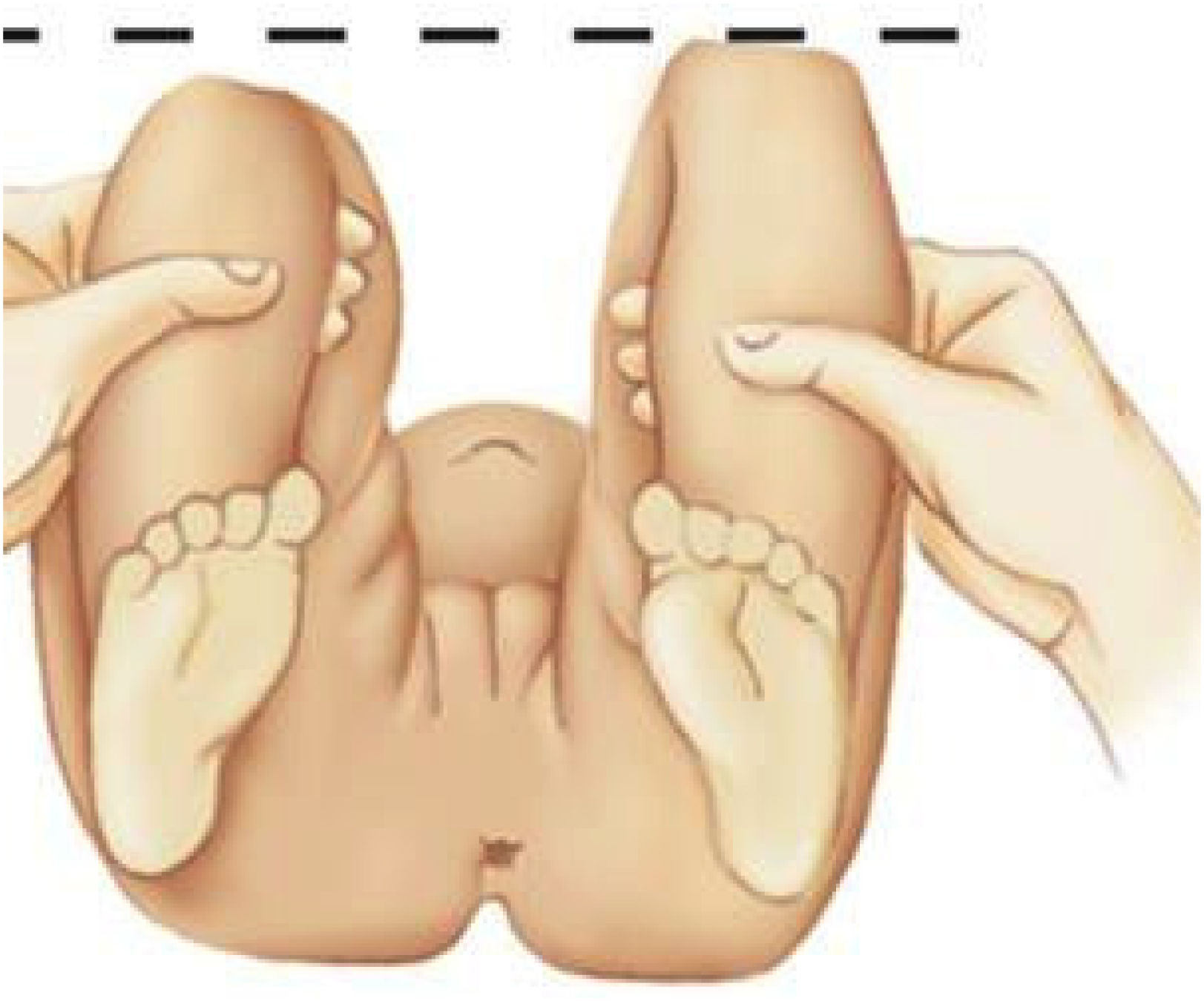
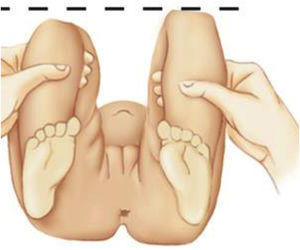
8.3Signo de GaleazziEn casos de DDC unilateral, cuando el paciente es acostado en supino en una camilla y flectarle ambas caderas en 90°, se aprecia una asimetría en la altura de las rodillas; es un signo que corresponde a una luxación de la cadera (Figura 1).
Clásicamente se tiende a incorporar la asimetría de pliegues dentro las pesquisas del examen físico, pero este signo, al igual que el de Trendelemburg, son hallazgos más tardíos–cuando el niño ya ha iniciado la marcha–y por ende de peor pronóstico4,5.
Cuando en un recién nacido se detecta la presencia de alguno de estos signos de sospecha que orientan a la existencia de inestabilidad o alguna alteración del desarrollo de la cadera, debe indicarse a la madre la forma correcta de mudar y vestir al niño(a).
El diagnóstico debe ser confirmado mediante imágenes. Temporalmente hablando, a edades más tempranas, se solicita una ecografía (4 a 6 semanas de vida). A partir de los 3 meses de edad, se solicita una radiografía simple porque es de más fácil interpretación, pero si no existe la posibilidad de realizar una ecografía, la radiografía se puede realizar en cualquier momento desde el nacimiento6.
9DIAGNÓSTICO POR IMÁGENES9.1EcografíaEste método comenzó a usarse en 1979 a raíz de las investigaciones del Dr. Graf en Austria. Ha adquirido gran importancia en el diagnóstico temprano de la patología en muchos centros de la especialidad en varios países de Europa.
Se trata de un método seguro de imagen, no invasivo, que permite visualizar adecuadamente todas las estructuras de la cadera; hueso, tejido cartilaginoso, tejido conjuntivo y tejido fibrocartilaginoso. La forma de obtener las imágenes está estandarizada, lo que permite que estas puedan ser evaluadas en forma segura por cualquier médico que tenga conocimiento de esta. El equipo utilizado debe tener un transductor lineal de al menos 7,5 mega Hertz7.
La ecografía tiene su mayor rendimiento en los niños más pequeños, porque en la medida que va apareciendo el núcleo de osificación femoral, este va limitando el examen.
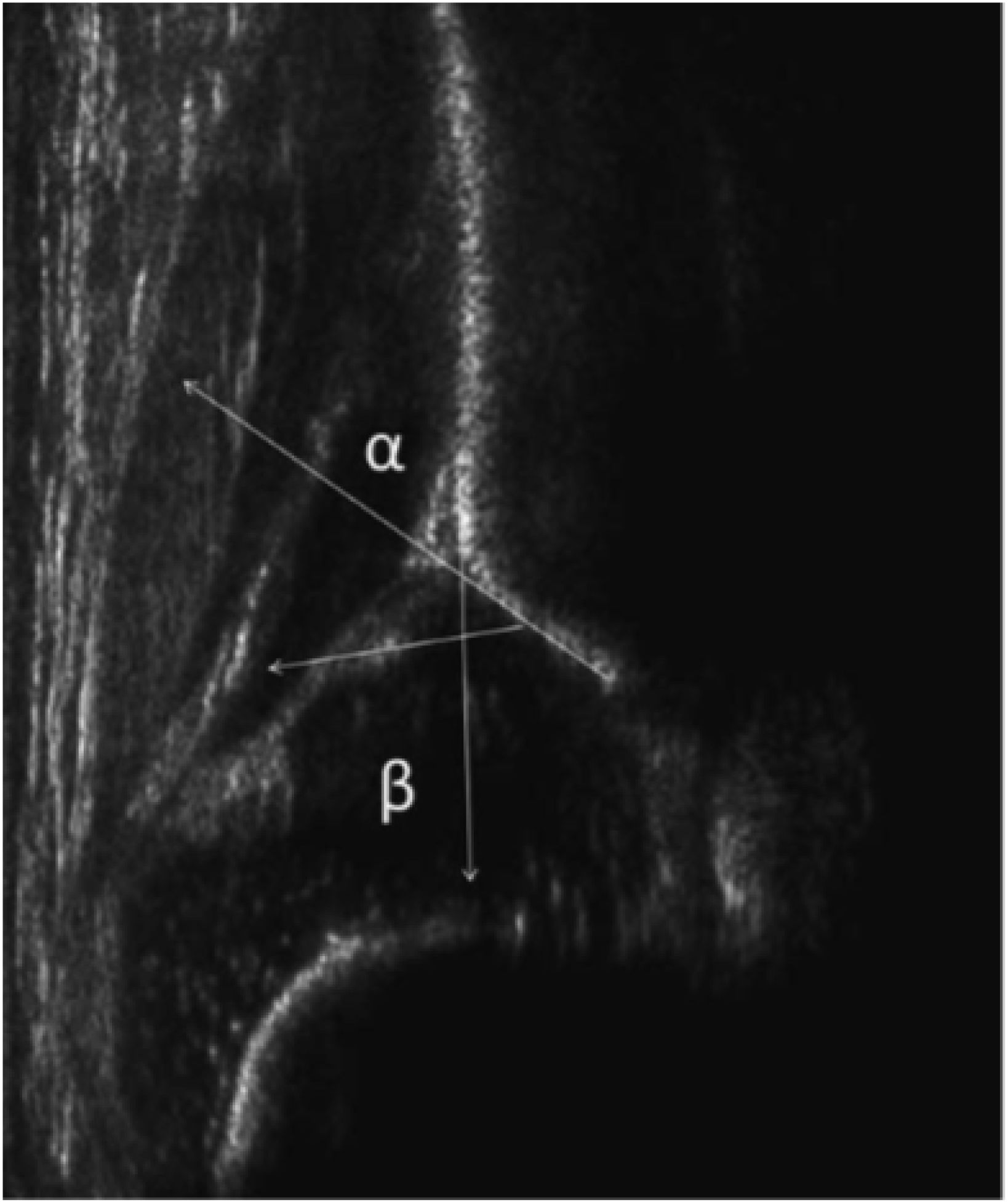
Para que la ecografía sea de utilidad se debe ver en la imagen el plano Standard, el borde inferior del hueso ilíaco y el labrum (Figura 2). Si alguna de estas estructuras no está presente la imagen no puede ser informada y por lo tanto no es útil para un diagnóstico8.
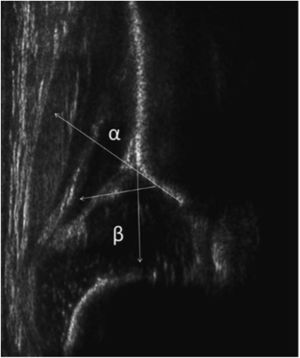
Con la ecografía, mediante la descripción anatómica y con la medición de los ángulos acetabulares, midiendo el techo óseo (ángulo alfa) y el techo cartilaginoso (ángulo beta) se puede clasificar las caderas en diferentes tipos y con esto guiar a un tratamiento adecuado. Las caderas Graf IIb en adelante precisan de tratamiento activo9,10.
Tipo I: cadera normal alfa mayor de 60°
Tipo II: cadera con retraso en el desarrollo acetabular: alfa entre 50° y 60°
Tipo IIa. Menores de 3 meses
Tipo IIb. Mayores de 3 meses
Tipo IIc. Ángulo alfa entre 43° y 49° y ángulo beta menor de 77°
Estable
Inestable
Tipo IId: cadera descentrada alfa entre 43° y 49° y beta mayor de 77°
Tipo III: ángulo alfa menor de 43°
Tipo IV: ángulo alfa menor de 43°
La diferencia entre las tipo III y tipo IV está dado por el desplazamiento del cartílago, si este está desplazado a craneal (Tipo III) o a caudal (Tipo IV).
En la actualidad, se indica a niños que presentan factores de riesgo: a) los que nacen o están en presentación podálica; b) los que tienen familiares directo con luxación de cadera y c) los que están en tratamiento y están en dudas de una reducción perfecta. Está por demostrarse la utilidad de este método como tamizaje en la detección de la enfermedad, a pesar, que es el método de elección en algunos países europeos.
La literatura americana ha popularizado desde el año 1985 el uso de la ecografía con técnica dinámica (Harcke); en nuestra práctica clínica habitual no la utilizamos, porque dicha forma de realizar la ecografía sí necesita de una experiencia previa importante, no es tan reproducible y las imágenes que se obtienen dependen mucho de la experiencia de quién haga el examen.
Nosotros utilizamos la ecografía estática según técnica de Graf, la que está estandarizada.
9.2Diagnóstico RadiológicoEste examen tiene mejor rendimiento desde los 3 meses de edad, teniendo en consideración que los núcleos de la epífisis femoral se visualizan osificados entre los 3 y 8 meses de vida.
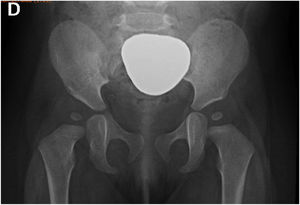
Se solicita una radiografía de pelvis anteroposterior, la cual técnicamente debe ser tomada con el paciente en decúbito supino, con los miembros inferiores en extensión, paralelos y perfectamente simétricos. Si la imagen obtenida es técnicamente correcta, veremos ambas alas iliacas del mismo ancho, los dos agujeros obturadores se verán simétricos, así como también la posición de la metáfisis proximal de ambos fémures. Es requisito fundamental contar con una radiografía bien tomada, para hacer sobre ésta mediciones que tengan validez (Figura 3).
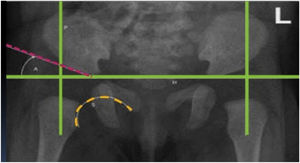
Al enfrentarnos con la radiografía debemos realizar una serie de mediciones y trazar algunas líneas que describiremos, las que nos permitirán realizar un diagnóstico adecuado y ajustar de acuerdo a esto nuestro tratamiento (Figura 4).
Línea de Hilgenreiner: Línea que cruza por el límite superior de ambos cartílagos trirradiados
Línea de Perkins: Línea perpendicular a la línea de Hilgenreiner que corta el borde externo del acetábulo
Línea acetabular: Línea que va desde el borde superior del cartílago trirradiado y cruza tangencialmente el borde externo del cotilo.
Ángulos acetabulares: Angulo formado por la línea de Perkins y la línea acetabular (es de importancia porque esta definirá la presencia de displasia acetabular). Se considera un ángulo acetabular normal menor o igual a 30° en la radiografía de los 3 meses; en condiciones normales, este ángulo debe ir disminuyendo con la edad, conforme el cotilo va perdiendo oblicuidad.
Arco de Shenton: Línea arqueada que se forma al seguir el agujero obturador y continuar por el borde medial del fémur; visualizar esta línea alterada–interrumpida o “quebrada”- puede significar ascenso del fémur. Cabe señalar que por sí sola no constituye diagnóstico, pues la anteversión femoral puede producir que este arco este interrumpido sin significar descentraje de la cabeza femoral.
La intersección de las líneas de Perkins y Hilgenreiner produce 4 cuadrantes, denominados Cuadrantes de Ombredanne (Putti). En una situación normal, el núcleo de la cabeza femoral proximal de ubica en el cuadrante inferomedial.
Se describe también un conjunto de hallazgos que permiten confirmar el diagnóstico de DDC, denominada Triada radiológica de Putti, por el autor que la describió. La tríada está conformada por: hipoplasia del núcleo cefálico femoral, mayor oblicuidad del techo cotiloideo y diástasis externa del extremo proximal del fémur. De los 3 signos, la oblicuidad del techo es la más precoz en hacerse evidente.
Proponemos una nemotecnia que puede resultar de utilidad a momento de evaluar una radiografía anteroposterior de pelvis: ASCENSO, recordando que cuando una cadera está luxada, existe un ascenso del fémur proximal (Galeazzi positivo).
A: Ángulo acetabular y su valor
S: Simetría de agujeros obturadores (radiografía de pelvis bien tomada y por ende, interpretable)
C: Ceja cotiloidea roma
E: Esclerosis central (refleja la zona de carga que hace el fémur contra el cotilo)
N: Núcleos femorales presentes
S: Shenton. Arco simétrico, sin interrupciones
O: Ombredane (Núcleos cabeza femoral en cuadrante inferomedial)
Existe una clasificación radiológica más reciente para la DDC, descrita el 2015 por el Dr. Unni Narayanan del Instituto Internacional de Displasia de Cadera (IHDI, de sus siglas en inglés), que no requiere de la presencia del núcleo de osificación del fémur proximal y por ende permitiría hacer un tamizaje y diagnóstico radiológico a edades más tempranas11,12.
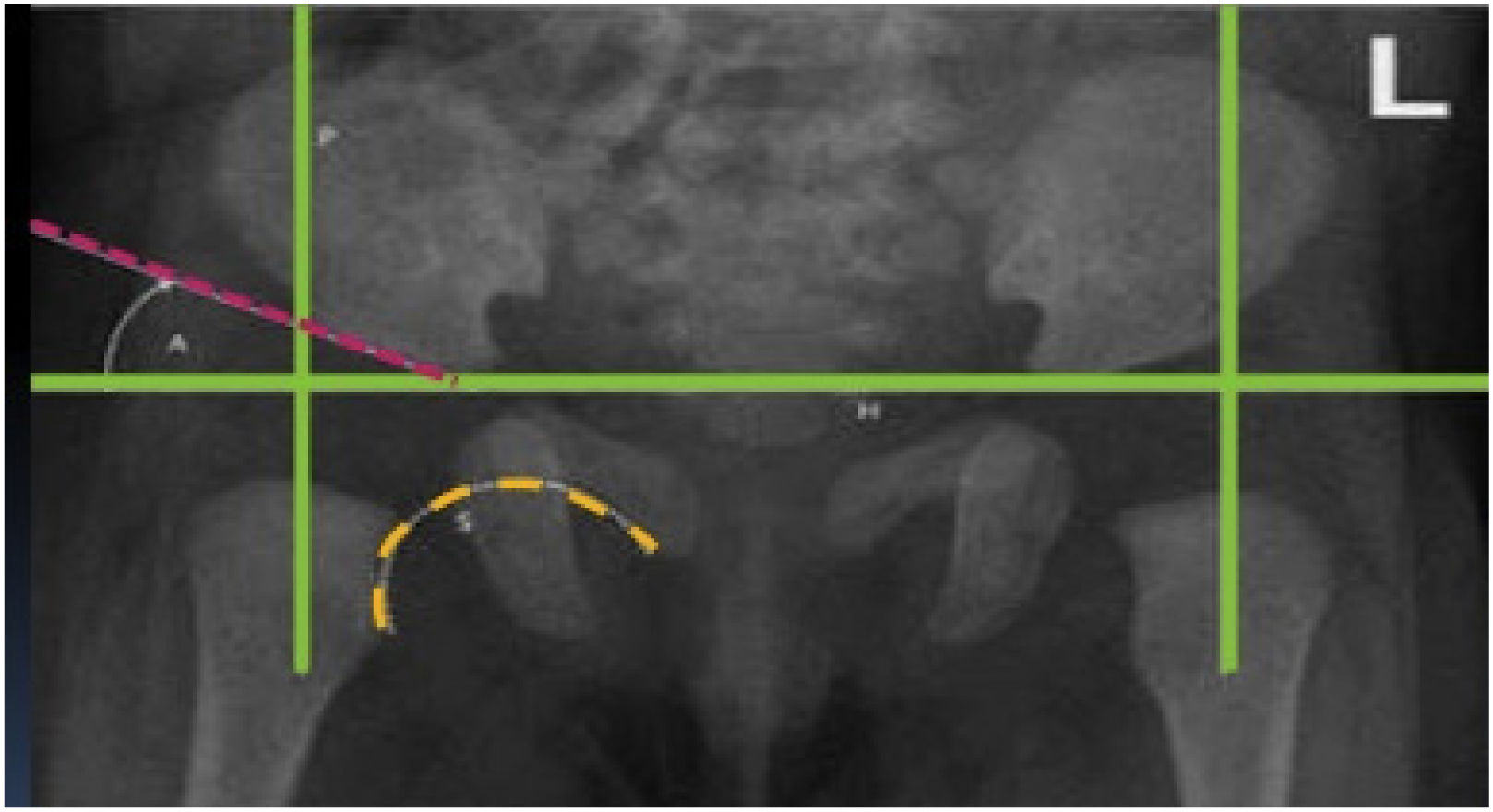
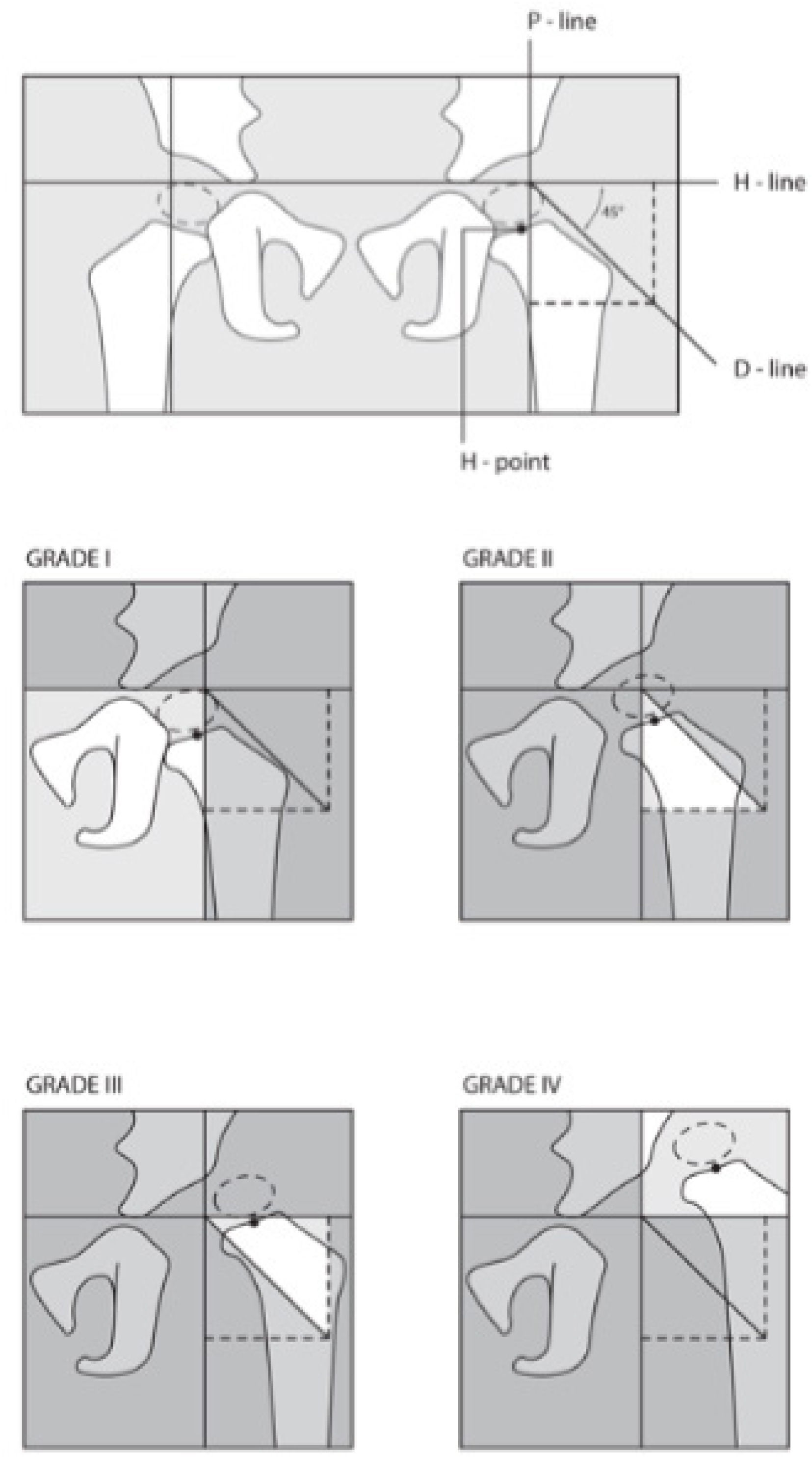
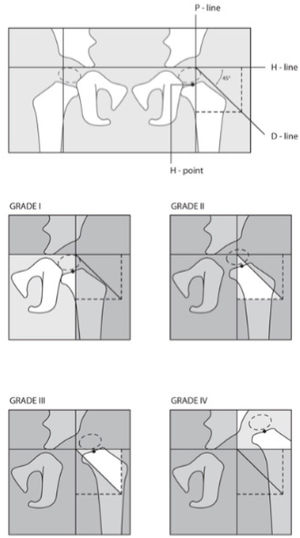
Para su clasificación, la IHDI utiliza las ya conocidas líneas de Hilgenreiner y Perkins, que abrevia como líneas H y P respectivamente. Luego, traza un ángulo de 45° en la intersección de ambas líneas (hacia caudal y lateral), lo que determina la línea D. Además de estas 3 líneas utiliza un punto de referencia denominado Punto H, que representa el punto medio de la metáfisis proximal del fémur. Es este punto el que sirve de eje; su ubicación respecto de las demás líneas determina 4 grados: (Figura 5)
Clasificación radiológica según el International Hip Dysplasia Institute (IHDI, por sus siglas en inglés) para displasia del desarrollo de cadera. Esta clasificación no requiere de la osificación del núcleo de la cabeza femoral. Utilizando las ya conocidas líneas de Hilgenreiner y Perkins (líneas H y P), se traza un ángulo de 45° en la intersección de ambas líneas (hacia caudal y lateral), lo que determina la línea D. Además de estas 3 líneas se utiliza un punto de referencia denominado Punto H (punto medio de la metáfisis proximal del fémur). El punto H sirve de eje; su ubicación respecto de las demás líneas determina 4 grados. (Ref.12).
Grado I: punto H contacta la línea P o se encuentra medial a ésta (cadera normal)
Grado II: punto H lateralizado respecto de la línea P y medial a línea D
Grado III: punto H lateral a línea D, sobre o bajo la línea H
Grado IV: punto H por sobre la línea H
10TRATAMIENTONo existe tratamiento exento de complicaciones, por lo que éste debe realizarse de acuerdo a lo confirmado en el diagnóstico clínico y por imágenes. El tratamiento debe iniciarse a la brevedad posible para poder así optimizar los resultados. En general, mientras más precoz se inicie el tratamiento, mayor es la posibilidad de obtener resultados óptimos.
El tratamiento se sostiene en 3 pilares fundamentales: Reducción, Estabilización y Maduración4,13.
Reducción, para conseguir una adecuada relación entre cabeza femoral/cotilo.
Estabilización, con algún método de contención que permita que la cabeza femoral se mantenga estable en el acetábulo
Maduración, permitir el desarrollo y osificación de las estructuras que forman la cadera.
El tratamiento dependerá de la edad del paciente y si se trata de una displasia con la cabeza femoral bien centrada o de una displasia asociada a algún grado de des-centraje de la cadera.
Ante el escenario clínico de un paciente de 3 meses de edad con una radiografía que muestra displasia acetabular (ángulo acetabular mayor a 30°), con fémur bien centrado, sólo debemos indicar medidas que favorezcan una buena abducción de la cadera y re-controlar clínicamente y por imagen en 4 semanas.
En cambio, si nos encontramos con una displasia acetabular con descentraje de la cadera, estas medidas son insuficientes y debemos agregar algún tipo de tratamiento para lograr obtener un buen centraje de la cabeza femoral (reposición) asociado a una estabilización.
En nuestro país, dos son los métodos de contención que están validados y estandarizados para cumplir con la reducción y estabilización articular: el arnés de Pavlik y el Cojín de Frejka. Este último no es utilizado en nuestro equipo.
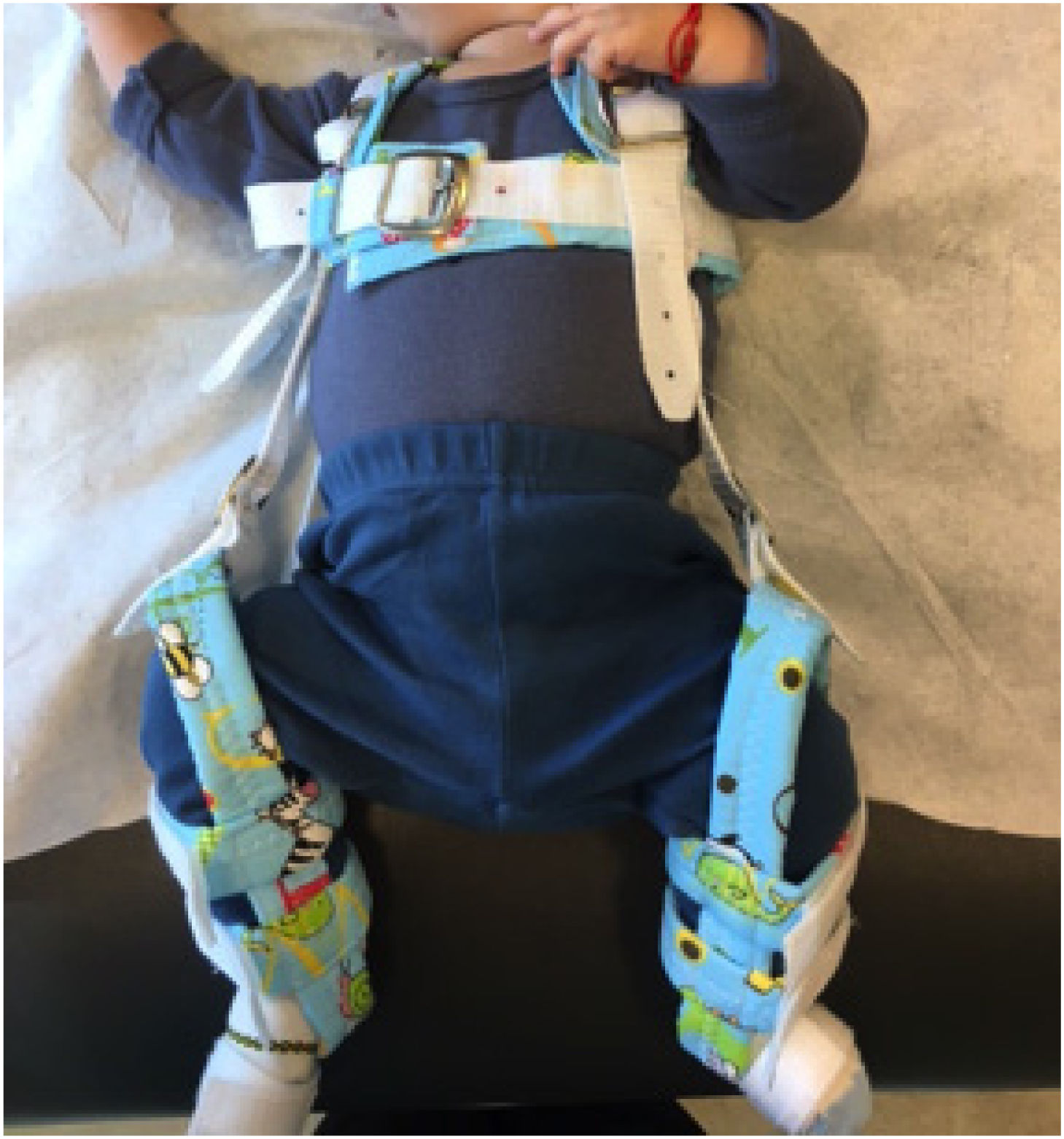
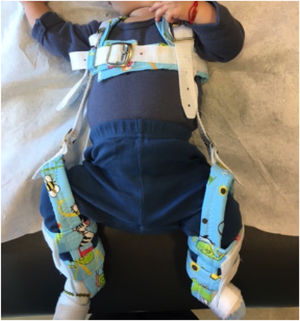
10.1Arnés de PavlikDescrito por Dr. Pavlik en 1952, este sistema de correas persiste en Chile a la fecha como la forma de tratamiento standard en la mayoría de los pacientes menores de 10 meses. La Guía GES del Ministerio de Salud (2010) lo recomienda como primera línea de tratamiento (Grado B de recomendación). Se trata de un sistema funcional y dinámico; seguro, altamente efectivo. Cuando está debidamente indicado y bien utilizado, reporta tasas de éxito sobre el 90%14,15.
Para que este tratamiento resulte exitoso es muy importante asegurar una correcta posición de las extremidades inferiores en el arnés, de modo de conseguir flexión de cadera de 90° y abducción de caderas entre 45°-60° (Figura 6). Es aconsejable realizar un cambio de posición progresivo y gradual hasta los rangos de flexión/abducción de cadera ya mencionados. El hacerlo de este modo, a diferencia de una corrección más abrupta, evita una de las complicaciones más temidas y complejas del tratamiento de la DDC: la necrosis avascular de la cabeza femoral.
El uso de correas debe ser las 24hrs. del día; sólo retirarlas a momento del baño del lactante.
En términos generales, los pacientes se mantienen en tratamiento con correas un promedio de 4-6 meses. Este tiempo estimado varía, dependiendo tanto de la severidad inicial de la displasia (simple inmadurez versus franca inestabilidad con luxación) como del momento en que se inicia el tratamiento. A menor edad, menor tiempo de uso del arnés.
De no obtenerse la reducción deseada con este método, transcurridas por lo menos 6 semanas desde su instalación, hay que recurrir a un cambio de estrategia.
10.2Botas de yeso y yugoAnte el fracaso de la contención y reducción con correas, o si el lactante ya tiene una edad en que no tolera las correas (generalmente sobre los 7-8 meses de vida), se puede recurrir a la colocación de un yeso que mantenga–con la ayuda de un yugo adosado a las botas- en forma permanente la reducción en posición de centraje de las caderas.
11FRACASO DEL TRATAMIENTO ORTOPÉDICOLas caderas que no logren reducir con estas alternativas de tratamiento, deben ser sometidas a un procedimiento quirúrgico. Generalmente se trata de pacientes en que el tratamiento fue instaurado más tardíamente o ante caderas con grados de luxación que favorecieron que el espacio articular se vea ocupado por obstáculos anatómicos que impiden la adecuada reducción (tejido fibroadiposo, elongación del ligamento redondo, tendón del psoas)16,17.
Dentro de las alternativas de tratamiento quirúrgico de la DDC en el lactante se cuenta con:
- •
Reducción cerrada (tenotomía en psoas y aductores)
- •
Reducción abierta
La reducción abierta se puede realizar a través de un abordaje medial, si el lactante es menor de 1 año. En nuestra experiencia no realizamos este abordaje para realizar una reducción abierta por el alto porcentaje de complicaciones (necrosis de la cabeza femoral) que hemos tenido y que reporta también la literatura, por lo que cuando es necesaria la reducción quirúrgica la realizamos a través de un abordaje anterolateral.
12CONCLUSIONESA día de hoy, la displasia del desarrollo de la cadera es un diagnóstico absolutamente vigente; se enmarca dentro de la gama de patologías ortopédicas del recién nacido y lactante, cuyo diagnóstico precoz incide tanto en el tiempo y tipo de tratamiento a ofrecer, como en el pronóstico a largo plazo de funcionalidad de la articulación y -por ende- de calidad de vida.
La búsqueda activa de signos del examen físico, así como la correcta interpretación de los exámenes de imagen y la oportuna derivación al sub-especialista, sellan el destino de funcionalidad de la cadera a futuro.
Esta es una patología en la que “llegar tarde” a su diagnóstico y manejo, nos asegura un mal escenario. El potencial de remodelación se va limitando con la madurez esquelética, y los tratamientos se hacen progresivamente más complejos.
En un Chile que demográficamente ha experimentado cambios en los últimos 10 años, se hace necesario actualizar data epidemiológica que dé cuenta de la incidencia actual de esta patología en nuestro país, y asimismo, actualizar la guía clínica GES para esta condición.
13Declaración de conflicto de interésLos autores declararon no tener conflictos de intereses.