Las Infecciones de Transmisión Sexual (ITS) son infecciones causadas por diversos agentes (bacterias, virus, parásitos, protozoos, entre otros) y cuyo mecanismo de transmisión es el contacto sexual: genital, oral o anal, condición que les da su principal característica y que tiene implicancias en la prevención, pues se relaciona directamente con el "comportamiento sexual" del ser humano, y por lo tanto, con un acto de decisión personal.
Las ITS son "PROBLEMA DE TODOS" en razón de ser Universales, no respetando razas, sexos, edad, cultura, creencias religiosas, situación socioeconómica, etc. Constituyen aún un importante problema de Salud Pública en todo el mundo a pesar de los esfuerzos por controlarlas y eventualmente erradicarlas como ha sucedido con otras enfermedades infecto contagiosas.
Las modernas tecnologías usadas en el diagnóstico de laboratorio permiten identificar con mayor eficiencia los agentes causales, y el desarrollo de nuevos antibióticos permiten tratar con mayor eficacia, interrumpiendo así la transmisión.
Sexually Transmitted Infections(STI)are sexually infections caused for many agents (bacterias, virus, parasites, protozoos, etc.) and where the transmission is the sexual contact, vaginal, anal or oral, condition who give them the principal characteristic. And that have very important implicancies in prevention, because is directed related with sexual behaviour of human being and finally with and act of personal decision.
The STI are a problem of all, in reason of being universal, without respect of races, sex, age, culture, religious credences, social economical position, etc. Today are an important problem in public health in all the World in spite the efforts for control and eventually erradicate them in the way who has succeded with others infectious diseases.
Moderns technologies used in the laboratory diagnosis allow us identified with more eficcacious the agents and the development of new antibiotics will be the key to treat with more eficciency our patients and by this way close the chain of transmission.
Las Infecciones de Transmisión Sexual (ITS) son infecciones causadas por diversos agentes (bacterias, virus, parásitos, protozoos, etc.) y cuyo mecanismo de transmisión es el contacto sexual: genital, oral o anal, condición que les da su principal característica y que tiene implicancias en la prevención, pues se relaciona directamente con el "comportamiento sexual" del ser humano, y por lo tanto, con un acto de decisión personal.
Las ITS son "PROBLEMA DE TODOS" en razón de ser Universales, no respetando razas, sexos, edad, cultura, creencias religiosas, situación socioeconómica, etc. Constituyen aún un importante problema de Salud Pública en todo el mundo a pesar de los esfuerzos por controlarlas y eventualmente erradicarlas como ha sucedido con otras enfermedades infecto contagiosas (1, 2).
Las modernas tecnologías usadas en el diagnóstico de laboratorio permiten identificar con mayor eficiencia los agentes causales, y el desarrollo de nuevos antibióticos permiten tratar con mayor eficacia, interrumpiendo así la transmisión.
A pesar de todo ese esfuerzo las ITS continúan vigentes y algunas en aumento, como lo revelan estimaciones de la Organización Mundial de la Salud que indican que cada año se producen en todo el mundo 330 millones de nuevos casos de ITS.
La pesquisa, el diagnóstico precoz y el tratamiento oportuno de las ITS son instancias fundamentales para el control de estas enfermedades, que además son facilitadoras en la adquisición del VIH, causante del SIDA. Tomando en cuenta que en muchos países las ITS están aumentando, ninguna duda cabe de que la educación sexual a los adolescentes y la consejería en ITS-VIH a todas las personas deben ser actividades prioritarias e ineludibles de la sociedad, si esa sociedad realmente pretende que sus futuras generaciones tengan una sexualidad sana, con el menor riesgo de adquirir ITS y VIH, y sin embarazos no planificados. Las ITS son prevenibles siempre y cuando el ser humano sea responsable al ejercitar su sexualidad. Y ello se puede lograr si las personas adoptan alguna de tres conductas: abstinencia sexual, pareja única o uso de preservativo.
En esta presentación nos referiremos a las cuatro principales y más frecuentes ITS en Chile:
Sífilis, Gonorrea, Herpes genital e Infección por Virus Papiloma Humano (Condilomas acuminados).
Epidemiología de las infecciones de transmisión sexual (ITS)Las ITS constituyen un problema de salud pública vigente en todo el mundo.
Si bien el mejor diagnóstico y tratamiento de ellas, han logrado -en Chilereducir sus tasas, especialmente en Sífilis y Gonorrea, no es menos cierto que ellas continúan afectando muchas personas, especialmente embarazadas y adolescentes de 13 años y más.
Los datos que comento son las estadísticas que tiene el Departamento de Epidemiología del Ministerio de Salud hasta el año 2010, los que se obtienen del Formulario de Notificación Obligatoria que envían los Servicios de salud (ENO) en Sífilis y Gonorrea.
Recordar que es obligación de cada profesional médico que diagnostica alguna de estas enfermedades, en consulta privada o en centros privados, notificar los casos.
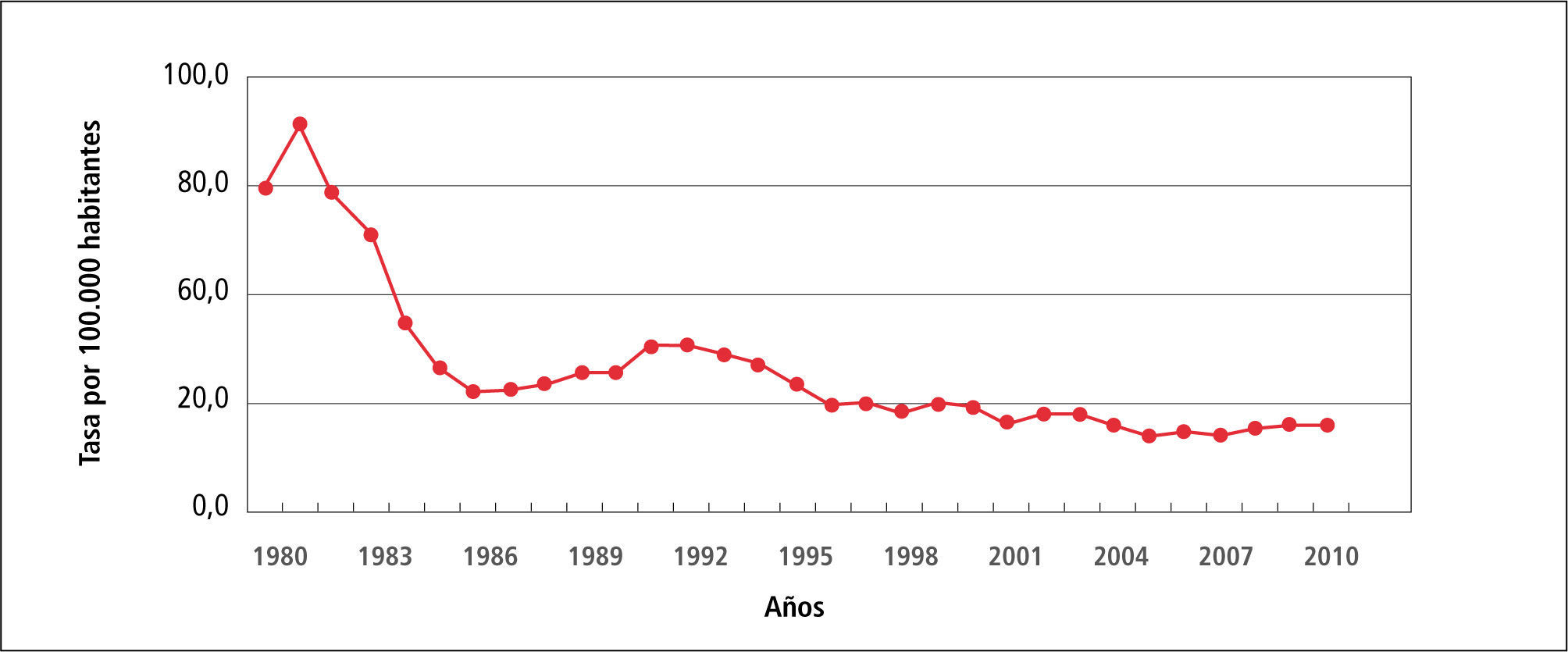
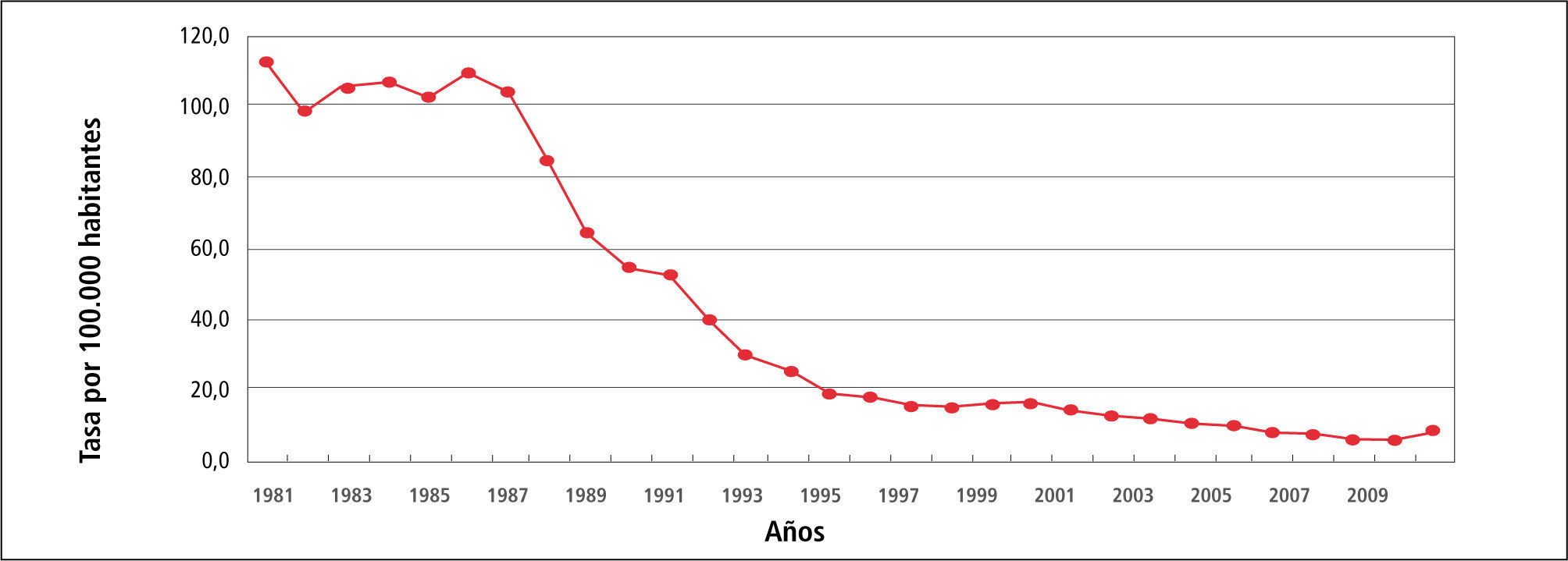
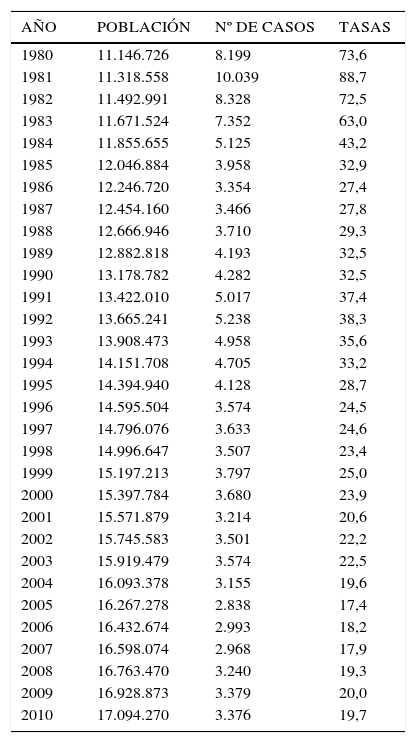
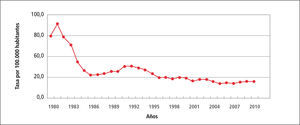
En la Tabla 1 “Casos y Tasas de Sífilis, Chile 1980-2010”, se observa que la tasa de Sífilis ha variado de 73,6 en 1980 hasta llegar a 19,7 por 100.000 habitantes el 2101, con fluctuaciones al alza en 1981 para posteriormente continuar descendiendo.
Casos y tasas de sífilis, chile, 1980 - 2010
| AÑO | POBLACIÓN | Nº DE CASOS | TASAS |
|---|---|---|---|
| 1980 | 11.146.726 | 8.199 | 73,6 |
| 1981 | 11.318.558 | 10.039 | 88,7 |
| 1982 | 11.492.991 | 8.328 | 72,5 |
| 1983 | 11.671.524 | 7.352 | 63,0 |
| 1984 | 11.855.655 | 5.125 | 43,2 |
| 1985 | 12.046.884 | 3.958 | 32,9 |
| 1986 | 12.246.720 | 3.354 | 27,4 |
| 1987 | 12.454.160 | 3.466 | 27,8 |
| 1988 | 12.666.946 | 3.710 | 29,3 |
| 1989 | 12.882.818 | 4.193 | 32,5 |
| 1990 | 13.178.782 | 4.282 | 32,5 |
| 1991 | 13.422.010 | 5.017 | 37,4 |
| 1992 | 13.665.241 | 5.238 | 38,3 |
| 1993 | 13.908.473 | 4.958 | 35,6 |
| 1994 | 14.151.708 | 4.705 | 33,2 |
| 1995 | 14.394.940 | 4.128 | 28,7 |
| 1996 | 14.595.504 | 3.574 | 24,5 |
| 1997 | 14.796.076 | 3.633 | 24,6 |
| 1998 | 14.996.647 | 3.507 | 23,4 |
| 1999 | 15.197.213 | 3.797 | 25,0 |
| 2000 | 15.397.784 | 3.680 | 23,9 |
| 2001 | 15.571.879 | 3.214 | 20,6 |
| 2002 | 15.745.583 | 3.501 | 22,2 |
| 2003 | 15.919.479 | 3.574 | 22,5 |
| 2004 | 16.093.378 | 3.155 | 19,6 |
| 2005 | 16.267.278 | 2.838 | 17,4 |
| 2006 | 16.432.674 | 2.993 | 18,2 |
| 2007 | 16.598.074 | 2.968 | 17,9 |
| 2008 | 16.763.470 | 3.240 | 19,3 |
| 2009 | 16.928.873 | 3.379 | 20,0 |
| 2010 | 17.094.270 | 3.376 | 19,7 |
Tasas por 100.000 hab.
En el Gráfico 1 “Tasa de incidencia de Sífilis, Chile 1980-2010” solo reitera lo dicho para la Tabla 1.
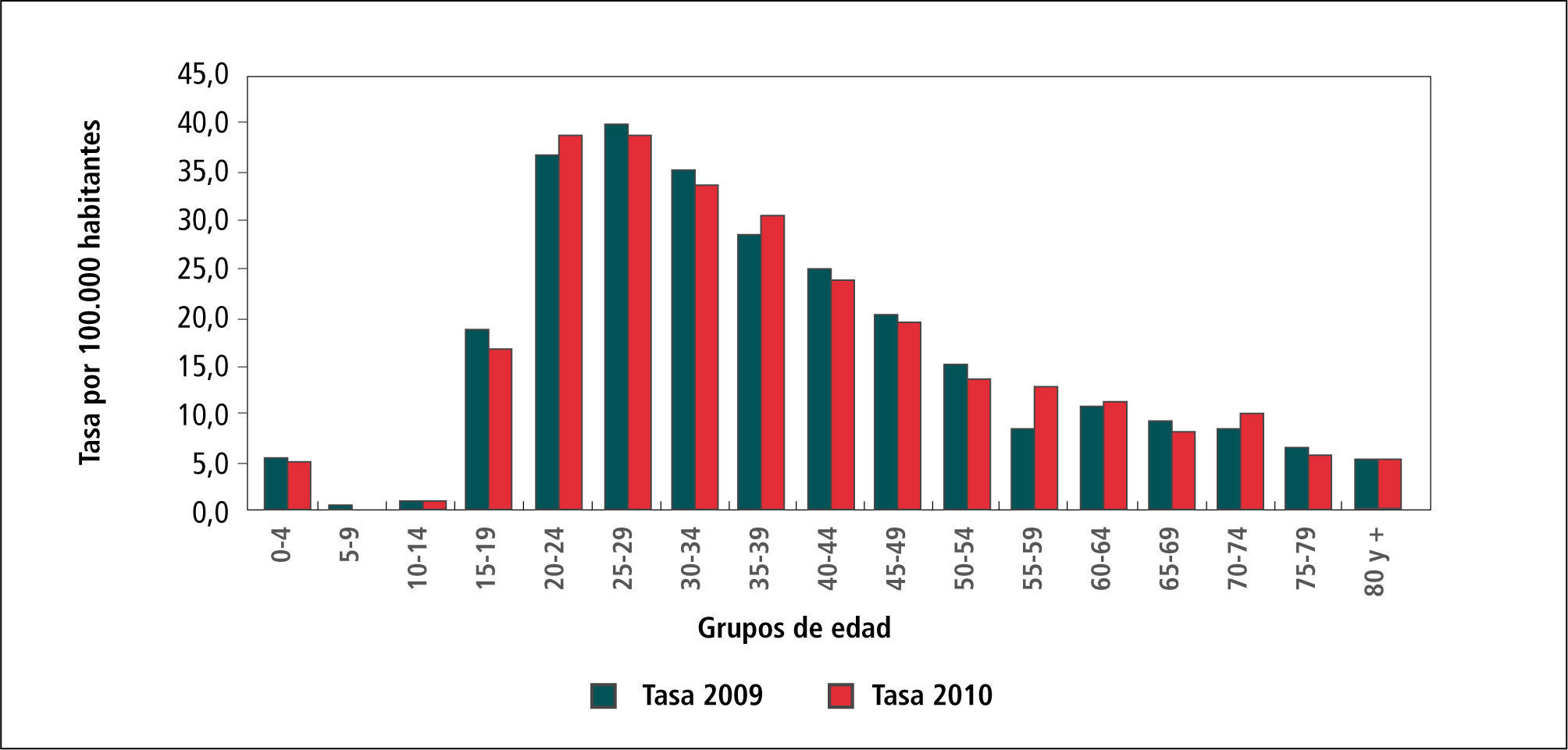
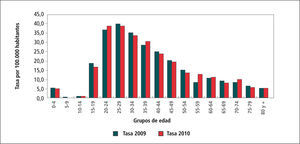
En el Gráfico 2, “Tasa de Sífilis por grupos de edad, 2009-2010” se observa claramente que el principal grupo etario es el de 25-29 años, seguido del grupo de 20-24 años y en tercer lugar el 35-39 años. Esto es lógico pues son las edades más sexualmente activas.
El grupo adolescente, 15-19 años ocupa el 7º lugar, esto significa que si bien no son por ahora el grupo más afectado, es el grupo que está teniendo relaciones sexuales más precozmente.
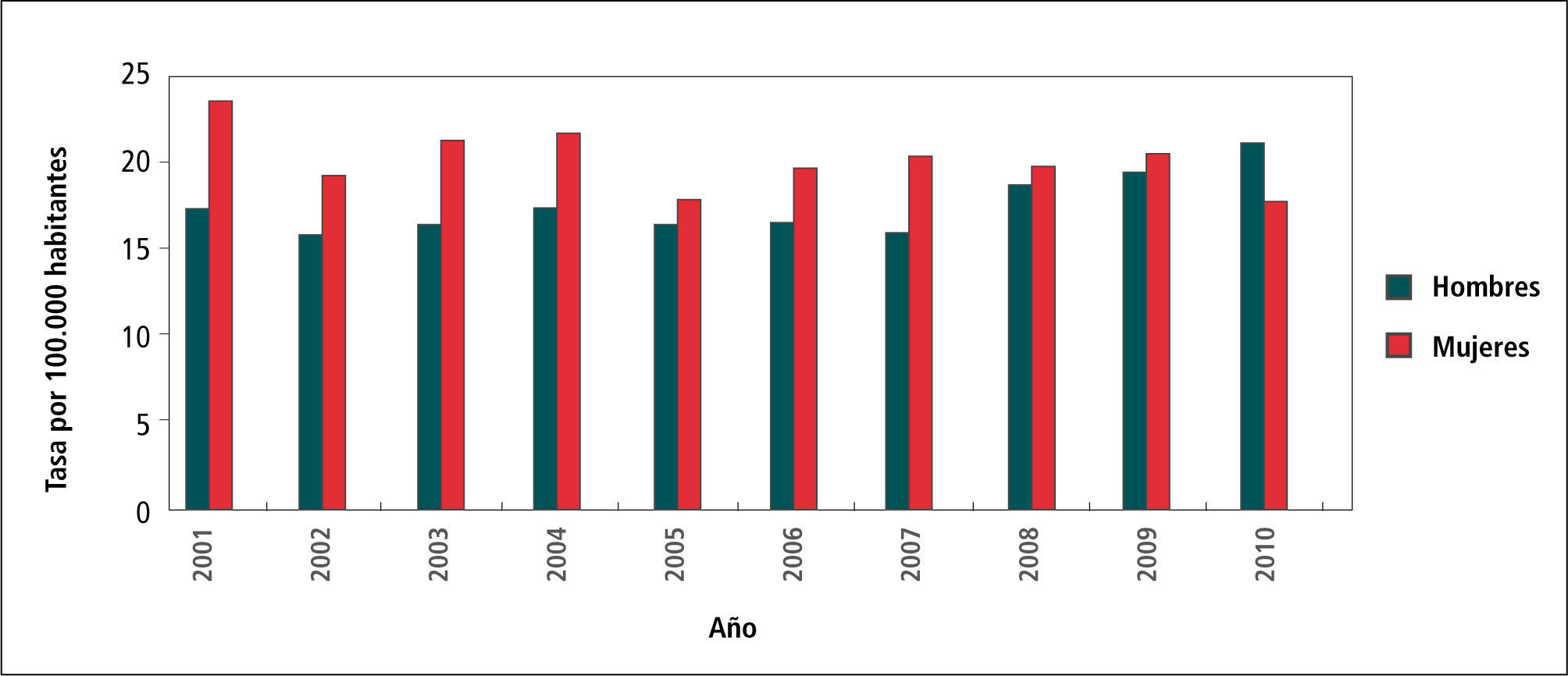
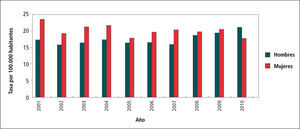
En el Gráfico 3 “Tasas de Sífilis por Sexo, Chile 2001-2010”, se observa que la tasa en mujeres es mayor que la de hombres, especialmente en el período 2001 y 2007, para luego el 2008 y 2009 ser muy similares.
Esto se podría explicar porque en la mujer existen instancias de pesquisa programadas principalmente durante la gestación. Y en mujeres especialmente expuestas al riesgo: comercio sexual y mujeres que cursan con cualquier otra ITS.
El 2010 los hombres superan a las mujeres y según OPS ello se debe al aumento de casos en hombres que tienen sexo con hombres (HSH).
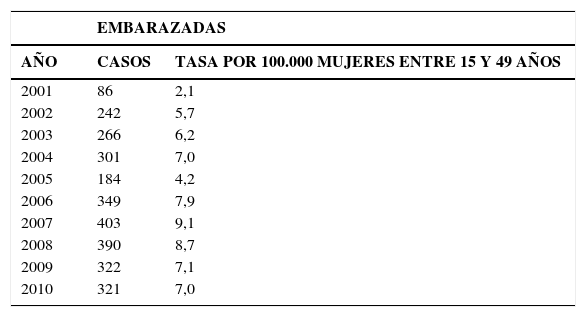
En la Tabla 2, “Tasas de Sífilis en embarazadas, 2001-2010, la tasa pasó de 2,1 por 100.000 en mujeres de 15 a 49 años a 7,0 el año 2010. Ello se debería a la mejor pesquisa de Sífilis en mujeres embarazadas.
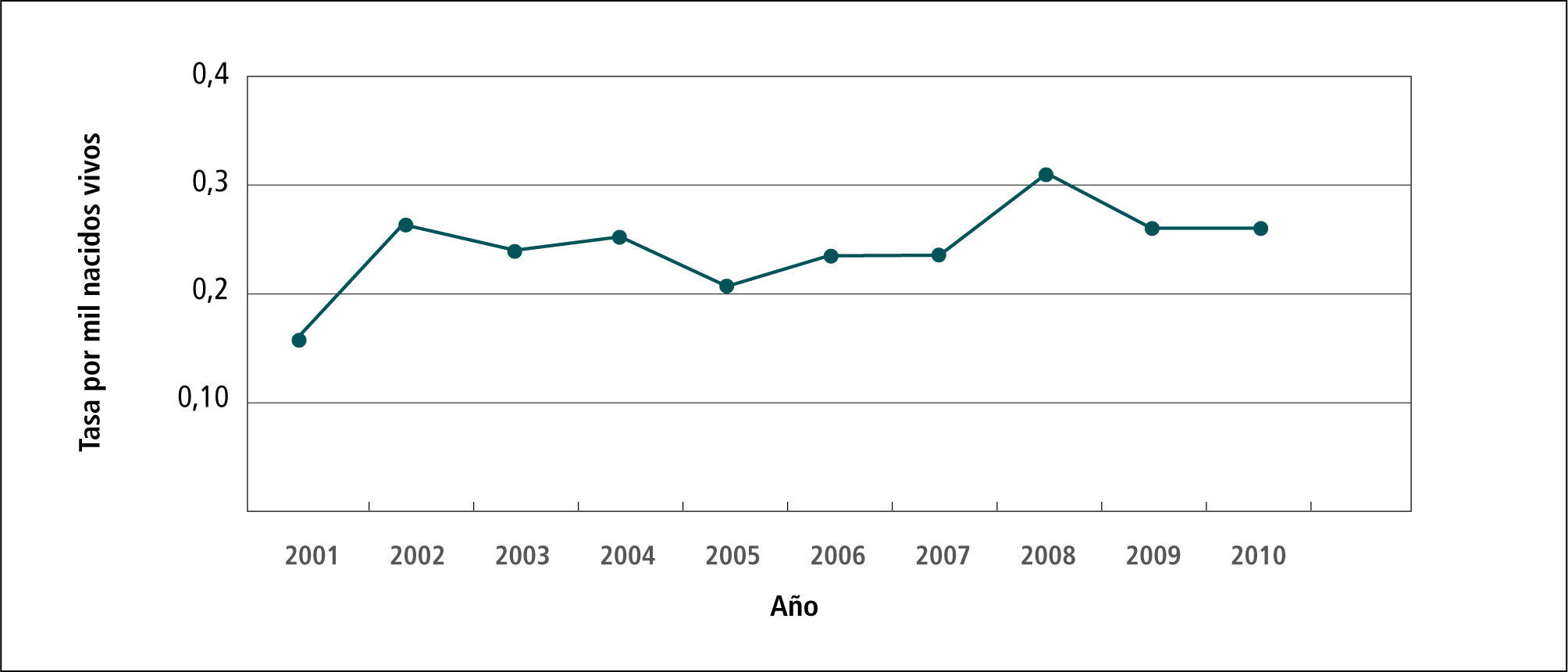
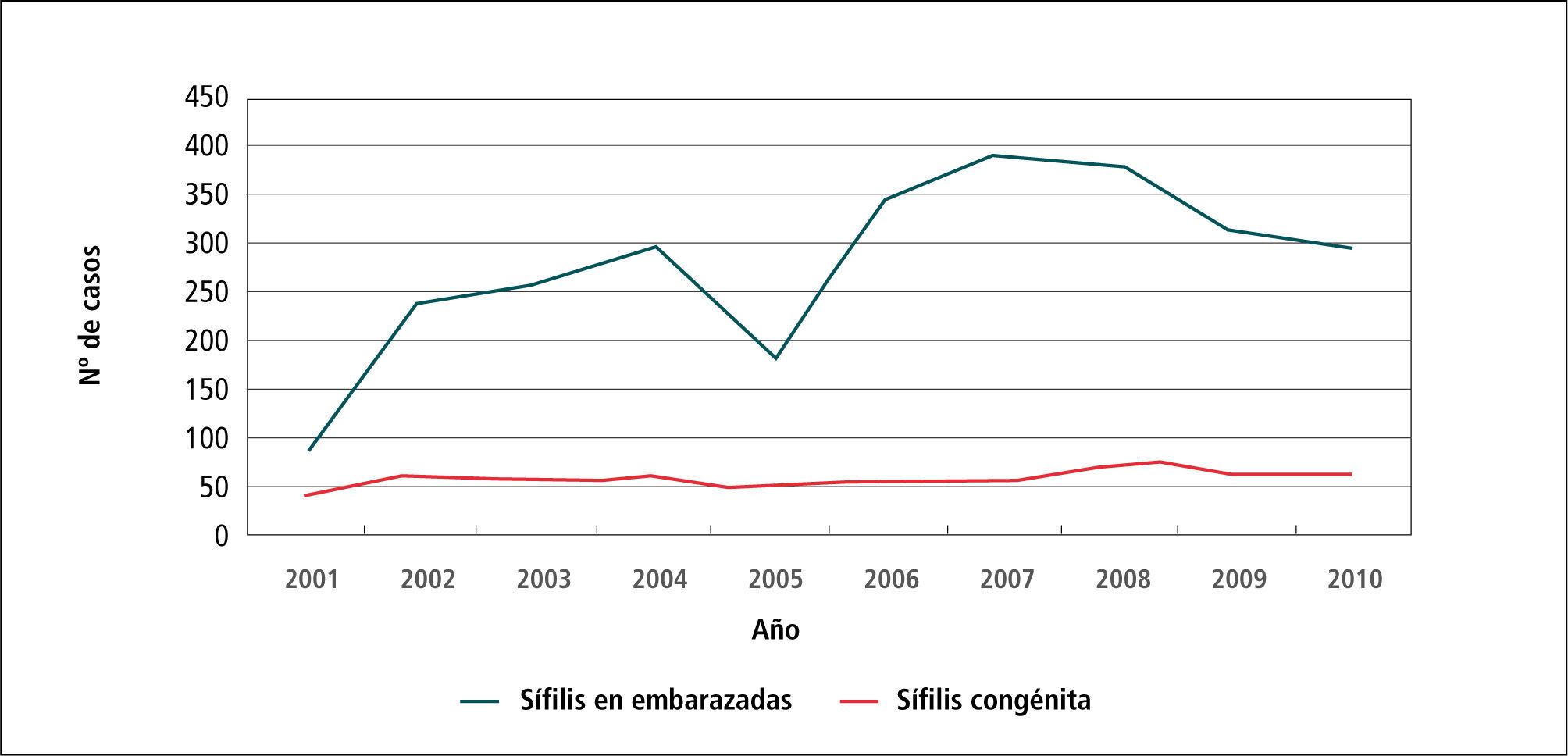
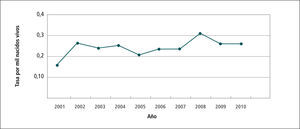
En el Gráfico 4 “Tasa de notificación de casos de sífilis congénita” en el período 2001-2010 se observa que la tasa varía de 0,15 hasta 0,3 por 1.000 nacidos vivos (NV).
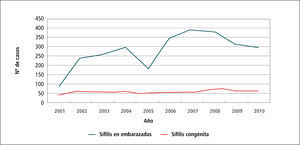
En el Gráfico 5 “Casos de Sífilis en embarazadas y Sífilis congénita” se observa un aumento de casos de Sífilis en embarazadas en el período 2001 a 2004, para luego descender el 2005 y aumentar desde el 2006 al 2008 a alrededor de 350 casos; y tendiendo a disminuir desde el 2009 al 2010 a unos 300 casos.
Por otra parte, los casos de Sífilis congénita entre el 2001 y el 2010 se han mantenido estable en alrededor de 50 casos anuales.
Aquí cabe explicar si hubo 300 casos de Sífilis en embarazadas por año y solo 50 de Sífilis congénita, significa que el sistema de salud detectó, diagnosticó y trató oportuna y adecuadamente a 300 mujeres embarazadas con Sífilis y así se evitaron 250 casos de sífilis congénita.
Corresponde señalar que los gobiernos de los países latinoamericanos desde hace una década se comprometieron con OMS/OPS a llevar a cabo el Plan de Eliminación de la Sífilis Congénita.
La definición operativa para considerar eliminada esta enfermedad es que no deben ocurrir más de 0,5 casos de Sífilis Congénita por 1000 nacidos, incluyendo vivos y mortinatos.
Chile está en 0,25/1000 nacidos, por lo que se considera en rango de eliminación y por tanto debe mantener los logros alcanzados.
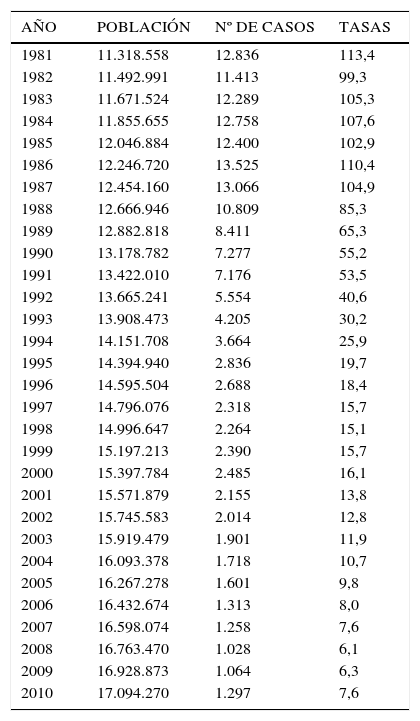
GonorreaLa Tabla 3 muestra los Casos y Tasas de Gonorrea en el período 1981 -2010.
Casos y tasas de gonorrea, chile, 1981-2010
| AÑO | POBLACIÓN | Nº DE CASOS | TASAS |
|---|---|---|---|
| 1981 | 11.318.558 | 12.836 | 113,4 |
| 1982 | 11.492.991 | 11.413 | 99,3 |
| 1983 | 11.671.524 | 12.289 | 105,3 |
| 1984 | 11.855.655 | 12.758 | 107,6 |
| 1985 | 12.046.884 | 12.400 | 102,9 |
| 1986 | 12.246.720 | 13.525 | 110,4 |
| 1987 | 12.454.160 | 13.066 | 104,9 |
| 1988 | 12.666.946 | 10.809 | 85,3 |
| 1989 | 12.882.818 | 8.411 | 65,3 |
| 1990 | 13.178.782 | 7.277 | 55,2 |
| 1991 | 13.422.010 | 7.176 | 53,5 |
| 1992 | 13.665.241 | 5.554 | 40,6 |
| 1993 | 13.908.473 | 4.205 | 30,2 |
| 1994 | 14.151.708 | 3.664 | 25,9 |
| 1995 | 14.394.940 | 2.836 | 19,7 |
| 1996 | 14.595.504 | 2.688 | 18,4 |
| 1997 | 14.796.076 | 2.318 | 15,7 |
| 1998 | 14.996.647 | 2.264 | 15,1 |
| 1999 | 15.197.213 | 2.390 | 15,7 |
| 2000 | 15.397.784 | 2.485 | 16,1 |
| 2001 | 15.571.879 | 2.155 | 13,8 |
| 2002 | 15.745.583 | 2.014 | 12,8 |
| 2003 | 15.919.479 | 1.901 | 11,9 |
| 2004 | 16.093.378 | 1.718 | 10,7 |
| 2005 | 16.267.278 | 1.601 | 9,8 |
| 2006 | 16.432.674 | 1.313 | 8,0 |
| 2007 | 16.598.074 | 1.258 | 7,6 |
| 2008 | 16.763.470 | 1.028 | 6,1 |
| 2009 | 16.928.873 | 1.064 | 6,3 |
| 2010 | 17.094.270 | 1.297 | 7,6 |
Tasa por 100.000 hab.
Como se aprecia los casos y tasas han disminuido significativamente.
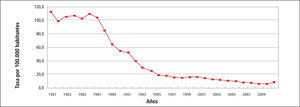
El Gráfico 6 es aun más claro al mostrar una curva descendente entre 1981 con 113,4 por 100.000/ hab. a 7,5 por 100. 000 hab. el 2010.
Se desconoce si esto es debido a un descenso real de la enfermedad y/o a una probable subnotificación de casos.
Clínica de la its sífilisLa Sífilis es una enfermedad infecciosa sistémica causada por Treponema
Pallidum, bacilo Gram negativo que afecta sólo al género humano.
La Sífilis ha sido dividida en manifestaciones precoces y tardías, cuyo límite se sitúa convencionalmente en un año. La importancia epidemiológica de esta división radica en la posibilidad de transmisión sexual de la enfermedad, ya que las lesiones cutáneo mucosas de las formas precoces son contagiosas y las manifestaciones tardías no lo son.
La evolución natural de la enfermedad tiene un curso variable en diferentes pacientes, un tercio de los infectados evoluciona espontáneamente hacia la recuperación total sin tratamiento, un tercio permanece en etapa latente, evidenciándose solamente por tests serológicos reactivos y en el tercio restante la enfermedad evoluciona hacia la etapa destructiva (sífilis terciaria).
El diagnóstico de Sífilis es el resultado de la correlación entre antecedentes epidemiológicos, la clínica y exámenes de laboratorio.
Período de Incubación: El periodo de incubación es de 4 semanas (rango de 3 a 90 días).
Sífilis PrimariaLa primera manifestación clínica aparece en el punto de inoculación (entrada) del treponema, y es una pequeña mácula que se transforma en una pápula que se ulcera.
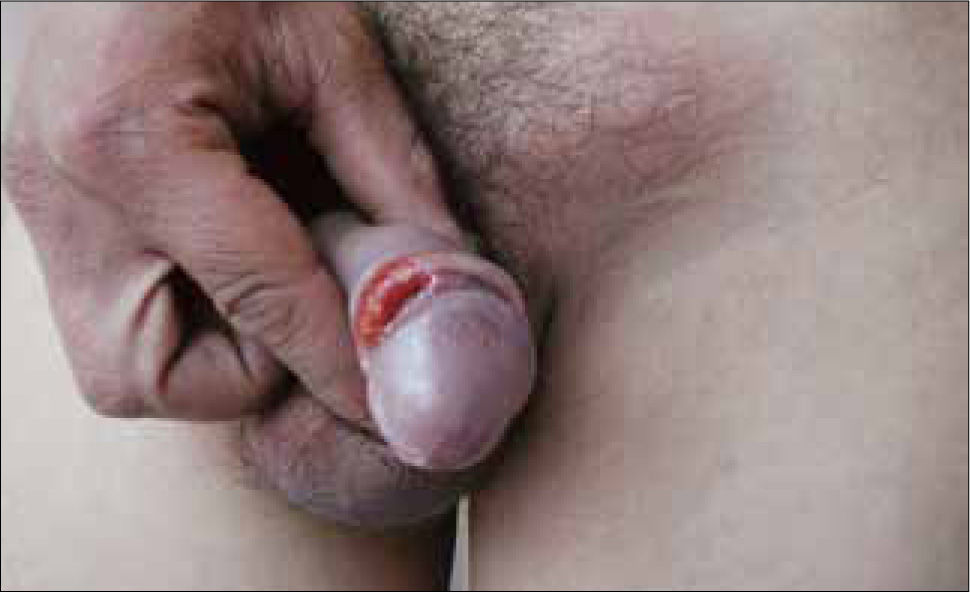
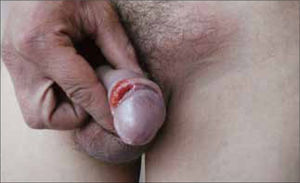
Esta úlcera, no dolorosa, de base indurada, borde bien definido, con secreción serosa en el fondo y habitualmente única recibe el nombre de Chancro primario y es muy contagiosa (Figura 1) (2, 3, 6).
Excepcionalmente puede haber chancros múltiples simultáneamente en el mismo paciente (Figura 2).
La ubicación más frecuente del chancro en el hombre es en el surco balano-prepucial, pero también se ubica con frecuencia en el glande y el cuerpo del pene. En la mujer puede encontrarse en la vulva, paredes vaginales, cuello del útero y ano.
Las localizaciones extra genitales se observan en labios y mucosa oral. Una semana después de constituido el chancro aparece el compromiso inflamatorio de los ganglios linfáticos regionales, caracterizados por un ganglio mayor y varios ganglios satélites, no dolorosos (Figura 1). Chancro y adenopatías regionales constituyen el Período Primario de la Sífilis, dura 4 semanas y desaparece, pero la enfermedad continúa.
El VDRL, test diagnóstico de Sífilis es habitualmente NEGATIVO durante la primera semana de aparición del chancro, pero se hace POSITIVO al final de la segunda semana.
Un VDRL negativo en este período no descarta el diagnóstico de Sífilis.
Sífilis SecundariaCorresponde a la diseminación hematógena del Treponema PaiÜdum, manifestándose dentro de los 6 primeros meses post infección (habitualmente 6 a 8 semanas), con varios brotes de lesiones en que cada brote dura 2 semanas.
Este período se acompaña, a menudo, de síntomas generales similares a un estado gripal (fiebre, cefalea, decaimiento, rash cutáneo o linfoadenopatía generalizada).
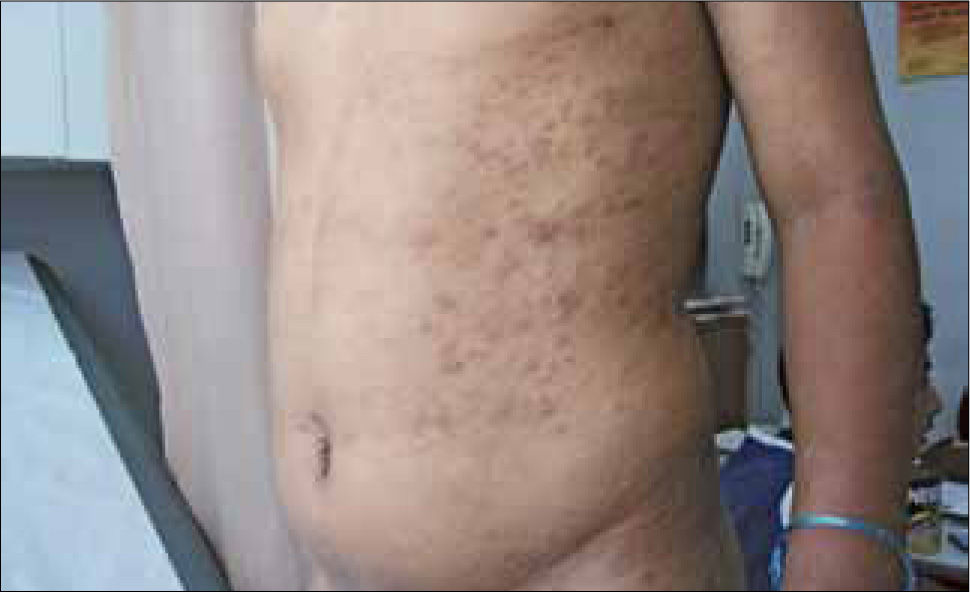
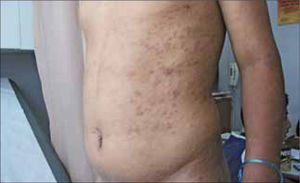
Las lesiones cutáneas más frecuentes son máculas eritematosas, no pruriginosas distribuidas simétricamente por el tronco y extremidades, constituyendo el exantema sifilítico (Figura 3).
También puede presentarse como máculo-pápulas o pápulas eritematosas, estas últimas se observan principalmente en palmas de manos y plantas de pies.
Estas lesiones papulares cuando aparecen en región genital y perianal, se maceran por la humedad de estas regiones, y adquieren un olor fétido; son los condilomas planos (Figura 4).
Son muy ricos en Treponemas y por tanto muy contagiantes (4).
El compromiso del cuero cabelludo provoca caída del pelo con alopecía en parche.
La linfoadenopatía de la etapa secundaria se caracteriza por ganglios pequeños, indoloros y generalizados.
Puede haber compromiso del Sistema Nervioso Central y otros órganos, produciendo Neurosífilis, Oftalmía Sifilítica, Hepatitis, Osteoartritis, etc.
En esta etapa la Serología no treponémica (VDRL) es Reactiva a títulos altos (1/16, 1/32, 1/128 o mayores) y la Treponémica (MHA.-TP o FTA_abs) es siempre Reactiva.
Sífilis Latente PrecozEtapa asintomática de la enfermedad y diagnosticada solo por exámenes de serología durante el primer año de evolución de la infección. Se caracteriza por serología no treponémica (VDRL) Reactiva, y serología treponémica Reactiva (1, 2).
Sífilis Latente TardíaEtapa con ausencia de signos clínicos que se diagnostica cuando la infección ya lleva un tiempo de evolución mayor a 12 meses. Esta etapa puede prolongarse por varios años.
En esta etapa la enfermedad no es transmisible.
Se caracteriza por:
Serología no treponémica(VDRL) reactiva a títulos bajos.
Serología treponémica (MHA-TP o FTA-ABS) reactiva.
Ausencia de signos y síntomas de compromiso del SNC.
Sífilis TerciariaCorresponde a la etapa destructiva de la enfermedad; se desarrolla muchos años después de la infección primaria en pacientes no tratados o tratados en forma inadecuada.
En esta etapa la enfermedad no es transmisible y los test serológicos treponémicos y no treponémicos están reactivos.
Manifestaciones de la Sífilis Terciaria:Sífilis cardiovascular: compromiso de grandes vasos y válvulas cardiacas, se manifiesta por Aortitis que puede complicarse con estenosis coronaria, aneurisma e insuficiencia de válvula aórtica.
Goma Sifilítico: lesiones granulomatosas en la piel, en las mucosas y los huesos.
gomas de la piel: muy raros de observar en la actualidad.
gomas de mucosas: compromete la boca, paladar, faringe, laringe y tabique nasal, se ulceran quedando las lesiones con aspecto de sacabocado, puede haber destrucción de las estructuras óseas subyacentes.
Gomas óseos: lesión difusa del periostio que compromete con mayor frecuencia a huesos largos (borde anterior de la tibia). La radiología muestra un engrosamiento del periostio.
Todas esta lesiones del terciarismo son raras de observar en la actualidad.
La cicatrización con neoformación de hueso se manifiesta en la formación de callos óseos irregulares y sensibles que, en ocasiones, pueden palparse. Las lesiones osteolíticas pueden producir perforación del paladar duro y del tabique nasal, las lesiones en el cráneo se describen radiológicamente como “comido por gusanos”.
Estas manifestaciones son actualmente muy raras de observar.
NeurosífilisSe puede manifestar en cualquier etapa clínica de la enfermedad y consiste en el compromiso del SNC por Treponema pallidum. Se presenta clínicamente por: Sífilis Meningovascular, Tabes Dorsal y Parálisis General. Las manifestaciones clínicas pueden ser precoces o tardías:
Formas precoces: menos de un año de evolución, corresponden a sífilis meningovascular y meningitis sifilítica.
Formas tardías: más de un año de evolución, corresponden a Tabes Dorsal y Parálisis General Progresiva.
Las manifestaciones de estas presentaciones son:
Sífilis Meningovascular: compromiso de las arterias cerebrales que semeja una enfermedad cerebrovascular como AVE o crisis isquémica transitoria.
Meningitis Sifilítica: se manifiesta como una meningitis leve, con cefalea, irritabilidad, paresia de nervios craneanos y alteraciones pupilares.
Tabes Dorsal: alteración de la propiocepción y disminución de los reflejos tendinosos por compromiso de las raíces posteriores de la médula espinal. Se manifiesta con dolores agudos en extremidades inferiores denominados “terebrantes” y por la característica marcha tabética.
Parálisis Cerebral: es un sutil cambio de personalidad, con pérdida de memoria, irritabilidad y falta de concentración. Posteriormente puede presentarse delirio de grandeza y síntomas maníacos, hasta llegar a la demencia. El examen físico puede revelar temblor de la lengua, labios y manos y desorientación. Pueden aparecer reflejos alterados, incontinencia de orina y heces.
Laboratorio
En todo paciente con lesiones genitales debe descartarse el diagnóstico de Sífilis para lo cual se debe realizar examen de VDRL.
Para el diagnóstico definitivo en casos de Sífilis latente se debe realizar VDRL y alguna técnica treponémica para confirmación, como MHA-TP ó FTA-abs, esta última la realiza el Instituto de Salud Pública (ISP).
En relación a Elisa e Inmunocromatografía para sífilis sólo se realizan en Bancos de Sangre para pesquisa de posibles infectados. Si un paciente donante de sangre es positivo para una o ambas técnicas el Banco de Sangre le entrega el informe con la indicación de concurrir a la Unidad de Atención y Control en Salud Sexual (UNACESS) del Servicio de Salud correspondiente a su domicilio, información que además se envía al Servicio de Salud para eventualmente si el dador no concurre espontáneamente citarlo en su domicilio para concurrir a la UNACESS.
En la UNACESS se solicita VDRL y MHA TP para establecer el diagnóstico final del paciente y realizar tratamiento si corresponde.
Sifilis y EmbarazoLas mujeres embarazadas deben ser sometidas a examen serológico para la detección de Sífilis, como Norma Nacional del Programa ITS, en cuatro oportunidades: en el primer control, a las 28 semanas, un 3° a las 32-34 semanas de gestación y en el parto.
El VDRL de cordón del RN ya no se realiza (2).
Toda embarazada con VDRL reactivo, a cualquier título, debe ser tratada con una primera dosis de Penicilina Benzatina 2.400.000UI vía IM y referida con su pareja, a la UNACESS para diagnóstico, completar tratamiento y hacer seguimiento si se confirma el diagnóstico de sífilis.
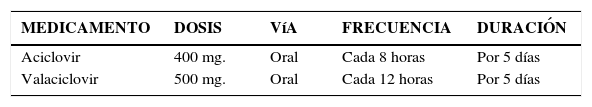
Esquemas de tratamiento sifilis1-Tratamiento de la sifilis precoz: (primaria, secundaria y precoz)Penicilina Benzatina 2.400.000 UI vía IM, semanal por 2 semanas Tetraciclina 500 mg. oral cada seis horas, por 15 días consecutivos. Doxiciclina 100 mg. oral cada 12 horas por 15 días.
Tetraciclina y doxiciclina están contraindicada en embarazadas y nodrizas.
2- Tratamiento de la sifilis tardíaPenicilina Benzatina 2.400.000 UI vía IM, semanal, tres semanas consecutivas.
Tetraciclina 500 mg. oral cada seis horas, por 30 días consecutivos. Doxiciclina 200 mg/día por 30 días oral.
Tetraciclina y doxiciclina contraindicadas en embarazadas y nodrizas
3- Tratamiento de la sifilis durante el embarazo: Primaria, Secundaria-Precoz: Penicilina Benzatina 2.400.000 UI vía IM, semanal, por dos semanas. -Tardía: Penicilina Benzatina 2.400.000 UI vía IM, semanal, tres semanas consecutivas.
Tratamiento de pacientes embarazadas alergicas a penicilina: Primaria, Secundaria
-Precoz: Eritromicina Estearato 500mg. oral, 4 veces al día, por 15 días consecutivos.
-Tardía: Eritromicina Estearato 500 mg. oral, cada seis horas por treinta días consecutivos.
Se considera tratamiento útil para la mujer, pero no se considera útil para prevenir Sífilis congénita.
4 - Tratamiento de la sifilis congénita:Penicilina G Cristalina Acuosa 100.000-150.000 UI 7Kg./día, en dosis de 50.000 UI/ Kg por vía endovenosa cada 8 a 12 horas por 10 - 14 días con paciente hospitalizado.
GonorreaEl agente causal es la Neisseria Gonorrhoeae, diplococo Gram Negativo. La infección produce supuración aguda de la mucosa que puede llevar a invasión tisular, inflamación crónica y fibrosis. Estas complicaciones surgen cuando no es tratada o tratada inadecuadamente.
Tiene un periodo de incubación de 3 a 5 días (rango de 1 a 20 días) y la principal manifestación clínica es la secreción uretral purulenta o mucopurulenta en el hombre y cervical en la mujer.
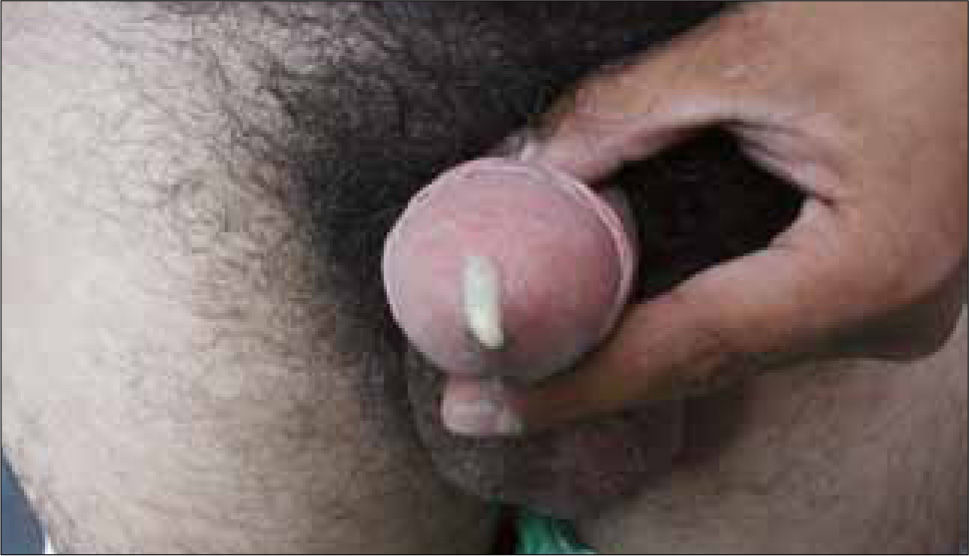
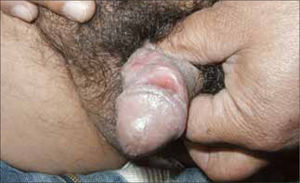
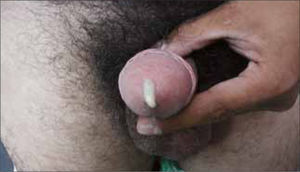
Hombre: descarga uretral purulenta abundante, con disuria. La infección puede ser autolimitada o pasar a estado de portador asintomático, con la presencia de gonococo limitada a la uretra anterior (Figura 5).
Mujer: La infección es asintomática en la mayoría de los casos, la paciente puede presentar disuria y descarga vaginal que al examen se ve proveniente de cuello uterino (cervicitis gonócocica). Hasta un 20% de los casos puede haber invasión uterina en los primeros meses post infección, con síntomas de endometritis, salpingitis o peritonitis pélvica. La presencia de uretritis aguda en un paciente varón, vale decir secreción uretral purulenta, verde o amarillenta, acompañada de disuria, podrá diagnosticarse como Gonorrea Aguda.
Laboratorio:
En el hombre se efectúa toma de secreción uretral para tinción de Gram. Si hay presencia de Dplococos gram (-) intracelulares, extracelulares y PMN abundantes es un diagnóstico de certeza.
En la mujer en cambio debe efectuarse cultivo para gonococo en medio apropiado como el Thayer -Martin y con técnica especial de toma de muestra, sembrado y poner en jarra o tarro con vela encendida y tapar, así se logra una atmósfera de 3% de CO2 para que el germen sobreviva hasta llegar al laboratorio para su incubación.
Tratamiento de la gonorrea genital y rectal no complicada en adultos:Ceftriaxona 250 mg I.M. dosis única. Es el antibiótico de elección. Ciprofloxacino, levofloxacino, ofloxacino, es decir todos los Oxacinos ya no son recomendados por el CDC (Centers for Disease Control, EE.UU.) por presentar el gonococo resistencia en aumento a todos ellos.
Embarazadas y nodrizas:- -
Ceftriaxona 250 mg IM por una vez.
- -
Azitromicina 2 g. oral por una vez.
El Virus Herpes Simple (VHS) causa un cuadro infeccioso agudo en el ser humano y comprende 2 variantes:
El VHS-1 tiende a causar más frecuentemente afecciones bucofaríngeas (Herpes Labial) y el VHS-2 se encuentra más frecuentemente en afecciones genitales (Herpes Genital).
Sin embargo las prácticas sexuales han hecho que virus 1 oral provoque herpes genital y el Herpes 2 genital lesiones bucales (2).
Manifestaciones clínicas:La infección primaria por el VHS suele ser asintomática, seguido por períodos de latencia y posteriores reactivaciones (recurrencias) con frecuencia e intensidad variable.
Primoinfección:El Herpes genital se transmite por contacto genital, oro-genital u oroanal. El virus penetra a través de microabrasiones o soluciones de continuidad de la piel o mucosas, su período de incubación varía de 2 a 20 días, con un promedio de 7 días.
En los casos sintomáticos de primoinfección el cuadro clínico se inicia con un pródromo caracterizado por prurito y ardor, asociado a una placa eritematosa localizada, posteriormente aparecen vesículas en número variable de 1 a 3 mm. de diámetro. Puede presentarse con fiebre, decaimiento, linfadenopatía regional y disuria.
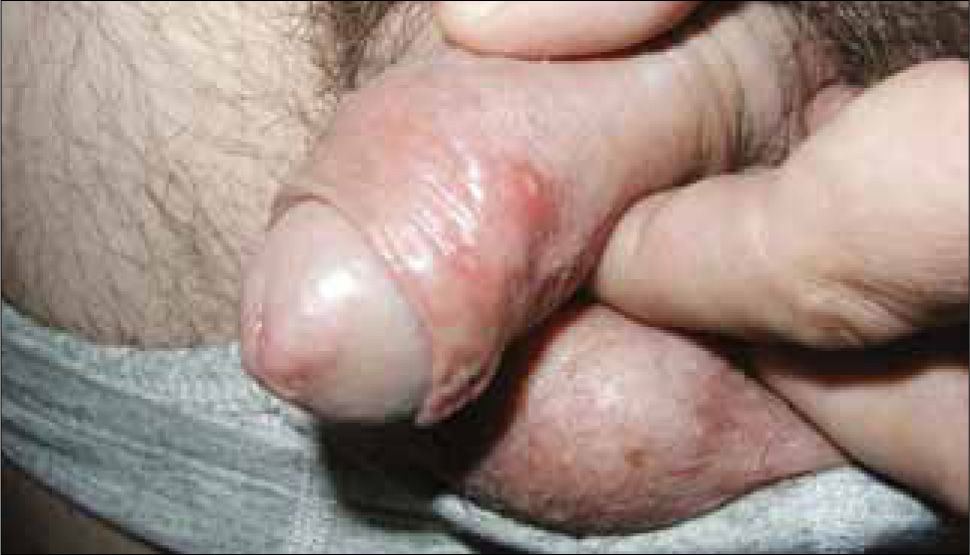
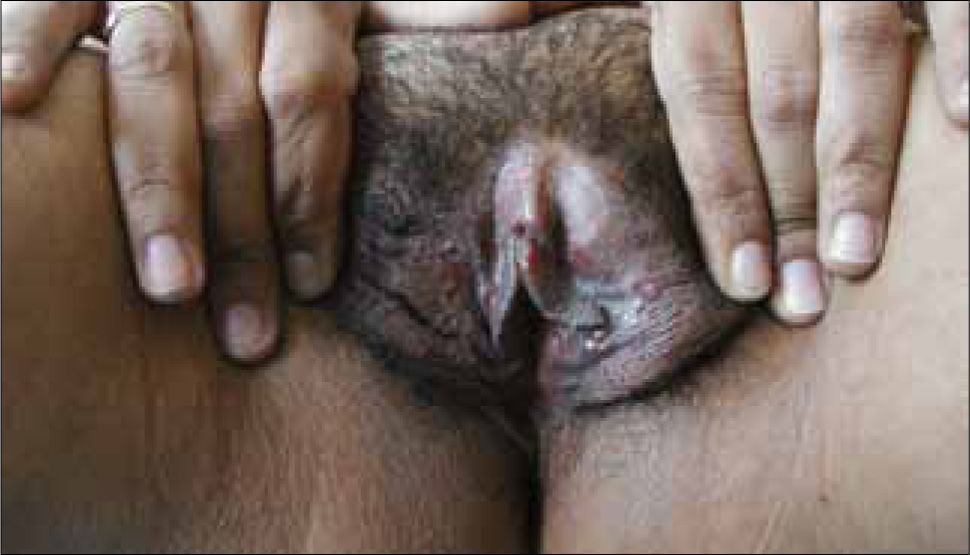
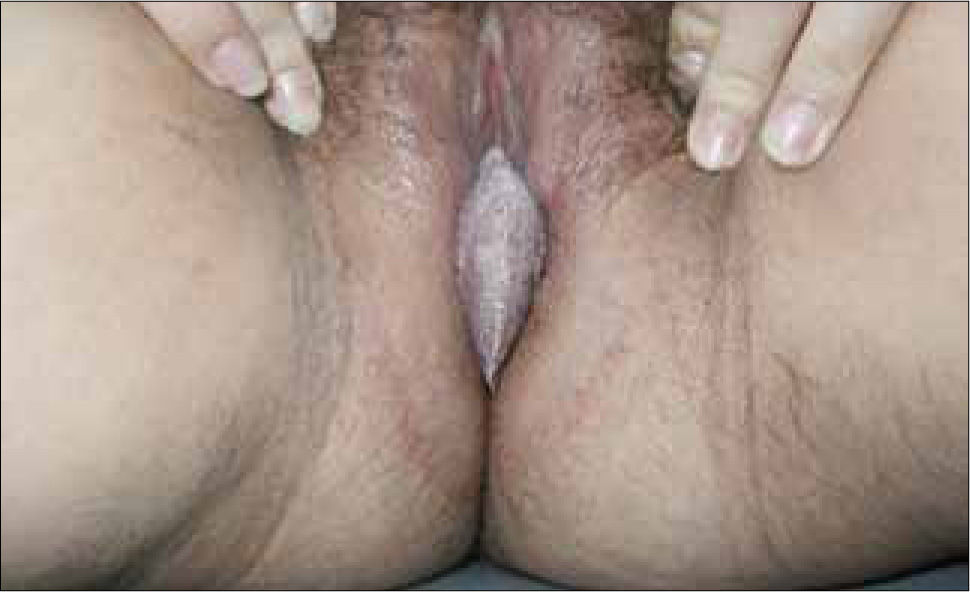
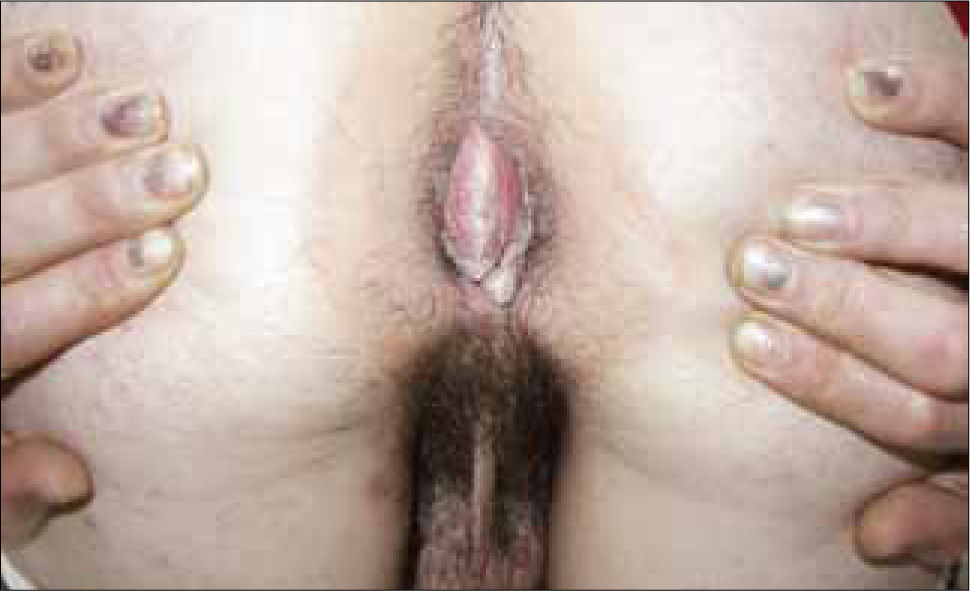
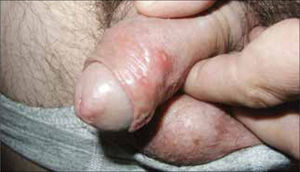
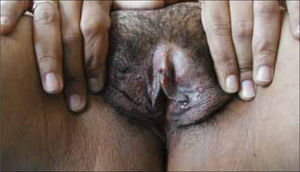
Las vesículas, generalmente múltiples, se ubican en el glande, prepucio o cuerpo del pene en el hombre (figura 6) y en la vulva (figura 7) o cuello uterino de la mujer. La ruptura de estas vesículas provoca la formación de erosiones superficiales dolorosas. Las lesiones se resuelven entre 10 a 14 días. En ambos sexos puede haber lesiones en el ano y la zona perianal. La excreción viral puede persistir por tres semanas.
Algunas infecciones genitales producidas por contactos sexuales orogenitales son causadas por VHS-1.
Recurrencias:Las recurrencias se presentan en más de un 80% de los pacientes. Éstas tienen una evolución clínica más atenuada y un período de excreción viral más corto (2).
Algunas recurrencias pueden ser asintomáticas, pero con eliminación de partículas virales que pueden transmitir la enfermedad.
La recurrencia puede desencadenarse por estrés físico y emocional, alteraciones del ciclo sueño-vigilia, relaciones sexuales, inicio del ciclo menstrual y fiebre mantenida.
Los episodios recurrentes pueden prolongarse por sobreinfección bacteriana de las lesiones y por inmunodepresión (por ejemplo: infección concomitante por VIH).
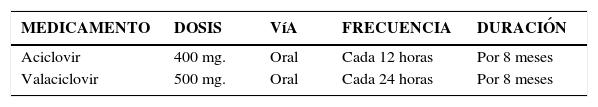
Herpes genital recidivante:Se refiere a la ocurrencia de más de 6 episodios de herpes genital al año. En estos casos está indicada la “terapia de supresión”, aunque ésta no previene las recurrencias una vez que ha finalizado, pero sí disminuye la frecuencia de los brotes.
Herpes genital en la embarazada:Si la primoinfección ocurre en las 6 semanas previas al parto el riesgo de transmisión del VHS al neonato es del 30 - 50 %. El herpes neonatal tiene mortalidad del 50%.
El aciclovir puede ser indicado durante todo el embarazo, sin embargo se recomienda tratar sólo los casos de primoinfección y las recurrencias. No se recomienda el uso en terapias profilácticas o supresivas. La cesárea electiva no previene por completo la infección neonatal en mujeres con antecedentes de la enfermedad, pero se recomienda indicar parto por vía alta en mujeres con antecedentes de herpes genitales recurrentes.
Herpes neonatal:La infección neonatal por virus herpes se caracteriza por lesiones muco cutáneas y enfermedad visceral cuya complicación más grave es la encefalitis.
El mayor riesgo de infección neonatal se asocia con primoinfección de la madre en las últimas semanas de embarazo (2).
En un 50% de los casos la madre no registra antecedentes de Herpes genital.
Criterios de diagnóstico:Cuadro clínico concordante y exámenes de laboratorio.
Laboratorio:1- Test de Tzanck: Es un examen de citodiagnóstico donde visualizan células gigantes multinucleadas, típicas, en secreción de vesículas y úlceras de lesiones herpéticas, tiene baja especificidad.
2- Serología: Los anticuerpos IgG e IgM se evidencian en suero 4 a 7 días después de la infección y alcanzan un máximo en 2 a 4 semanas. Las IgG persisten durante toda la vida, por lo que resultan útiles sólo cuando se tiene antecedente comprobado de seronegatividad o se registra aumento de títulos en dos muestras con 15 días de diferencia.
3- PCR (reacción en cadena de polimerasa) en muestra de lesión herpética activa.
4- Inmunofluorescencia directa poco usado.
5- Cultivo viral: Es el método gold standard para el diagnóstico de certeza. Sus inconvenientes son el costo y la demora en la obtención del resultado.
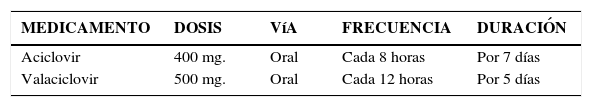
TratamientoPrimoinfección:Se debe utilizar tratamiento farmacológico por vía oral, el tratamiento tópico no ha demostrado buena efectividad clínica.
El tratamiento debe ser indicado precozmente para reducir la formación de nuevas vesículas, la duración del dolor, el tiempo de cicatrización y la excreción viral, pero no previene las recurrencias de la enfermedad (2).
En el herpes genital recidivante está indicada la terapia de supresión, si es que se producen más de 6 brotes en un año, ya que disminuye la frecuencia de las recidivas. En caso de recurrencias durante la terapia de supresión, debe suspenderse ésta y tratar como un cuadro agudo, luego debe reiniciarse la terapia de supresión.
Condilomas Acuminados (Infección por HPV)Infección causada por algunos tipos de Virus Papiloma Humano (HPV). Su periodo de incubación varía de 1 a 6 meses. La mayor parte de las verrugas genitales y anales son causadas por HPV tipos 6,11; sin embargo otros tipos (16, 18, 31, 33 y 35), están fuertemente asociados a diversos grados de displasia ano-genital como carcinoma in situ de células escamosas, enfermedad de Bowen genital, cáncer cérvico uterino, vulvar y de pene (2).
Manifestaciones ClínicasLa mayoría de las infecciones por HPV son asintomáticas, subclínicas o no detectables.
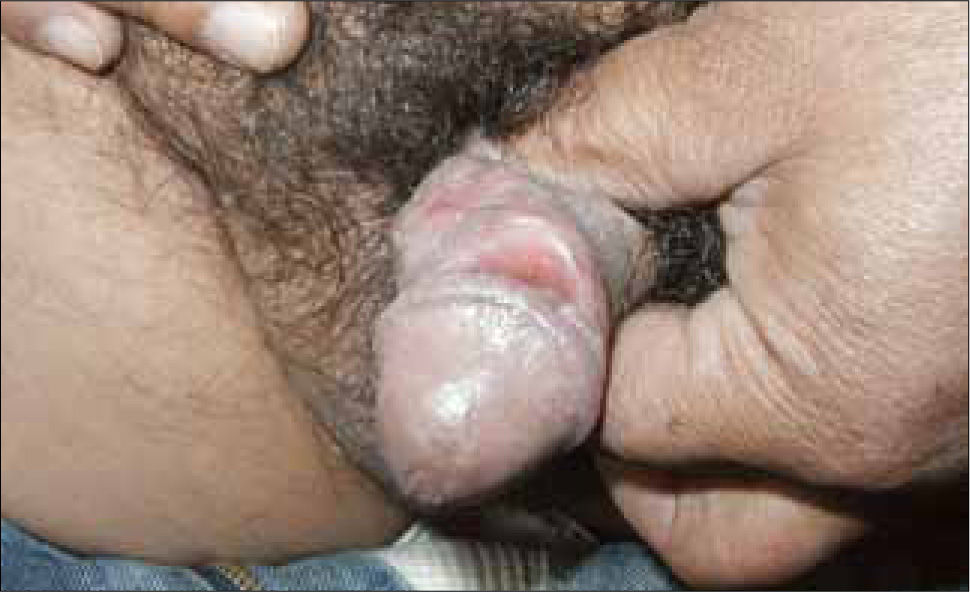
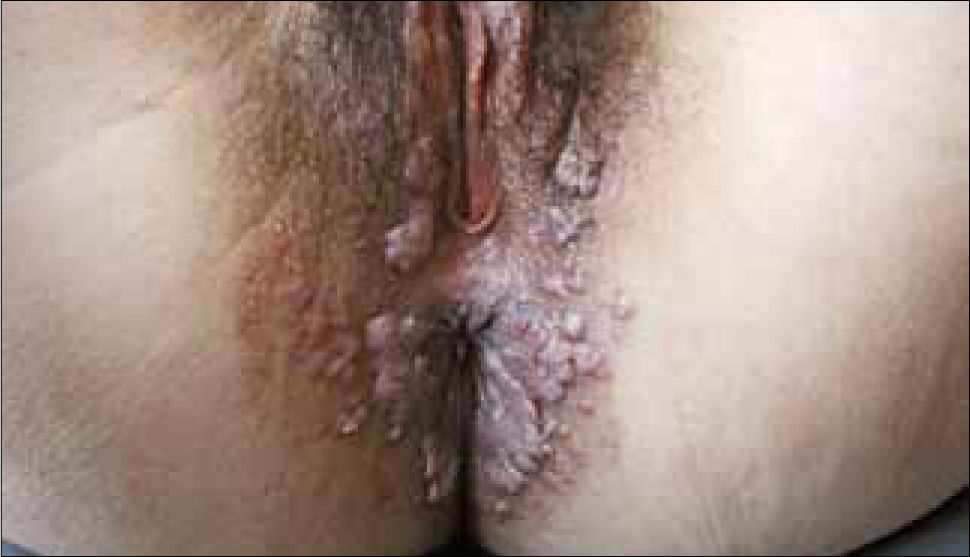
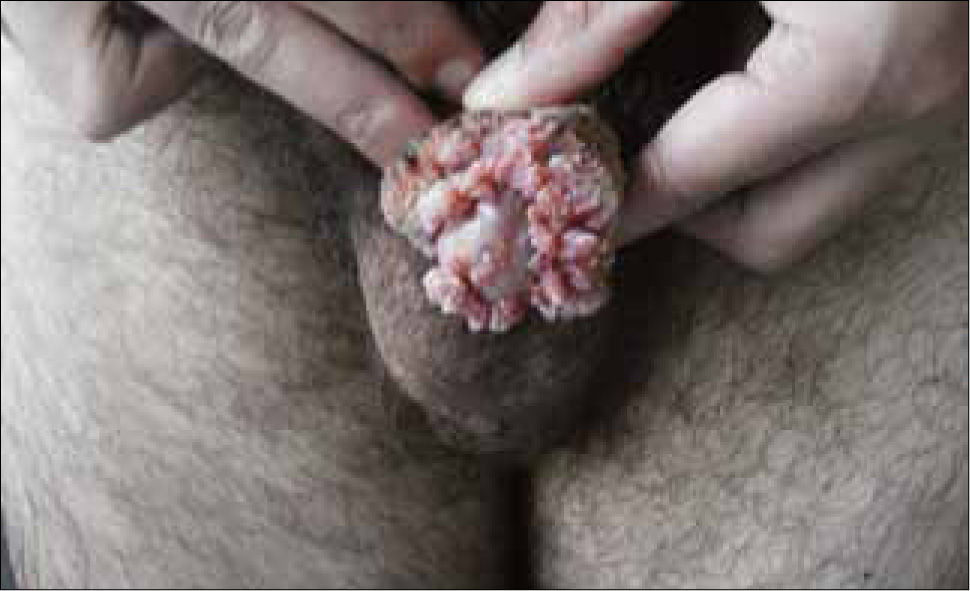
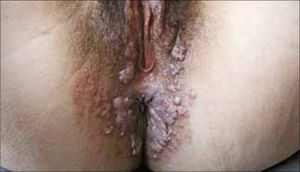
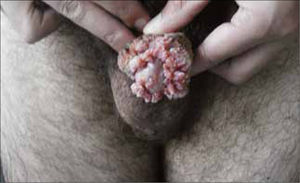
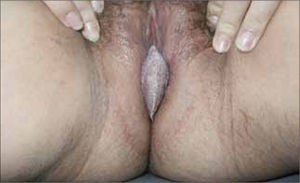
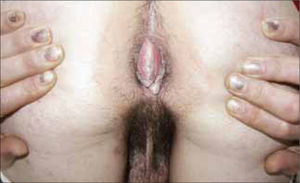
Son pápulas rosadas o de color piel, crecen como proliferaciones filiformes en su superficie que le dan un aspecto de coliflor. Se ubican en el prepucio, glande, meato urinario y uretra del hombre (figura 8) y en la vulva (figura 9), paredes vaginales y cuello uterino en mujeres.
Además se pueden ubicar exclusivamente en zona anal (figura 10).
Importante- En la mujer la presencia de verrugas ano-genitales debe efectuarse examen de Papanicolaou.
- Niños o niñas: la presencia de condilomas acuminados debe hacer sospechar abuso sexual y deben efectuarse exámenes para detección de otras ITS.
Sin embargo, los niños/niñas que presentan condilomas acuminados los adquieren por contacto no venéreo con personas que los atienden (padres, hermanos, nanas, etc.) en el hogar y que tienen verrugas vulgares en las manos; por esta razón aconsejamos ser muy cauto al emitir opiniones de posible abuso sexual frente a un niño(a) con condilomas.
DiagnósticoEs clínico.
El diagnóstico diferencial es con acrocordones (fibromas blandos) y nevus.
La biopsia se aconseja cuando: 1- Diagnóstico dudoso. 2- Lesiones no responden o se agravan durante la terapia. 3- En paciente inmunocomprometido. 4- Las lesiones son duras, hiperpigmentadas o ulceradas.
TratamientoSe puede usar:
1- Acido Tricloroacético al 80-90% aplicado por especialista entrenado.
2- Tintura de Podofilino al 30%, por médico o matrona entrenada. Contraindicado en embarazadas.
3- Nitrógeno líquido solo por médico dermatólogo entrenado en su uso.
4- Imiquimod crema al 5% para ser auto aplicado por paciente bajo supervisión médica.
No debe usarse en embarazadas.
5- Podofilotoxina al 0,5 a 1% para ser autoaplicado por paciente, con enseñanza del médico de la forma de aplicarlo.
6- Escisión quirúrgica por “shaving” (afeitado), escisión tangencial con tijeras, curetaje y electrocoagulación.
Prevención para HPVComo prevención de adquirir HPV están disponibles las vacunas Cervarix y Gardasil.
La recomendación para usarlas es previo a que las niñas y mujeres se infecten con virus papiloma (HPV), pero no son un método de terapia para condilomas.
El autor declara no tener conflictos de interés, en relación a este artículo.