La Cardiopatía Coronaria y una de sus expresiones clínicas más frecuentes, el Síndrome Coronario Agudo (SCA), con o sin elevación ST, son una de las principales causa de mortalidad en nuestro medio. Los adultos mayores (AM), con el aumento de las expectativas de vida representan un segmento cada vez mas importante de la población, que habitualmente tiene un mayor riesgo de sufrir un SCA. El mejor control de los factores de riesgo cardiovascular, así como el avance en el diagnóstico y el tratamiento de la enfermedad coronaria, ha provocado un aumento del número de personas mayores en riesgo de sufrir un SCA, pese a ello, el AM y sobre todo, el muy anciano, no están debidamente representados en los ensayos clínicos. La bases de la terapia están sustentadas en numerosos estudios clínicos controlados, los cuales frecuentemente ingresan pacientes más jóvenes, con menos comorbilidad, por lo cual sus conclusiones no necesariamente se aplican al adulto mayor. Por otro lado, casi la mitad de los SCA se da en pacientes adultos mayores, que tienen peor evolución clínica y una evidente mayor mortalidad. El diagnóstico es más complejo por la menor frecuencia de dolor, alteraciones electrocardiográficas basales más frecuentes y la presencia de comorbilidad y fragilidad. La terapia actual de los SCA se basa en la anti-agregación plaquetaria dual y anticoagulación con el riesgo evidente de sangrado en el adulto mayor. Se debe definir una estrategia para el diagnóstico y manejo precoz del SCA en el AM, la que debe ser individualizada para la condición general del paciente.
Acute Coronary Syndrome (ACS), with or without ST-Segment elevation, is most common clinical expressions of Coronary Heart Disease, and one of the main causes of mortality in our country. The Elderly with increasing life expectancy, represent an increasingly important segment of the population, which usually has a higher risk of suffering from an ACS. Better control of cardiovascular risk factors, as well as progress in the diagnosis and treatment of coronary heart disease, has led to an increase in the number of elderly persons at risk for ACS, and are not properly represented in clinical trials. The basics of therapy are set in numerous controlled clinical studies, with more younger patients with less comorbidity, so their conclusions do not necessarily apply to the elderly. On the other hand, almost half of ACS occur in elderly patients, which has a worse clinical course and an evident higher mortality. The diagnosis is more complex due to the lower frequency of pain, more frequent baseline electrocardiographic alterations, and the presence of comorbidity and frailty Current. ACS therapy is based on dual platelet anti-aggregation and anticoagulation with the obvious risk of bleeding in the elderlyt. A strategy for the diagnosis and early management of ACS should be defined in the elderly, which should be individualized for the general condition of the patient
La Cardiopatía Coronaria (CC) sigue siendo una de las principales causas de mortalidad y morbilidad en los países desarrollados, tanto en la población general, como en los ancianos, sin embargo en los últimos años estamos asistiendo a una disminución de la mortalidad por enfermedad cardiovascular (ECV) 1–7. El informe del ministerio de salud americano (NHANES), publicado el año 2016, estima en 15.5 millones el número de pacientes con cardiopatía coronaria, estimando una prevalencia de 6.2% en sujetos mayores de 20 años (7.6% hombres y 5% mujeres) 7. Este documento informa algo así como 660000 pacientes con un nuevo evento coronario al año, definido como primera hospitalización por infarto agudo al miocardio (IAM) o muerte por cardiopatía coronaria (CC), con un promedio de edad de 65.1 años para los hombres y 72 años para las mujeres, siendo algo menos de la mitad de los pacientes mayores de 75 años 7. Si bien la mortalidad sigue siendo elevada,1 de cada 7 muertes en EE.UU. el 2013, ha disminuido en la última década, en relación al mejor manejo del IAM con estrategias agresivas de reperfusión, y mejor manejo post IAM, por otro lado la incidencia también ha disminuido en los países desarrollados dado a las estrategias de prevención primaria 1–5. Cabe señalar que el adultos mayor, sobre todo aquellos mayores de 80 años han sido poco representados en los estudios, también recomendaciones, que abalan dichas estrategias 1–6.
El objetivo del artículo es realizar una revisión de la epidemiología, presentación clínica, estrategia diagnóstica y terapia del Síndrome Coronario Agudo el adulto mayor
EPIDEMIOLOGÍACambios poblacionales y factores de riesgoEl mejor control de los factores de riesgo cardiovascular, así como el avance en el diagnóstico y el tratamiento de la enfermedad coronaria, ha provocado un aumento del número de personas mayores en riesgo de sufrir un evento cardiovascular. Pese a ello, el paciente anciano y, sobre todo, el muy anciano no aparecen en la mayoría de los ensayos clínicos realizados sobre esta enfermedad 1,2.
Los datos demográficos en el informe del Instituto Nacional de Estadísticas (INE) del 2013, reportaron que en Chile hay 14.1 personas de 60 años por cada 100 del total de población. En 7 regiones el índice de vejez fue superior al nacional: Valparaíso, Los Ríos, Maule, La Araucanía, Biobío, O’Higgins y Coquimbo con valores entre 14.4% y 16.2% de adultos mayores en cada región (www.ine.cl). La proyección de crecimiento de la población mayor de 60 años en nuestro país por el INE para el 2020 y 2050 es de 18.2% y 24.1% respectivamente. Por otro lado la Encuesta Nacional de Salud 2009-2010, tiene un 11% de la muestra entre los 65 a 74 años, y un 9% en los mayores de 75 años, con una mayor carga de prevalencia de factores de riesgo. Es así que la población de mayor edad tiene un elevado riesgo CV, estimándose que el 48% de ellos tiene un alto o un muy alto riesgo cardiovascular (www.minsal.cl).
Por otro lado, el paciente adulto mayor representa una gran proporción de los pacientes hospitalizados por SCA, porcentaje que aumentará más en las próximas décadas. Esto se explica en parte por los cambios demográficos y el aumento de la esperanza de vida de la población 7,8, y por otro por el avance en el manejo del paciente con factores de riesgo cardiovascular y con cardiopatía coronaria 3–6. Sin embargo no hay una definición uniformemente aceptada de «anciano» o “adulto mayor” mediante valores de corte de la edad (mayores de 60, 65, 70 o 75 años). No son muchos los estudios específicos y prospectivos que han abordado estrategias de tratamiento para pacientes ancianos (adulto mayor) con SCA han utilizado como valor de corte la edad 75 anos 9,10. Dicho umbral es el más comúnmente utilizado en la literatura médica actual 11, mientras que en artículos más antiguos se utilizaron valores de corte inferiores, como los de 60 o 65 anos 1,2. En nuestro país el Departamento de Estadísticas e Información de Salud (DEIS www.deis.cl) considera para sus análisis Adulto Mayor a la población mayor de 60 años, así mismo el INE usa el corte de 60 años apara los análisis demográficos y mortalidad (www.ine.cl).
Los datos DEIS-MINSAL publicados el 2012, con el análisis del año 2011, muestran una carga en salud en los mayores de 60 años, que sin duda crecerá en los próximos años con los cambios demográficos y con el aumento de las expectativas de viva de la población: Para los mayores de 60 años las enfermedades del aparato circulatorio corresponden al 23% de las consultas a Urgencias, 7% de las hospitalizaciones por Urgencia, 29.4% de los Egresos hospitalarios, siendo la primera causa de Mortalidad (27%) en este grupo etario, solo en los últimos años la patología cerebrovascular supero al IAM como causa individual no agrupada (www.deis.cl, www.ine.cl).
La mayor edad no implica tan solo más años, sino también un cambio en las características generales de la población con SCA. Las mujeres representan menos del 30% de los pacientes con SCA cuando la población en estudio tiene una edad media entre 60 y 63 años, como ocurre en la mayoría de los Estudios Clínicos Controlados (ECC), y aumenta a un 50% cuando la media la edad es de 80 años 1,2,8–12. Por otro lado a mayor edad aumenta la prevalencia de factores de riesgo y la presencia de co- morbilidad asociada: Un 70% o más de pacientes hipertensos, un 35% de diabéticos, un 20% con una tasa de velocidad de filtración glomerular estimada (VFGe) <60ml/min, así como un mayor número de pacientes con antecedentes de infarto de miocardio (IM) o Accidente Vascular Encefálico isquémico (AVE), con fibrilación auricular y enfermedad arterial periférica 1,2,7–14.
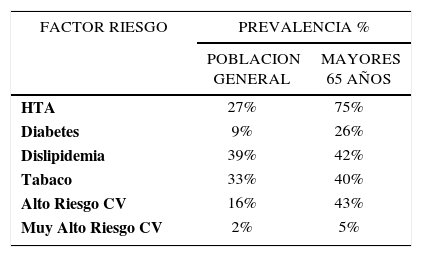
En Chile la encuesta de Salud 2009-2010 teniendo el 11% de la muestra entre los 65 a 74 años y un 9% en los mayores de 75 años, muestra una mayor carga de prevalencia de factores de riesgo, así como con una mayor proporción de la población con alto y muy alto riesgo cardiovascular del 48% (www.minsal.cl). En la Tabla 1 se observa la prevalencia de factores de riesgo en la población chilena mayor de 65 años, que en general aumentan en la población con menor nivel de educación, por otro lado en la misma encuesta da cuanta de algunas comorbilidades: Deterioro cognitivo de 10.4% en los mayores de 60 años, alcanzando al 17.2% con menos de 8 años de estudios, VFGe< 60ml/min en el 15%, siendo 10.5% en hombres y 19.3% en mujeres, promedio de caídas en el ultimo años, que puede denotar fragilidad, en mayores de 65 años de 1.3 caída/año (www.minsal.cl). Todos estos trastornos nos ofrecen problemas específicos a la hora de decidir las estrategias de tratamiento, como doble antiagregación plaquetaria y anticoagulación. Por último, la mayor parte de los ECC y las guías sobre SCA no consideran el concepto de fragilidad en estos pacientes, en los que se ha demostrado que es un potente marcador pronostico de su evolución clínica 14.
En 2007, dos declaraciones científicas del American Heart Association Council on Clinical Cardiology revisaron la literatura médica existente sobre el tratamiento del SCA sin elevación del segmento ST (SCASEST) 1 y el infarto agudo de miocardio con elevación del ST (IAMCEST) 2 en los ancianos: estos documentos resaltaron el hecho de que los ancianos están en gran parte poco representados en las poblaciones de los ECC que son la base de las guías de práctica clínica, que la edad es un marcador de mortalidad en los SCA 1,2. En estos artículos se compara la frecuencia de pacientes mayores de 75 años en los registro de pacientes con aquellos enrolados en los estudios clínicos controlados, siendo para los SCA sin ST de 18% y 35% respectivamente, y del 13.7% al 28.9% en el SCA con ST 1,2.
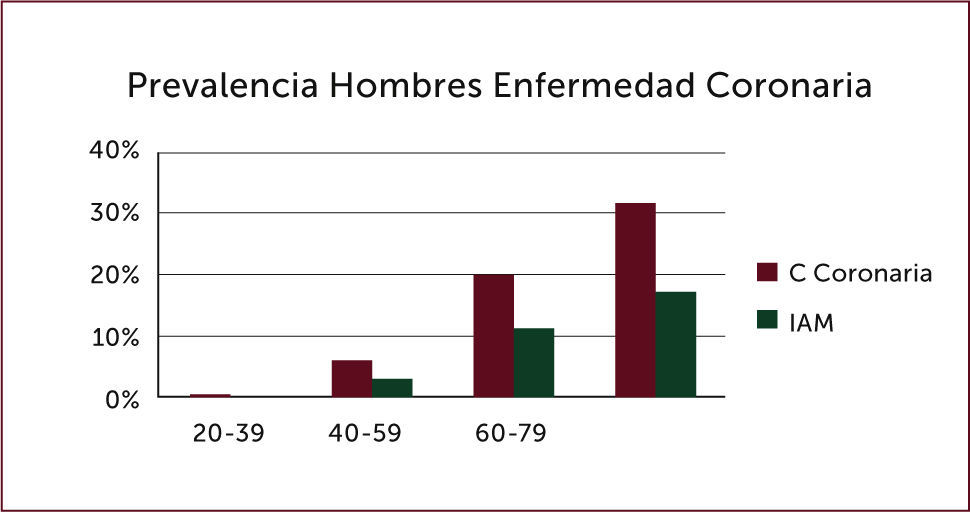
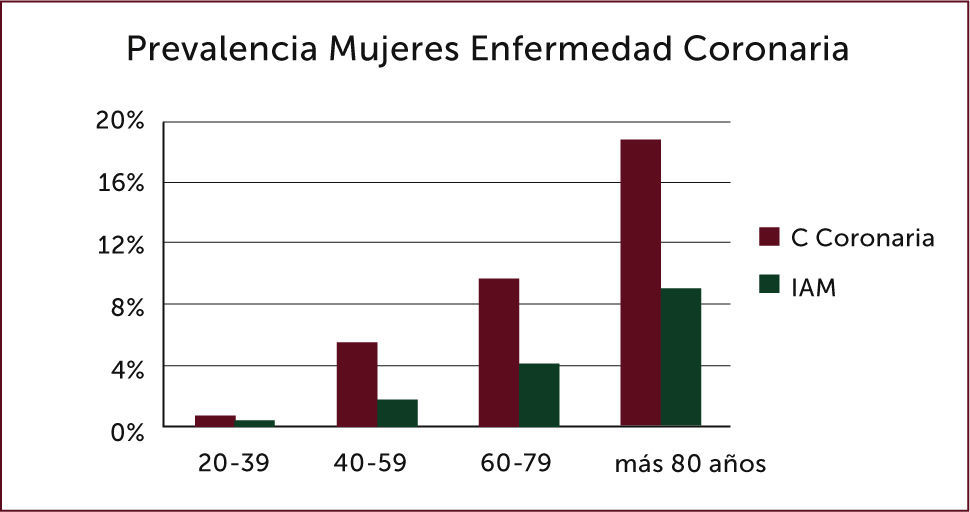
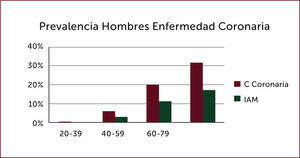
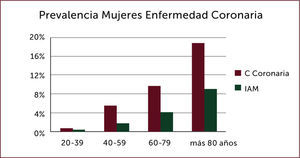
La incidencia de IAM en Norteamérica, datos de NHANES7, es de 660.000 pacientes con un nuevo evento coronario al año, definido como primera hospitalización por infarto agudo al miocardio (IAM) o muerte por cardiopatía coronaria (CC), 160000 infartos silentes. Son 550000 nuevos IAM y 200000 infartos recurrentes, con un promedio de edad de 65,1 años para los hombres y 72 años para las mujeres, siendo algo menos de la mitad de los pacientes mayores de 75 años 7. Siendo la prevalencia de Cardiopatía Coronaria e IAM en hombres, en él grupo etario de 60 a 79 años de 20% y 11% respectivamente, y el octogenarios 32% y 17% (Figura 1), en tanto las mujeres en dichos grupos etarios fue de 10% y 4%, y en las mayores de 80 años 19% y 9% respectivamente (Figura 2). En Chile la ENS muestra en mayores de 65 años posible angina como autorreporte en el 10.8% y de IAM en el 9.9% de los pacientes (www.minsal.cl).
La más frecuente y principal manifestación clínica de los SCA es el dolor torácico. El adulto mayor de manera característica tiene mayor número de comorbilidad, menos reserva fisiológica, deterioro cognitivo y frecuentemente es frágil. es por ello que el proceso diagnóstico debe ser más exhaustivo y frecuentemente requiere ser hospitalizado para su manejo 1,2. En la Tabla 2 están las causas más relevantes de dolor torácico.
CAUSAS DE DOLOR TORÁCICO
| SISTEMA | GRAVE | MENOS GRAVE |
|---|---|---|
| Cardiovascular | Sindrome Aórtico Agudo. Sindrome Coronario Agudo Tromboemblismo Pulmonar | Angina. Pericarditis. Miocarditis |
| Pulmonar | Neumotorax a tensión. Neumonia | |
| Gastrointestinal | Perforación Esofágica. Esofagitis | Reflujo Gastroesofágico. Litiasis Biliar |
| Pared Torácica | Costocondritis. Fractura Costal o Trauma. Herpes-Zoster |
Las consultas por dolor torácico en EE.UU. alcanzan los 6 millones por año 15, siendo el 15% de estos en mayores de 65 años 16. La importancia de un proceso diagnóstico adecuado está dado por que los mayores de 75 años dan cuenta del 33% de los SCA y del 60% de la mortalidad asociada 17. La edad es un poderoso predictor de eventos adversos y de mortalidad en los SCA, la cual aumenta en un 70% por cada década de la vida de la población con infarto 1,2,17. El algoritmo o proceso diagnóstico y el manejo, es similar al de la población más joven, sin embargo por su peor pronóstico las estrategias deben ser tendientes al diagnóstico precoz 1,17.
La frecuencia de dolor torácico disminuye sustancialmente como forma de presentación del SCA en el adulto mayor. En el registro nacional norteamericano del Infarto al Miocardio 18 la presentación con dolor torácico es de 77% en los menores de 65 años, de 50% entre los 65 y 75 años, y solo de 40% en los mayores de 85 años 1,2,18. Entre Los síntomas equivalentes en pacientes con IAM en ausencia de dolor torácico están la disnea, diaforesis, nauseas, vómitos, y sincope, otros menos frecuentes son delirio, fatigabilidad, insuficiencia cardiaca y signos de focalización neurológica 1,2,18. Por lo tanto y como era de esperar el diagnóstico de IAM es más complejo por la mayor frecuencia de síntomas no característicos y presencia de co-morbilidades como EPOC, insuficiencia cardiaca, fibrilación auricular, deterioro cognitivo, AVE o enfermedad de Parkinson, así como de la frecuente y numerosa medicación respectiva. Por otro lado, como ya se ha comentado la prevalencia de factores de riesgo, así como el riesgo cardiovascular es mayor en esta población 1,18.
El examen físico en el SCA es inespecífico, pero en este grupo de pacientes es algo más frecuente la presencia de Ateromatosis sistémica, como soplos vasculares y déficits de pulso, la presencia de insuficiencia cardiaca, e hipertensión arterial sistólica 1,2,7,18. La hipotensión, la falla cardiaca, y el shock cardiogénico son signos ominosos 18.
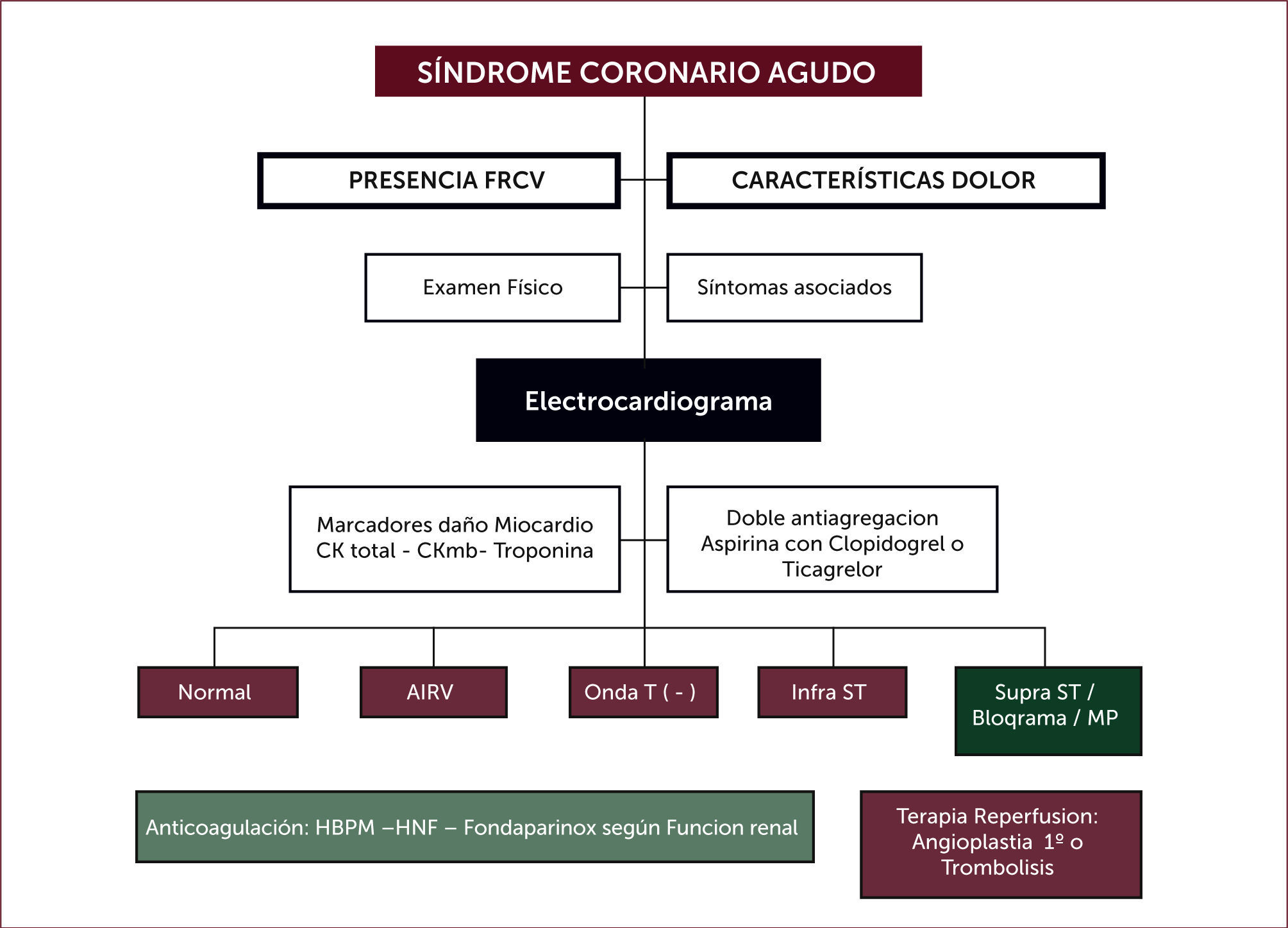
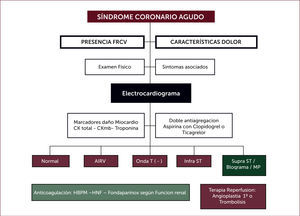
El electrocardiograma (ECG) es la piedra angular en la evaluación del dolor torácico y del SCA, si bien el dolor por si solo es suficiente para plantear el diagnóstico de SCA, el ECG es de vital importancia en la estratificación de riesgo, y clave en la diferenciación del SCA con o sin ascenso del segmento ST, lo cual lleva asociado estrategias terapéuticas distintas 1–6. La interpretación del ECG en el adulto mayor ofrece algunos desafíos por la más frecuente presencia de alteraciones basales como: hipertrofia ventricular izquierda, trastornos de la conducción intra-ventricular, fibrilación auricular o presencia de estimulación por marcapaso. La presencia de bloqueo de rama izquierda en el ECG se encuentra en el 33% de los mayores de 75 años en los registro y solo en el 3% en los estudios clínicos controlados 1,2. En el registro nacional norteamericano de IAM la proporción de los pacientes con SCA sin ST con ECG no diagnóstico fue del 23% en pacientes menores de 65 años, y de 43% en los mayores de 85 años 18.
Marcadores de daño miocárdicoLa Troponina I y T son proteínas del complejo contráctil que solo se encuentran en los cardiomiocitos, por lo que son específicas de daño miocárdico, pero no necesariamente de la causa que la aumenta, no solo el IAM, sino otras patologías como la insuficiencia cardiaca, la embolia pulmonar, la miocarditis, taquiarritmias, sepsis y falla renal entre otras pueden elevarlas 19,20. Sin embargo, son el patrón de oro para el diagnóstico de infarto al miocardio. La sensibilidad es de 40% a las 4 horas del infarto (angor), alcanzando un 95% a las 8 horas, por otro lado su elevación es un factor de mala evolución en los SCA 20. En la población de más de 75 años es frecuente encontrar insuficiencia cardiaca, fibrilación auricular, insuficiencia renal, potenciales causas de elevación de la Troponina, por lo que el juicio clínico en la interpretación adquiera gran valor en el manejo de estos paciente 7,20.
Estratificación del riesgo del SCAEn la actualidad tenemos múltiples tablas de riesgo que podemos utilizar para estratificar el riesgo en los pacientes son síndrome coronario agudo, con o sin ascenso del ST, en la practica clínica. Cabe destacar que en todas ellas la edad es un factor de mal pronóstico independiente: Las Tablas de riesgo más utilizadas son la de TIMI con y sin ST, GRACE y HEART (www.qxcalculator.com).
Una vez planteado el diagnóstico de síndrome coronario agudo en el adulto mayor, se debe realizar la estratificación de riesgo clínico o mediante las tablas de riesgo antes mencionadas que nos permitan predecir resultados a corto y mediano plazo 3–6. Entre las escalas de riesgo está la Thrombolysis in myocardial infarction (TIMI) que permite estimar el riesgo de muerte o evento cardiovascular (CV) en los primeros 14 días después de un SCA 3–6 (www.qxcalculator.com), las variables evaluadas al momento del ingreso son: edad >65 años, tres factores de riesgo coronario, presencia de estenosis coronaria =50%, el descenso del segmento ST en el ECG, dos episodios anginosos en últimas 24 horas, el uso de AAS y niveles alterados de los biomarcadores de daño cardíaco. La presencia solo de la edad mayor de 65 años le confiere un riesgo de muerte o evento CV de 4.7% a los 14 días. Por otro lado la tabla Global Registry of Acute Coronary Events (GRACE), obtenida de la base de datos de un registro de 94 hospitales en 14 países, nos muestra el riesgo de muerte a los 6 meses de un SCA, y utiliza como variables a la edad, la clasificación Killip de insuficiencia cardiaca post IAM, los antecedentes de IM, la frecuencia cardíaca, la presión arterial sistólica, el descenso del segmento ST en el ECG, el nivel de creatinina, la alteración de los biomarcadores de daño cardíaco y la disponibilidad o no en el hospital de angioplastía primaria. En esta tabla se da un puntaje a cada variable, una puntuación más alta coincide con un mayor riesgo de muerte en los primeros 6 meses tras el evento agudo 3,21. Teniendo en cuenta estas tablas de riesgo, la gran mayoría de los ancianos mayores de 75 años y, sobre todo, los mayores de 85 años presentarán un alto riesgo de mortalidad o evento cardiovascular 22.
Como hemos visto, la edad es un factor de riesgo, que aumenta la incidencia, la prevalencia, y empeora el pronostico del SCA con o sin elevación del ST, que no podemos modificar, sin embargo hay en el adulto mayor condiciones clínicas asociadas a ella que ninguna tabla de riesgo incluye, como son la fragilidad, entendida como un estado de disminución de la reserva orgánica que provoca una pérdida de funcionalidad y de la fuerza, la presencia de discapacidad y por último la presencia de comorbilidad 1,2,21–24. Hay que considerar en el anciano la movilidad y su capacidad para realizar las actividades básicas de la vida diaria (ABVD), el estado nutricional, así como la función cognitiva y la medicación previa que recibe 14,22. Cada una de estas condiciones es independiente de la edad, si bien aumentan con ella 14–22; además, es por todos conocido que la edad biológica no es igual a la cronológica y esto es lo que no consideran las tablas que predicen riesgo (21-23 y www.qxcalculator.com). Es necesario saber que la fragilidad en los ancianos es frecuente, sobre todo en los pacientes hospitalizados, y es un factor de mal pronósticos independiente en el síndrome coronario agudo 23,24. Mientras estos factores no se agreguen de alguna manera a las tablas de riesgo ya conocidas, no tendremos una idea más clara de la probable evolución del SCA en ancianos y del riesgo de morbi-mortalidad alejada 14,21–24.
MANEJO Y TERAPIA DEL SCAComo hemos visto el SCA es más frecuente en el adulto mayor, de presentación clínica más atípica y con un mayor riesgo de morbi-mortalidad, por ello a menudo los beneficios absolutos del tratamiento adecuado son mayores que los observados en los pacientes más jóvenes, de menor riesgo 1–6. Sin embargo, los pacientes mayores de 75 años están poco representados los ensayos clínicos lo que obliga muchas veces a tener que extrapolar al adulto mayor los resultados obtenidos en individuos mas jóvenes 1,2(Figura 1).
La población geriátrica con SCA debe ser manejado tan agresivamente como la población más joven, utilizando todas las recomendaciones de las guías americanas y europeas, incluyendo la terapia anti-plaquetaria, anti-isquémicas y anticoagulante 3–6. La estrategia en el adulto mayor, debe ser la terapia de reperfusión lo mas rápidamente posible, ya sea con angioplastia primaria o terapia trombolítica en el caso del SCA con elevación ST y estrategia invasiva precoz cuando corresponda en el SCA sin elevación ST 3–6. En el adulto mayor, quienes tienen frecuentemente comorbilidades importantes, con frecuencia frágiles con deterioro cognitivo, y asociación a patologías que pueden condicionar su pronóstico, la estrategia final debe ser individualizada 1,21–24.
Manejo farmacológicoTerapia anti-plaquetariaLas Guías Americanas, Europeas y la Guía GES del MINSAL-2010 recomiendan el uso precoz de Aspirina, la cual ha demostrado ser útil en la reducción de la mortalidad e isquemia recurrente (3-6, www.minsal.cl). Las mismas guías recomiendan la terapia antiagregante plaquetaria dual, siendo el clopidogrel, el más usado en nuestro país. En este caso la guía GES MINSAL recomienda agregar clopidogrel en una dosis de carga inicial de 300mg, en los menores de 75 años, seguida de 75mg diarios, y en los mayores de 75 años la adición de clopidogrel en dosis diaria de 75mg (sin dosis de carga) a la terapia con AAS durante 14 días (www.minsal.cl). La información de estudios posteriores a la publicación de la Guía GES-MINSAL y las recomendaciones de las recientes guías de las sociedad europea y americana de cardiología 3–6, avalan el uso asociados a la Aspirina en combinación, además de clopidogrel, con otros plaquetarios como son el Ticagrelor con carga de 180mg, seguido de 90mg cada 12 horas, y el Prasugrel 60mg en dosis de carga seguido de 10mg día, este último no disponible en Chile, y restringen su beneficio en este último a pacientes menores de 75 años sin AVE previo 3–6. Las actuales recomendaciones siguieren mantener la doble anti agregación plaquetaria por 12 meses, sin embargo, en el adulto mayor, esta decisión debe ser tomada teniendo en cuenta la relación riesgo/beneficio de cada caso, teniendo en cuenta la fragilidad, deterioro cognitivo y comorbilidad.
Terapia AnticoagulanteLa terapia anticoagulante es parte de la piedra angular de la terapia del SCA sin ST, junto a la terapia anti-agregante plaquetaria, sin embargo, es parte de la terapia coadyuvante en el SCA con ST que va a terapia de reperfusión 3–6. Dosis, vía, duración y control según y Función Renal Tabla 3.
ANTICOAGULACIÓN EN SCA GUIADA POR FUNCION RENAL
| ETAPA | Función Renal normal o Enfermedad Renal 1 a 3. Velocidad Filtración =30 ml/min/1.73m2 | Enfermedad Renal 4. Velocidad Filtración 15-29 ml/min/1.73m2 | Enfermedad Renal 5. Velocidad Filtración =15 ml/min/1.73m2 |
|---|---|---|---|
| Heparina Sódica | Carga 60-70 UIe infusión 12-15UK/Kg | No se ajusta | No se ajusta |
| Enoxaparina | 1mg/kg sc cada 12 horas | 1 mg/kg sc 1 vez al día | No recomendado |
| Fondaparinox | 2.5mg día sc | No recomendado si Velocidad Filtración ≤20 ml/min/1.73m2 | No recomendado |
| Bivalirudin | Carga 0.75mg/kg ev Infusión 1.75mg/kg | No recomendado |
La terapia de reperfusión debe ser aplicada lo más precoz posible una vez diagnosticado el SCA con elevación ST, la estrategia dependerá de las condiciones y disponibilidad local de laboratorio de cardiología intervencional (1-6, guía GES). La angioplastía primaria (AP) es la estrategia de reperfusión más efectiva y segura para el paciente adulto mayor y ancianos con IAM con elevación del segmento ST (SCACEST). El estudio español TRIANA comparó la eficacia y la seguridad de la AP y la fibrinólisis en los pacientes mayores de 75 años con SCA con ST 9. Para dicho estudio se planificó la inclusión de 570 pacientes, pero fue interrumpido tras la incorporación de 266 pacientes, mostró una tendencia a la reducción a los 30 días de muerte, nuevo IM o ictus con AP (el 18.9% vs al 25.4%). Otro estudio mostró un resultado favorable en 199 pacientes de edad 80 años tratados en el marco del sistema de manejo SCA con ST de Minneapolis 17. La mediana de duración de la hospitalización fue 4 días; la mortalidad intrahospitalaria fue del 11.6% y la mortalidad al 1 año de 25.6% 25. De los 166 pacientes de más de 80 años que vivían de manera independiente, o con asistencia antes del ingreso en el hospital y sobrevivieron, a 150 (90.4%) se les dio el alta para pasar a una situación de vida similar, o la logran luego de una estadía temporal en una residencia.
La población alemana del Registro de STEMI de Bremen 25 dividió a los pacientes en 3 grupos según la edad, Grupo 1:<75años (n = 4108, joven), Grupo 2: 75 a 85 años (n=1032) y Grupo 3:>85años=216, ancianos), se evaluó el manejo clínico y evolución. Los pacientes mayores de 85 años AP no exitosa tuvieron una significativa mayor mortalidad hospitalaria (40% sin éxito y 18.1% con éxito), teniendo en cuenta que la tasa de angioplastia no exitosa aumenta con la edad. La hemorragia fue más frecuente en los grupos de mayor edad, a pesar de una tasa reducida de tratamiento con inhibidores de la glicoproteína IIb/ IIIa (Grupo 1: 5.4% vs Grupo 2: 11.0% vs Grupo 3: 19.6%). La mortalidad inhospitalaria, y en el largo plazo aumentaron con la edad 25. En el análisis multivariado, la AP se asoció con mejores resultados en todos los grupos de edad. Incluso en pacientes muy ancianos, la AP exitosa se asoció con una tasa de mortalidad hospitalaria significativamente menor y una tendencia hacia una menor mortalidad a 1 año. En conclusión, los datos actuales del “mundo real” muestran una tasa mayor de falla de la AP, complicaciones hemorrágicas y mortalidad en pacientes ancianos tratados por AP primaria para STEMI. Sin embargo, se observó un efecto beneficioso de una AP exitosa sobre la mortalidad en todos los grupos de edad, incluso en pacientes muy ancianos, lo que indica el papel crucial de la terapia de reperfusión con AP 25.
El meta-análisis, con la inclusión de 6298 pacientes tratados con AP e implante de stents de la base de datos de la DESERT Cooperatio 26 confirma que, a pesar de la tasa de mortalidad esperada en el seguimiento a largo plazo de los pacientes ancianos mayor que la de los de menor edad, no se observó influencia de la edad en el riesgo de nuevo IAM, trombosis de stent o revascularización del vaso tratado 26. La relevancia de los datos de estos estudios respecto a la práctica clínica se ha confirmado en el análisis del registro prospectivo multicéntrico de la Reseau de Cardiologie de Franche Comte, con una comparación de dos periodos, en 2001 y 2006 27. Del 2001 a 2006, la AP pasó a ser la estrategia de reperfusión más frecuentemente utilizada, frente a la trombólisis, este cambio en la estrategia se asoció a una cifra significativamente menor de mortalidad a 30 días en 2006, el 9.2% frente al 23.3% 27.
FibrinolisisLa terapia de reperfusión con Trombólisis se asocia a un pequeño aumento, pero significativo, de hemorragia cerebral, que de manera característica es durante el primer día de la terapia; los accidentes isquémicos (trombóticos o isquémicos) son con frecuencia mas tardíos en la evolución del IAM 2,4,6,28. La frecuencia de hemorragia intracraneal es de 0.9-1.0% de los pacientes: La edad avanzada, el bajo peso corporal, el sexo femenino, la enfermedad cerebral previa, así como la hipertensión sistólica y diastólica durante el ingreso son predictores significativos de hemorragia intracraneal 2,4,6. Las hemorragias mayores no cerebrales (complicaciones hemorrágicas que requieren transfusión sanguínea o que ponen en riesgo la vida) están entre un 4-13% de los sometidos a trombólisis 29. La administración de estreptoquinasa (SK) puede asociarse con frecuencia a hipotensión, pero las reacciones alérgicas graves son raras 2,4,6,28.
Las guías europeas consideran que el activador del plasminógeno tisular (tPA) alteplasa, asociada al uso de heparina sódica es guiada por TTPA, es superior a la SK. El bolo único ajustado por peso de TNK (tenecteplase) es equivalente a la pauta acelerada de t-PA en cuanto a la mortalidad a 30 días, y se asocia a una menor la tasa de hemorragias no cerebrales y menor necesidad de transfusión 2,4,6,28.
SÍNDROME CORONARIO AGUDO SIN STLa doble anti-agregación plaquetaria y la anticoagulación está recomendada en todas las guías de actuación médica independiente de la edad 3,5. Las mismas guías recomiendan estrategia invasiva precoz en aquellos pacientes de alto riesgo, entre los cuales están los adultos mayores, que además tiene mayor riesgo de sangrado y presencia de comorbilidad 1,3,5.
El registro multicéntrico ROSAI–2 30 comparó los resultados clínicos a 30 días de 564 pacientes >75 años, con 1017 pacientes de menos edad: las características basales en los >75 años eran menos favorables y recibieron menos tratamiento farmacológico. Se adoptó una estrategia agresiva temprana en el 39% de los pacientes ancianos y el 56% de los más jóvenes (p<0.001). Se aplicó un enfoque intervencionista en los primeros 30 días en el 30% y el 48% de los casos respectivamente (p<0,001). La mortalidad a los 30 días en los ancianos fue de 6,4% frente al 1.7%, el IAM de 7.1% frente al 5%, e ictus del 1.3% frente al 0.5% respectivamente 30. El análisis multivariado del grupo de pacientes ancianos identificó que la estrategia conservadora y el diagnóstico de IAM sin onda Q eran factores independientes predictivos de mayor riesgo de eventos clínicos a los 30 días 30.
En los pacientes de edad 75 años incluidos en el ensayo TACTICS–TIMI 18 31 la estrategia invasiva temprana logro una reducción absoluta de 10.8% (el 10.8% frente al 21.6%; p=0.016) y una reducción relativa del 56% en la variable de muerte o IAM a los 6 meses, lo cual es un efecto beneficioso muy superior al observado en los grupos de menos edad. En este estudio, las tasas de hemorragia mayor TIMI (Thrombolysis In Myocardial Infarction) fue no baja con la estrategia agresiva temprana en los de edad 75 años (el 16.6% frente al 6.5%; p=0.009), muy probablemente debido al uso inicial sistemático con tirofiban y heparina no fraccionada y el uso universal del abordaje femoral para el cateterismo 31.
Estos datos nos orientan que la terapia y el enfrentamiento de estos pacientes se realiza de manera individual.
Riesgo de HemorragiaEl riesgo de hemorragia en relación a la doble anti-agregación plaquetaria, asociada o no a anticoagulación en los SCA es una inquietud frecuente en la practica clínica, el sangrado mayor se presenta con un amplio rango de frecuencia, que va del 0.4% al 10%, dado por las diferentes definiciones de sangrado mayor, población estudiada, así como de los distintos esquemas de anti-agregación y anticoagulación, así como de la tasa de Angioplastia o cirugía de revascularización coronaria 5. Los factores asociados al aumento de la frecuencia de sangrado incluyen entre otros a la edad, mujeres, bajo peso, historia de sangrado, falla renal, anemia, y uso de trombolíticos 5, por lo que el adulto mayor está más expuesto a presentar hemorragias, sin embargo el beneficio parece ser mayor que el riesgo 1–6. El uso de bloqueadores de la bomba de protones parece disminuir el riesgo de sangrado gastrointestinal en los pacientes con doble anti-agregación plaquetaria 3–6.
Estatinas, betabloqueadores y bloqueo del sistema renina angiotensina aldosteronaEl beneficio de las estatinas en prevención secundaria se ha demostrado de forma inequívoca, varios son los estudios clínicos que han establecido el beneficio de iniciar un tratamiento con estatinas de forma precoz y en dosis alta 3–6. Un metaanálisis de varios estudios que comparaban una estrategia intensiva de reducción de colesterol unido a LDL con estatinas frente a una estrategia menos intensiva, muestra que el régimen intensivo producía una mayor reducción en el riesgo de muerte cardiovascular, infarto de miocardio no fatal, accidente cerebrovascular y revascularización coronaria, comparado con el régimen menos intensivo. Por lo tanto, las estatinas deben administrarse a todos los pacientes con IAM, independientemente de la concentración de colesterol. Este tratamiento debe iniciarse de forma precoz durante el ingreso, ya que así se aumenta la adherencia del paciente después del alta, y debe administrarse a altas dosis, ya que esto se asocia a beneficios clínicos precoces y sostenidos 3–6.
El uso de betabloqueo y bloqueo del sistema renina angiotensina aldosterona tienen las mismas indicaciones que en pacientes jóvenes, avaladas por estudios clínicos y las recomendaciones de las guías de actuación clínicas 3–6. Hay que tener en cuenta que son más frecuentes condiciones de comorbilidad como: Insuficiencia renal, EPOC, fibrilación auricular e insuficiencia cardiaca que pueden modificar su uso.
PRONÓSTICOEl pronóstico del adulto mayor con IAM es significativamente peor que el de los pacientes más jóvenes. De acuerdo a los registros la mortalidad a 30 días del SCA sin ST se incrementa del 2% en los menores de 65 años, a 5% en los pacientes entre 65–74 años, 8% entre los 75 y 84 años, al 15% en los mayores de 85 años. Por otro la mortalidad en el SCA con ST la mortalidad a 30 días aumenta de un 3% en los menores de 65 años a un 30% en los mayores de 85 años 1,2.
El autor declara no tener conflictos de interés, en relación a este artículo.