El campo de la neurología fetal ha presentado un gran desarrollo durante los últimos años gracias al avance de la ultrasonografía y también a la incorporación de otras tecnologías en la evaluación antenatal, como es el caso de la resonancia nuclear magnética. En este artículo describiremos la técnica de evaluación antenatal del sistema nervioso fetal y las principales alteraciones que se pueden encontrar en este examen, enfocándonos en la ventriculomegalia y anomalías de la fosa posterior.
The field of fetal neurology has developed at great speed during the last years thanks to the advances in ultrasonography as well as the incorporation of newer technologies such as magnetic resonance imaging. This chapter will describe the technique for a correct assessment of the fetal central nervous system and abnormalities that may be found, we will focus on 2 of the most frequent anomalies: ventriculomagaly and posterior fossa abnormalities.
Con el advenimiento de las nuevas tecnologías en el procesamiento de imágenes se ha vuelto cada vez más accesible el estudio de la vida intrauterina. Innumerables eventos han transcurrido desde la primera auscultación de latidos fetales y posteriormente la instalación de la ecografía como herramienta de diagnóstico de condiciones fetales. Hoy la evolución del ultrasonido de alta definición y la incorporación de la resonancia magnética nuclear han abierto nuevas posibilidades en el desarrollo de áreas de estudio antenatal. Tal es el caso de la neurología fetal, disciplina que ha tenido su mayor crecimiento en los últimos años no solo gracias al avance tecnológico, sino también a la mayor demanda por parte de los padres en relación a la evaluación de la condición neurológica actual y futura del bebé. La corteza cerebral se forma en un 99% durante la vida intrauterina, por lo tanto, una evaluación antenatal acuciosa del sistema nervioso fetal es vital para brindar información adecuada a los padres respecto de la función futura del sistema nervioso central del individuo.
Las malformaciones del sistema nervioso central (SNC) son las más comunes luego de las malformaciones del sistema cardiovascular y son la segunda causa de discapacidad en la infancia. Por lo tanto, son un foco de atención especial durante la evaluación ultrasonográfica antenatal. Sin embargo, debido a algunas características especiales del SNC fetal, la evaluación antenatal debe tener en cuenta las siguientes consideraciones:
- 1.
- El SNC se encuentra en desarrollo durante toda la gestación, por lo tanto, está siempre expuesto a que se produzcan alteraciones en situaciones de riesgo. No existe un período de seguridad en el cual el SNC está libre de la acción de agentes nocivos.
- 2.
- Los patrones de normalidad cambian con la edad gestacional, por lo tanto, es necesario contar con curvas de normalidad para definir una alteración. Una condición, por ende, puede ser normal o patológica dependiendo del momento de la gestación.
- 3.
- Las lesiones son evolutivas, es decir existe un tiempo de latencia entre la exposición a una noxa y la aparición de una alteración al examen. También existen ciertos hallazgos que en un examen posterior pueden progresar o regresar. Una sola ecografía no es capaz de establecer diagnóstico definitivo salvo en casos excepcionales. Normalmente se necesita observar la evolución de los hallazgos para determinar un pronóstico.
El campo de la neurología fetal es tan amplio que no se puede abarcar en un solo capítulo, por lo que nos concentraremos en los aspectos más relevantes para sintetizar de manera práctica la evaluación del SNC fetal. En este capítulo nos referiremos al examen de exploración básica de neurosonografía fetal que debe incluirse en la ecografía de rutina y a las dos condiciones que se observan con mayor frecuencia en la vida intrauterina que son la venticulomegalia y las alteraciones de la fosa posterior.
EXPLORACIÓN BÁSICA DEL SNC FETALLa exploración básica del SNC fetal se realiza en la ecografía de rutina entre las 22 y 24 semanas y contempla la evaluación de los cortes axiales de la cabeza fetal como también la evaluación de la columna vertebral.
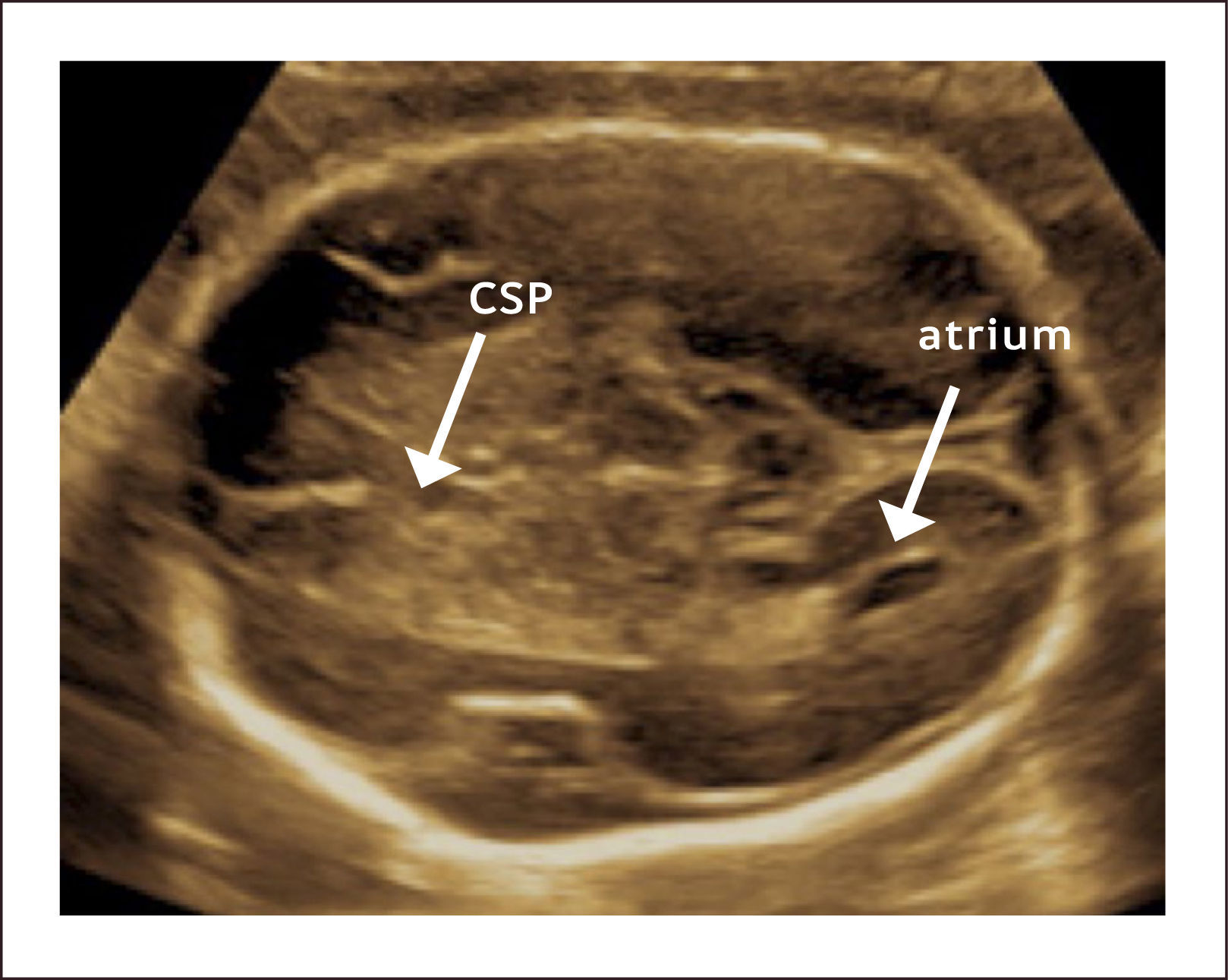
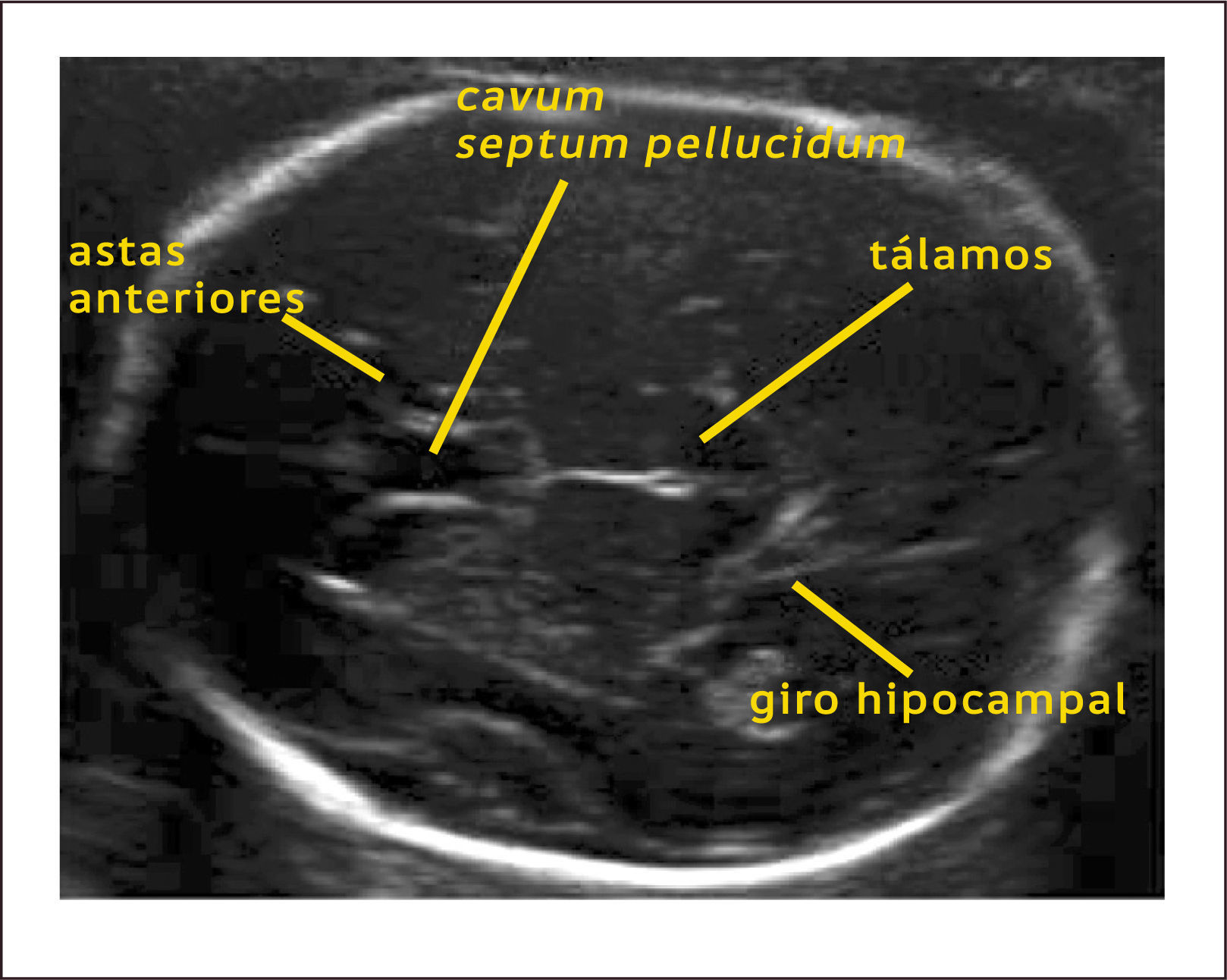
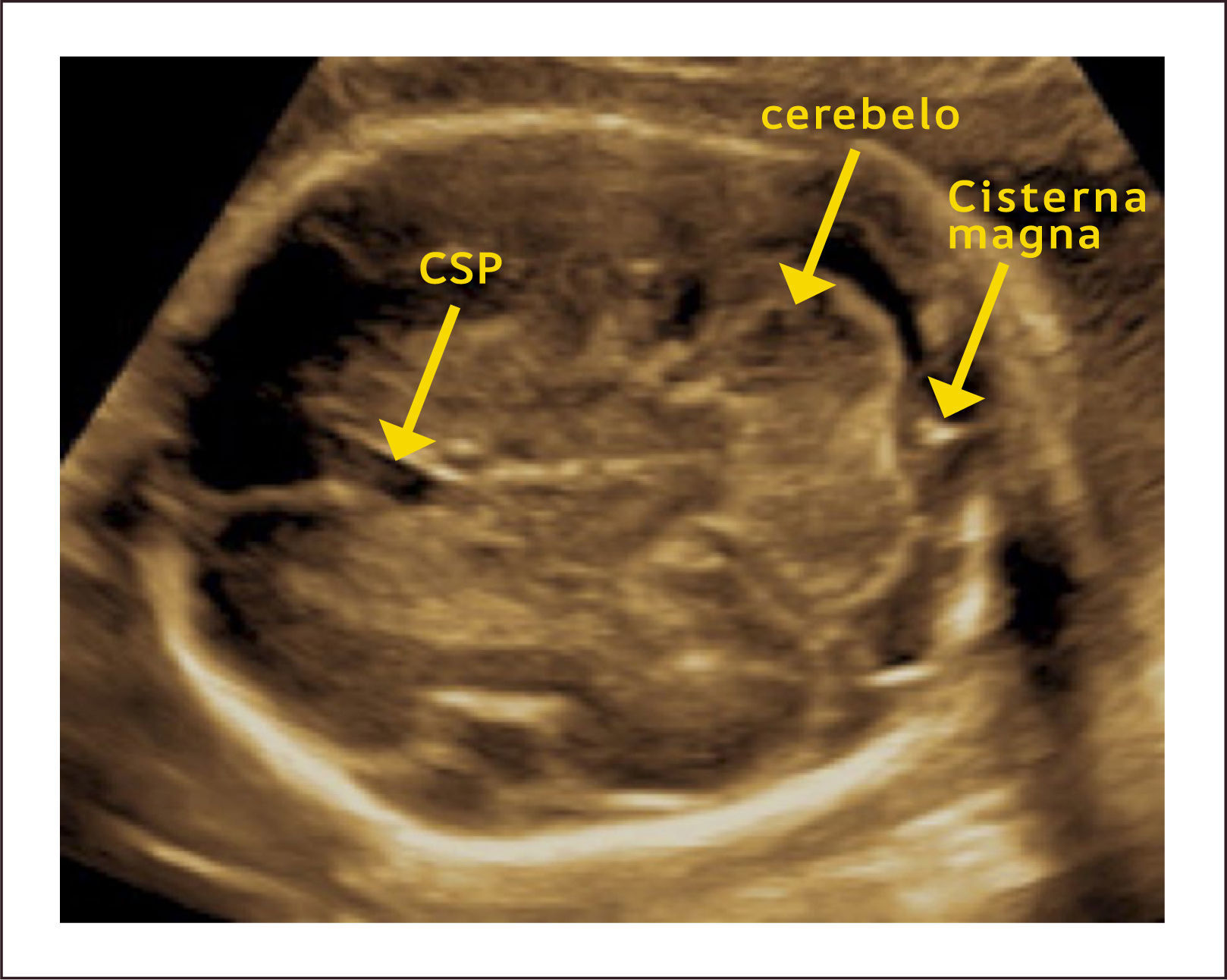
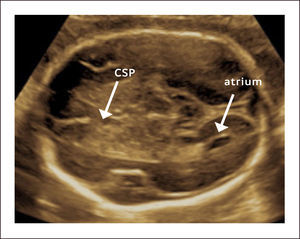
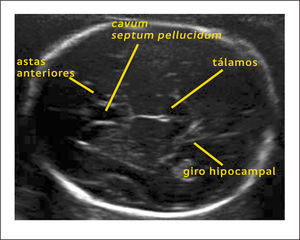
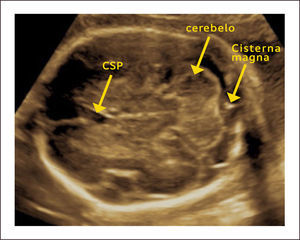
Los cortes axiales utilizados en la exploración básica incluyen: el corte transventricular, transtalámico y transcerebelar. El primero, el corte transventricular (Figura 1) es el más alto y en él se pueden observar las siguientes estructuras: Cavum del septum pellucidum (CSP), que se observa como dos líneas separadas que cabalgan la línea media y que separan las astas anteriores de los ventrículos laterales (en un corte inferior y por debajo del CSP se pueden observar los pilares del fornix como tres líneas separadas) y las astas posteriores de los ventrículos laterales con los plexos coroídeos en su interior. El corte transtalámico (Figura 2), ligeramente inferior y paralelo al anterior, es el corte de la medición del diámetro biparietal (DBP). En este corte se pueden observar las astas anteriores de los ventrículos laterales, el CSP, los talamos y el giro hipocampal. El tercer corte, el transcerebelar (Figura 3), es un corte inferior y algo oblicuo que se logra girando y descendiendo el transductor hacia la parte posterior de la cabeza fetal. De esta manera se continúa observando las astas anteriores de los ventrículos laterales, el CSP, los tálamos, pero además se puede observar el cerebelo, la cisterna magna y el hueso occipital1.
En relación a la evaluación de la columna vertebral fetal, esta debe comenzar con una adecuada evaluación de la cabeza fetal, ya que los signos más importantes de alteración de la columna se encuentran a este nivel. En el caso de los defectos del tubo neural las alteraciones encontradas en este examen incluyen, signo del limón (deformación de los huesos frontales), signo de la banana (obliteración de la cisterna magna con deformación del cerebelo) y la ventriculomegalia. Independiente de la presencia de los marcadores antes mencionados, siempre debe comprobarse la indemnidad y osificación de los cuerpos y procesos laterales en los planos axial lateral y coronal1.
Cualquier alteración en la exploración básica del SNC fetal debe ser motivo de derivación para la realización de una neurosonografía detallada que incluya los cortes axiales accesorios, cortes coronales y sagitales, como también la evaluación del desarrollo cortical del feto.
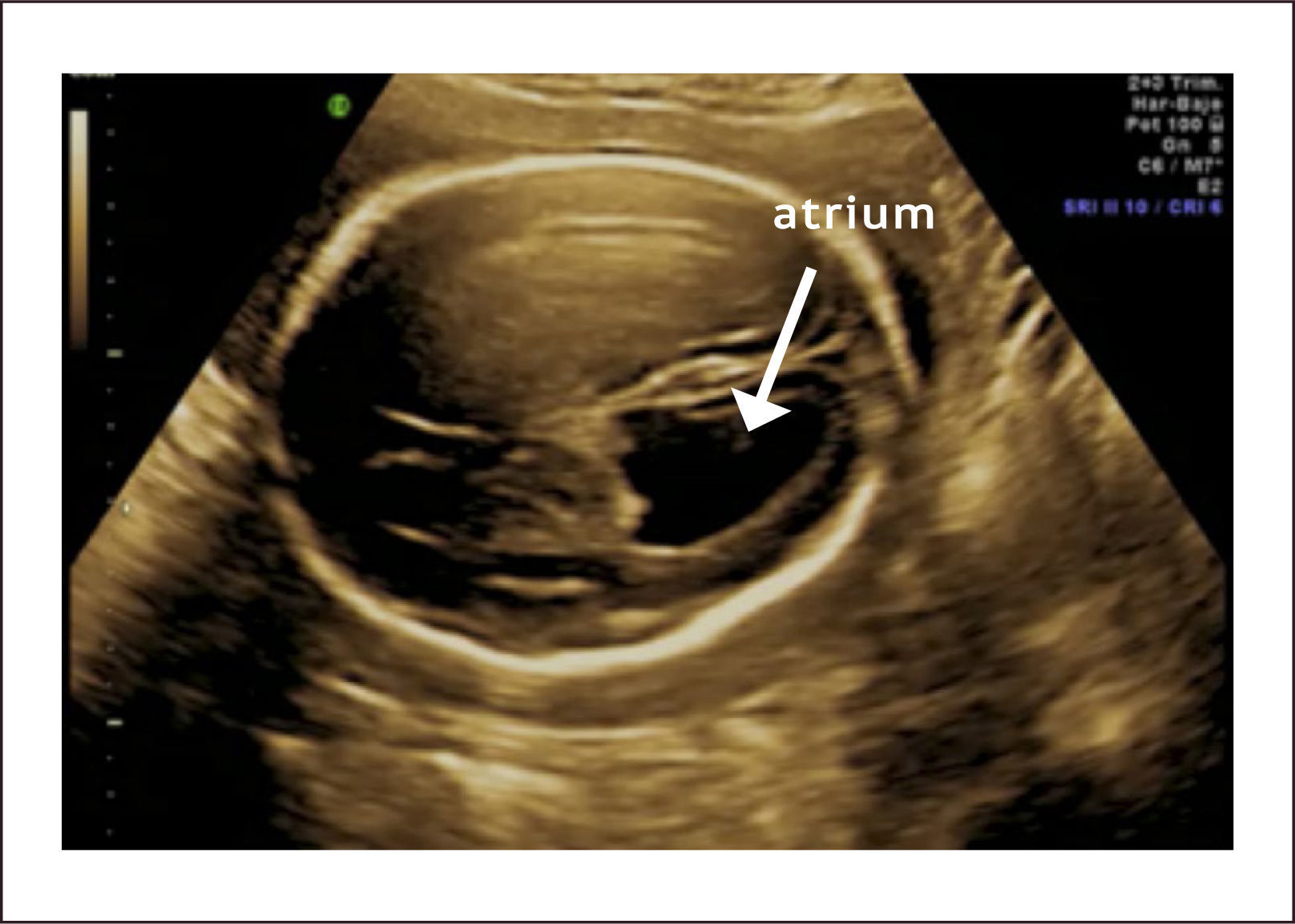
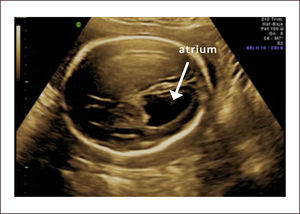
VENTRICULOMEGALIALa ventriculomegalia (VMG) representa la dilatación de los ventrículos laterales del cerebro fetal y su frecuencia se estima en 1 a 2 por 10002. La hidrocefalia, término que suele confundirse con VMG se refiere a la dilatación del sistema ventricular con aumento de la presión intracreaneana. Si bien son dos entidades diferentes, una VMG puede evolucionar posteriormente a una hidrocefalia3. La definición de VMG se hace con una medida alterada del atrium, que es la porción en que convergen las porciones posterior, temporal y cuerpo de los ventrículos laterales y coincide en el lugar en que descansa el glomus de los plexos coroídeos. Es uno de los hallazgos con mayor sensibilidad para patología del SNC y es por esto que esta incorporado en toda evaluación ultrasonográfica de rutina, especialmente la realizada entre las 22 y 24 semanas de gestación.
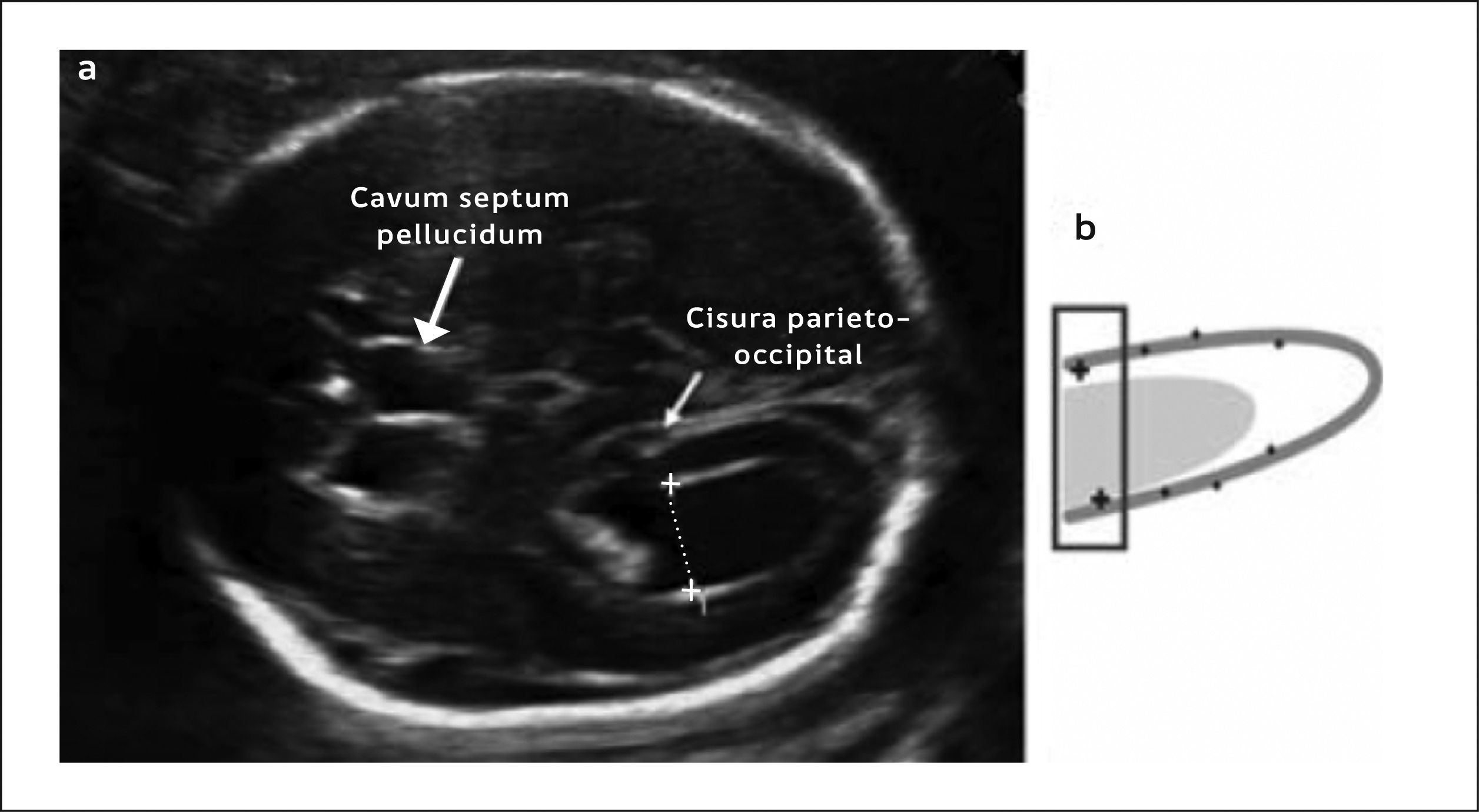
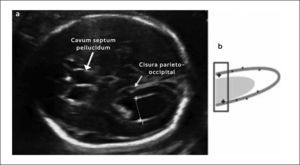
La técnica de medición debe tomar en cuenta algunos reparos anatómicos para tener validez. Primero la medición debe realizarse en un corte intermedio entre el transventricular y el transtalámico en que se observa la asta posterior del ventrículo lateral, el glomus del plexo coroídeo y la cisura parieto-occipital. La medición se hace de borde interno a borde interno a nivel de la cisura parieto occipital y perpendicular al eje longitudinal de los ventrículos laterales1. La Figura 4 muestra como se realiza la medición del atrium y la Figura 5 muestra un caso de ventriculomegalia. Se considera como patológico un valor de 10mm y según su magnitud puede clasificarse en tres grados que guardan relación con el tipo de patología y su severidad en relación al pronóstico3:
Leve: 10-12mm
Moderada 12-15mm
Severa > 15mm
Se debe tener en consideración que la VMG puede ser uni o bilateral y que puede existir una diferencia entre ambos ventrículos incluso entre límites normales. Esta situación se denomina asimetría ventricular y se refiere a la diferencia mayor a 2.4mm. Si bien, no es considerado un hallazgo patológico debe ser sujeto a un control seriado para descartar la progresión a VMG.
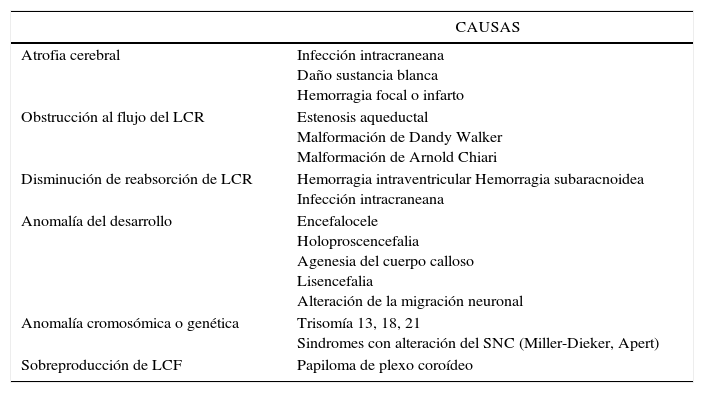
La ventriculomegalia no es una condición patológica en sí, sino más bien un marcador que puede reflejar una alteración en cualquier parte del SNC fetal. En ocasiones esta puede presentarse en forma aislada y su pronóstico dependerá de su evolución en el tiempo como de su magnitud. Es por lo tanto, de vital importancia una vez documentado el marcador, continuar con una búsqueda de la causa para realizar un diagnóstico y pronóstico. Las causas más frecuentes de VMG se describen en la Tabla 1.
CAUSAS DE VENTRICULOMEGALIA
| CAUSAS | |
|---|---|
| Atrofia cerebral | Infección intracraneana Daño sustancia blanca Hemorragia focal o infarto |
| Obstrucción al flujo del LCR | Estenosis aqueductal Malformación de Dandy Walker Malformación de Arnold Chiari |
| Disminución de reabsorción de LCR | Hemorragia intraventricular Hemorragia subaracnoidea Infección intracraneana |
| Anomalía del desarrollo | Encefalocele Holoproscencefalia Agenesia del cuerpo calloso Lisencefalia Alteración de la migración neuronal |
| Anomalía cromosómica o genética | Trisomía 13, 18, 21 Sindromes con alteración del SNC (Miller-Dieker, Apert) |
| Sobreproducción de LCF | Papiloma de plexo coroídeo |
En el estudio etiológico de la VMG se debe considerar además de una neurosonografía detallada, una evaluación de crecimiento fetal, ecocardiografía, estudio de TORCH y cariotipo fetal. En algunas ocasiones una resonancia magnética fetal puede ser de utilidad.
Según la magnitud de la VMG se puede establecer un pronóstico inicial ya que sabemos que la asociación con otras anomalías se puede observar en un 6% de los casos leves y hasta en un 56% de los casos moderados y severos. Por otro lado, las alteraciones cromosómicas se encuentran hasta en un 36% si existe otra malformación asociada y solo en un 3% en los casos aislados. También se debe tener en cuenta que existe un 13% de falsos negativos en casos de VMG aislada, es decir; casos en los cuales existe una alteración asociada sin diagnóstico antenatal4.
Una vez realizado el estudio, el manejo y pronóstico se establece dependiendo si existe una causa subyacente o si nos encontramos frente a una VMG aislada. En el primer caso el manejo, seguimiento y pronóstico dependerán de la causa y de la presencia de otras anomalías. En el caso de la VMG aislada es importante recordar que las alteraciones del SNC fetal son evolutivas, por lo tanto, la exclusión de una alteración asociada debe confirmarse luego de controles sucesivos. En consecuencia se propone realizar ecografías cada 2 semanas en los casos de VMG moderada y severa y cada 4 semanas en los casos leves para descartar eventuales condiciones asociadas de aparición tardía como para evaluar la progresión de la dilatación ventricular.
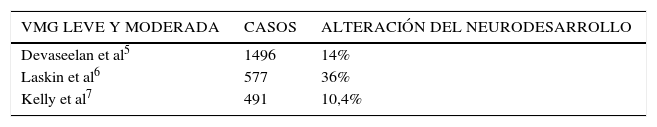
Por otro lado, el pronóstico de una VMG aislada depende del grado de severidad y de su progresión. En los casos de VMG leves la alteración posterior en el neurodesarrollo se observa en el 4% de los casos. En los casos moderados y severos esta alteración se observa en un 24% y 72% respectivamente. La mortalidad fetal en los casos moderados es de un 10% y llega hasta un 25% en los casos severos. La progresión de la dilatación es también un factor pronóstico que confiere un 44% de probabilidades de resultado adverso. Por último, se puede observar hasta en un 75% de los casos de VMG severa la necesidad de drenaje postnatal. Las tablas II y III muestran el pronóstico del neurodesarrollo en el caso de las VMG según grado en las distintas series publicadas5–10.
Debido a la gran diversidad en su forma de presentación, anomalías asociadas y variada etiología es difícil realizar la consejería a los padres en relación a esta condición. En ocasiones, sobre todo en los casos aislados, ayuda a orientar a los padres la comparación con un cuadro febril en un niño. En este caso las causas pueden ser benignas y no precisar de un tratamiento específico. El pronóstico, sin embargo, está determinado tanto por el estudio etiológico como también por la evolución del cuadro clínico.
ANOMALÍAS DE LA FOSA POSTERIORLa evaluación de la fosa posterior forma parte del examen de rutina entre las 22 y 24 semanas y en esta evaluación se consideran los cortes axiales mencionados anteriormente, específicamente el corte transcerebelar. En este corte nos concentraremos principalmente en las siguientes estructuras: la cisterna magna, el cerebelo y el cuarto ventrículo. La cisterna magna es una abertura en el espacio subaracnoídeo situada entre el cerebelo y el hueso occipital. Su medición debe hacerse entre el vermis cerebelos y la cara interna del hueso occipital en la línea media y su medida normal es de 2 a 10mm1. Con respecto al cerebelo debe evaluarse su morfología, simetría y tamaño (el que debe ser evaluado según tablas por edad gestacional) y la presencia del vermis cerebeloso completo. Por último, es importante distinguir el 4° ventrículo y confirmar que no exista comunicación entre el 4° ventrículo y la cisterna magna.
Las malformaciones asociadas a la fosa posterior pueden clasificarse de diversas maneras, pero por motivos prácticos utilizaremos la clasificación descrita por Guibaud11. Esta clasificación las divide en 3 grupos:
- 1)
Aumento de líquido en fosa posterior o quiste de fosa posterior.
- 2)
Disminución de la biometría cerebelar.
- 3)
Lesiones focales y otros.
En este grupo podemos encontrar las alteraciones con cisterna magna aumentada. Las alteraciones más comunes de este grupo son:
- Megacisterna magna: Cisterna magna por sobre los 10mm, pero con anatomía cerebelar normal. Esta condición es más frecuente en fetos de sexo masculino y está asociada a anomalías cromosómicas, malformaciones del sistema nervioso central y malformaciones extracraneanas hasta en un 62%. En ausencia de otras anomalías es de muy buen pronóstico12.
- Quiste aracnoídeo: En este caso se observa una estructura quística que se encuentra lateralizada a alguno de los dos hemisferios y de dimensiones variables. La anatomía del cerebelo es normal, aunque en algunos casos es de difícil evaluación por la posición del quiste. Pueden ser aislados o estar asociados a síndromes. En el caso de los aislados el pronóstico es normalmente favorable y depende de la integridad de las estructuras cerebrales más que del tamaño del quiste. Ocasionalmente requieren de cirugía descompresión postnatal cuando existe obstrucción en la circulación del líquido cefaloraquídeo12,13.
- Quiste de la bolsa de Blake: Consiste en la herniación de la parte inferior del 4° ventrículo a través del agujero de Magendie. Este hallazgo es de buen pronóstico y suele resolverse en forma espontánea.
- Malformación de Dandy Walker: Se refiere a una malformación severa de la fosa posterior que incluye las siguientes características: Cisterna magna aumentada, agencia parcial o total del vermis cerebeloso y comunicación entre el 4° ventrículo y la cisterna magna (Figura 6). Existe una asociación con anomalías cromosómicas en un 30-50%, algunos síndromes genéticos (Meckel-Gruber, Walker Walburg, entre otros) y a otras malformaciones cerebrales como la agencia del cuerpo calloso. El pronóstico es desfavorable. La hidrocefalia se presenta hasta en un 80%, secuelas neurológicas hasta en un 70% y mortalidad perinatal superior al 20% de los casos, sin embargo, individuos asintomáticos con la condición han sido reportados12,14.
2Biometría cerebelar disminuida con anatomía normalEste grupo puede dividirse en:
- Reducción global del tamaño del cerebelo: Puede estar asociado a anomalías cromosómicas, sindromes genéticos (Joubert) o a infecciones intrauterinas (Citomegalovirus). Este caso es de pronóstico desfavorable y presentan alteraciones cognitivas en la gran mayoría de los casos12,14.
- Reducción focal: Se puede deber a una displasia, isquemia o hemorragia. Su prónostico dependerá de la causa subyacente.
3Lesiones focales y otrosEn este grupo se encuentran las lesiones isquémicas y hemorrágicas del cerebelo que pueden o no alterar el tamaño del cerebelo como se discutió en el punto anterior y su pronóstico dependerá de la causa.
En este grupo cabe destacar alteraciones de la forma del cerebelo con anatomía conservada como es el caso del signo de la banana, en el cual se observa obliteración de la cisterna magna y deformación en forma de banana del cerebelo. Este signo es muy específico de alteración del tubo neural14.
MANEJO CLÍNICOEl manejo clínico de las anomalías de la fosa posterior debe estar orientado a excluir anomalías asociadas, determinar la etiología y a controlar la evolución de manera de poder definir si son aisladas o parte de un sindrome. De esta forma se propone realizar una ecografía detallada y una ecocardiografía fetal, estudio del cariotipo y de infecciones y eventualmente estudio de trombocitopenia aloinmune en casos de sospecha de hemorragia. El seguimiento debe realizarse cada 3 o 4 semanas dependiendo de la severidad del hallazgo. En casos seleccionados en el periodo postparto se debe realizar la confirmación diagnóstica de la condición en estudio para poder establecer un pronóstico más confiable.
CONCLUSIÓNEl campo de la neurología fetal es muy amplio y requiere un conocimiento extenso tanto de las alteraciones morfológicas del sistema nervioso central como de su evolución y pronóstico. El rol de la ecografía de rutina es vital para poder detectar los casos que requieren de una evaluación más específica y estudio etiológico. El proceso diagnóstico usualmente es complejo y para lograr acercarse a la causa de la condición evaluada requiere de la participación de un equipo multidisciplinario, que incluye médico especialista en medicina fetal, neurólogo infantil, neurocirujano infantil, neuroradiólogo infantil y psicólogo entre otros. El consejo prenatal en estas condiciones representa una desafío para el equipo perinatal ya que puede variar según la evolución de la alteración pesquisada y a veces necesita confirmación postnatal.
Los autores declaran no tener conflictos de interés, en relación a este artículo.