La modernización de la sanidad española en las décadas del 60 al 80 del siglo xx fue paralela a la creación y desarrollo de la formación sanitaria especializada (FSE) en España (sistema MIR-Médico Interno Residente). Este sistema fue una traslación del modelo de «aprender trabajando» de EE. UU. El Hospital General de Asturias (Oviedo) en 1963 (por iniciativa de Fernando Alonso Lej de las Casas y Carles Soler Durall) y la Clínica Puerta de Hierro (Madrid) en 1964 (por iniciativa de José María Segovia de Arana), fueron los primeros hospitales en iniciar el sistema MIR en España, que se generalizó en 1972 y se consolidó en 1984 como única vía legal de especialización. Desde entonces la FSE es responsabilidad exclusiva del Sistema Nacional de Salud y está dirigida y regulada por el Ministerio de Sanidad y los Departamentos de Salud de las comunidades autónomas (gobiernos regionales). La universidad española no tiene responsabilidad en la FSE. La formación se garantiza a través de un contrato de trabajo por el que el residente tiene la obligación de prestar un trabajo y el derecho a recibir una formación acorde a lo establecido en los programas nacionales de formación de cada especialidad.
The modernisation of the National Health System (NHS) in Spain occurred in parallel with the creation and development of the Postgraduate Medical Education system (medical specialty training system, the so-called “residency system”) throughout the 60's to 80's of the 20th century. The system was a translation of the “to learn by working” US model. The Hospital General de Asturias (Oviedo) in 1963 (an initiative by Fernando Alonso Lej de las Casas and Carles Soler Durall), and the Clínica Puerta de Hierro (Madrid) in 1964 (initiative of José María Segovia de Arana), were the first two hospitals to start the Spanish Specialty Training system, which was extended to the whole NHS in 1972, and was legally consolidated in 1984 as the only official specialisation route. Since them, the system continues to be developed by the NHS according to the Ministry of Health and the Departments of Health (Regional Governments) instructions and criteria. The Spanish university has no responsibility in this process. The training is guaranteed through an employment contract, whereby the resident has the obligation to be provided a job and the right to receive training according to the national residency programs of each specialty.
Conocer los hechos más relevantes de la historia del sistema formación sanitaria especializada en España es esencial para comprender las reformas y los retos que tiene en este momento1 (tabla 1). La clave del sistema, antes sistema de médicos internos y residentes (MIR), hoy especialista interno y residente (EIR), es aprender trabajando en la asistencia sanitaria. Esta forma de aprendizaje se inició EE. UU. en el Hospital Johns Hopkins (Baltimore) a finales del siglo xix2 y se incorporó en España en la década de los años 60 del siglo xx a través de un grupo de médicos españoles, que tras especializarse en EE. UU. impulsaron una formación reglada en determinados hospitales. Estos hospitales, constituidos en el «seminario de hospitales»3 surgieron como punta de lanza del hospital moderno (servicios jerarquizados, servicios de diagnóstico centrales, archivo de historias clínicas, biblioteca, etc.)4. El Hospital General de Asturias (Oviedo) en 1963 (hoy cerrado y trasladado al nuevo Hospital Universitario Central de Asturias) y la primitiva Clínica Puerta de Hierro (Madrid) en 1964 fueron los primeros hospitales en iniciar el sistema MIR en España.
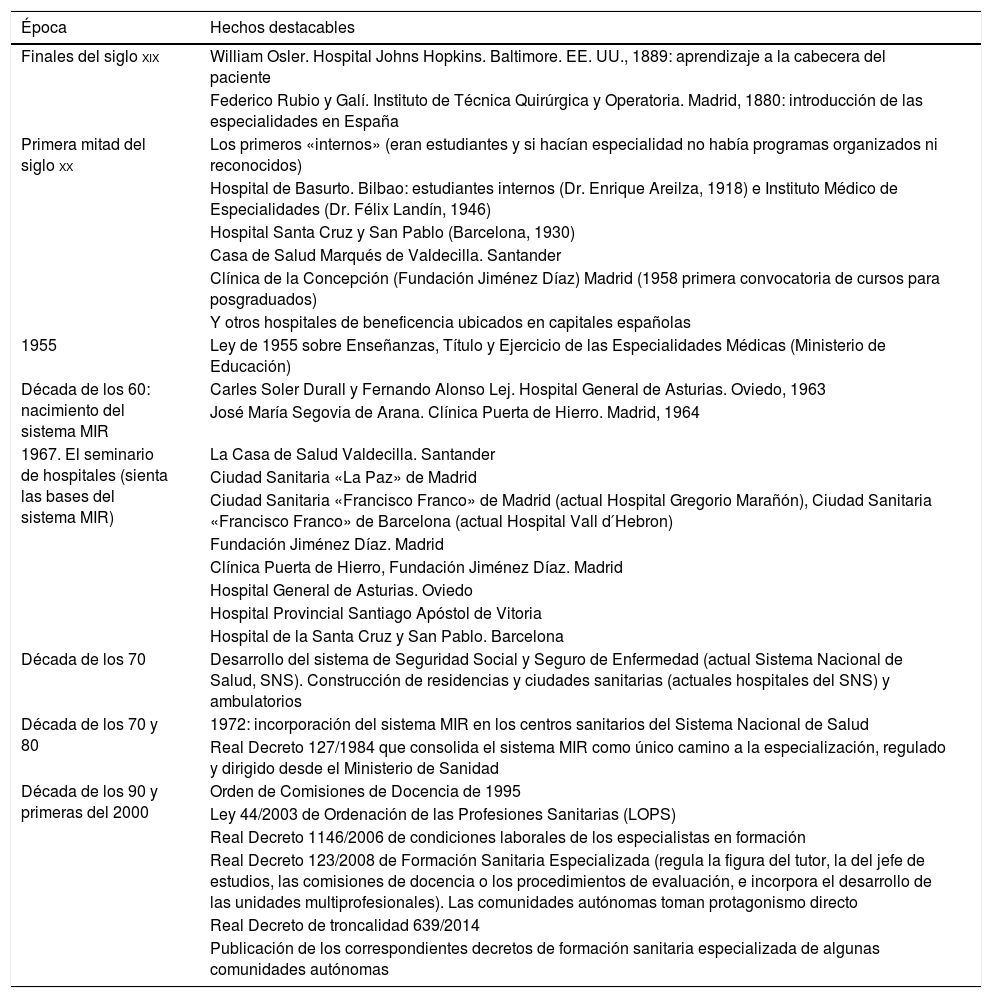
Resumen histórico del sistema de formación sanitaria especializada en España
| Época | Hechos destacables |
|---|---|
| Finales del siglo xix | William Osler. Hospital Johns Hopkins. Baltimore. EE. UU., 1889: aprendizaje a la cabecera del paciente |
| Federico Rubio y Galí. Instituto de Técnica Quirúrgica y Operatoria. Madrid, 1880: introducción de las especialidades en España | |
| Primera mitad del siglo xx | Los primeros «internos» (eran estudiantes y si hacían especialidad no había programas organizados ni reconocidos) |
| Hospital de Basurto. Bilbao: estudiantes internos (Dr. Enrique Areilza, 1918) e Instituto Médico de Especialidades (Dr. Félix Landín, 1946) | |
| Hospital Santa Cruz y San Pablo (Barcelona, 1930) | |
| Casa de Salud Marqués de Valdecilla. Santander | |
| Clínica de la Concepción (Fundación Jiménez Díaz) Madrid (1958 primera convocatoria de cursos para posgraduados) | |
| Y otros hospitales de beneficencia ubicados en capitales españolas | |
| 1955 | Ley de 1955 sobre Enseñanzas, Título y Ejercicio de las Especialidades Médicas (Ministerio de Educación) |
| Década de los 60: nacimiento del sistema MIR | Carles Soler Durall y Fernando Alonso Lej. Hospital General de Asturias. Oviedo, 1963 |
| José María Segovia de Arana. Clínica Puerta de Hierro. Madrid, 1964 | |
| 1967. El seminario de hospitales (sienta las bases del sistema MIR) | La Casa de Salud Valdecilla. Santander |
| Ciudad Sanitaria «La Paz» de Madrid | |
| Ciudad Sanitaria «Francisco Franco» de Madrid (actual Hospital Gregorio Marañón), Ciudad Sanitaria «Francisco Franco» de Barcelona (actual Hospital Vall d′Hebron) | |
| Fundación Jiménez Díaz. Madrid | |
| Clínica Puerta de Hierro, Fundación Jiménez Díaz. Madrid | |
| Hospital General de Asturias. Oviedo | |
| Hospital Provincial Santiago Apóstol de Vitoria | |
| Hospital de la Santa Cruz y San Pablo. Barcelona | |
| Década de los 70 | Desarrollo del sistema de Seguridad Social y Seguro de Enfermedad (actual Sistema Nacional de Salud, SNS). Construcción de residencias y ciudades sanitarias (actuales hospitales del SNS) y ambulatorios |
| Década de los 70 y 80 | 1972: incorporación del sistema MIR en los centros sanitarios del Sistema Nacional de Salud |
| Real Decreto 127/1984 que consolida el sistema MIR como único camino a la especialización, regulado y dirigido desde el Ministerio de Sanidad | |
| Década de los 90 y primeras del 2000 | Orden de Comisiones de Docencia de 1995 |
| Ley 44/2003 de Ordenación de las Profesiones Sanitarias (LOPS) | |
| Real Decreto 1146/2006 de condiciones laborales de los especialistas en formación | |
| Real Decreto 123/2008 de Formación Sanitaria Especializada (regula la figura del tutor, la del jefe de estudios, las comisiones de docencia o los procedimientos de evaluación, e incorpora el desarrollo de las unidades multiprofesionales). Las comunidades autónomas toman protagonismo directo | |
| Real Decreto de troncalidad 639/2014 | |
| Publicación de los correspondientes decretos de formación sanitaria especializada de algunas comunidades autónomas |
Modificada de: Tutosaus Gómez et al.1.
El sistema de FSE se consolidó en 1984 como única vía legal de especialización. La Ley de Ordenación de las Profesiones Sanitarias de 2003, el Real Decreto (RD) de 2006 de regulación de las condiciones laborales del residente y el RD 2008 de Formación Especializada han regulado y dado el impulso que el sistema necesitaba para adaptarse a las nuevas necesidades de la sociedad y al marco europeo. En este momento, el desarrollo de la troncalidad (Real Decreto 639/2014) está suponiendo la mayor transformación del sistema desde su nacimiento5.
La FSE tiene una sólida estructura nacional y autonómica que garantiza la formación de los especialistas a través de un contrato de trabajo. Está regulada por el Ministerio de Sanidad y los departamentos de salud de las comunidades autónomas, y no por las universidades. La clave está en la firma de un contrato de trabajo que obliga al residente a prestar personalmente los servicios asistenciales que establezca el correspondiente programa de formación nacional para adquirir la competencia profesional relativa a la especialidad, y además contribuir a los fines propios de la institución sanitaria. El residente tiene el derecho a recibir una formación y la obligación de prestar un trabajo.
Finales del siglo xix y primera mitad del siglo xx. Los primeros «internos»A finales del siglo xix William Osler2 y William Halsted6 crean los primeros médicos residentes en el Hospital Johns Hopkins de Baltimore (EE. UU.), fundado en 1889. Ello supuso un cambio pedagógico fundamental que revolucionó el sistema de enseñanza de la medicina en EE. UU.7. Este sistema fue tomado de la organización del entrenamiento de algunas universidades alemanas4,8 y cambió la forma en la que los cirujanos se formaban hasta entonces, motivada por el recelo de los grandes cirujanos de la época que preferían la práctica privada a dedicarse a una enseñanza que les iba a proporcionar pronto competidores bien formados. Hasta finales del siglo xix la clínica médica se aprendía en clases magistrales con escaso contacto con los pacientes. Sin embargo, W. Osler aseguraba que la formación de los jóvenes médicos debía llevarse a cabo «al lado de la cama del paciente». Sus métodos de educación se extendieron rápidamente por Europa, principalmente por el mundo anglosajón. En la misma institución otros siguieron estas experiencias.
Pero la verdadera revolución de la enseñanza de la medicina en EE. UU. estuvo provocada por Abraham Flexner (1866-1959), que en su informe de 1910 (Carnegie Foundation)9 sentó las bases de una enseñanza de calidad, basada en la acreditación y la estandarización como pilares básicos de la buena práctica en los centros asistenciales.
En España, el pionero de las especialidades y su formación fue el cirujano gaditano Federico Rubio y Galí (1827-1902)10. Participó en la creación de La Escuela Libre de Medicina y Cirugía de Sevilla y fue profesor honorario del Real Colegio de Cirujanos de Londres. En 1880 crea en Madrid el Instituto de Terapéutica operatoria en el antiguo Hospital de La Princesa (en el siglo xx Gran Hospital de la Beneficencia del Estado) con el objeto de impulsar la enseñanza de las especialidades quirúrgicas, y posteriormente, en 1896, el Instituto de Técnica Quirúrgica y Operatoria y la Real Escuela de Enfermeras de Santa Isabel de Hungría, primera escuela para enfermeras laicas en España, instalados ambos en la Moncloa. Este avanzado instituto tenía además laboratorios, histología, electroterapia, y desde 1900 radiología. Había un médico responsable por servicio, un cuerpo médico de guardia y lo principal de la asistencia corría a cargo de los médicos en formación posgraduados que debían pagar una matrícula. Desarrolló por primera vez en España una asistencia hospitalaria organizada en unidades especializadas (18 especialidades) mucho antes de que las especialidades fueran reconocidas. El instituto permaneció en funcionamiento 56 años, hasta el inicio de la Guerra Civil en 1936.
En España, a principios del siglo xx, se instaura en los hospitales dependientes de corporaciones locales y centrados en la beneficencia la figura del «interno». A este cuerpo de internos se le considera el antecesor del actual sistema MIR, si bien poco tenían que ver con los MIR actuales, ya que no tenían programa de formación, generalmente trabajaban solos, sin supervisión, tanto durante el día como en las guardias, debido a que los escasos médicos de plantilla no tenían dedicación plena al estar centrados, fundamentalmente, en su práctica privada. Sus jornadas eran de disponibilidad continuada. El profesor Agustín Jimeno Valdés, de la Universidad de Valladolid, lo destaca en su libro11La casa de salud Marqués de Valdecilla (Santander), Instituto de postgraduados (Capítulo III), donde habla de su estancia en Valdecilla como residente desde 1960. «La denominación oficial era de médico interno y el tiempo de estancia oficial de dos años, aunque este periodo no era máximo y más de un interno llevaba casi una decena de años».
Hospitales de beneficencia como el de Basurto (inicialmente Santo Hospital Civil de Bilbao), de 1908, o el de la Santa Cruz y San Pablo de Barcelona, de 1930, disponían de este cuerpo de internos. A principios del siglo xx el Ministerio de Fomento había expedido un decreto que contemplaba la posibilidad de que los futuros médicos pudieran estudiar las asignaturas clínicas durante los últimos 3 años en hospitales no universitarios, bien provinciales o municipales. Este tipo de enseñanza hospitalaria extrauniversitaria quedaba limitada a las ciudades que poseían Facultad de Medicina. Pero en el Hospital de Basurto (Bilbao no tenía universidad), el Dr. Enrique de Areilza, director en 1918, consiguió que se concediera al hospital esta autorización para los estudiantes vizcaínos que estudiaban en Valladolid. La formación especializada se inicia oficialmente de la mano del Dr. Félix Landín con la creación del «Instituto Médico de Especialidades» (IME) como escuela de especialización dependiente de la Universidad de Valladolid, que aparece reconocido formalmente en el año 194612. Esta forma de docencia hospitalaria fue respaldada, entre otras personalidades, por el profesor Gregorio Marañón Posadillo, quien defendió la posibilidad docente de los hospitales y la colaboración estrecha entre universidades y hospitales generales.
La Clínica de la Concepción (de 1955), gestionada por la Fundación Jiménez Díaz13, convoca plazas de internos y residentes en 1958 como «cursos para posgraduados» en régimen de seminternado y seleccionados por concurso de méritos. Los 2 primeros años consistían en un internado no remunerado con un horario de trabajo de 10 horas diarias. Posteriormente, los internos bien calificados podían pasar a un régimen de residentes con una ayuda económica. El compromiso de la formación de posgraduados, bien en forma de cursos o de internado, como se ha dicho, está desde el origen de esta institución que nace como Instituto de Investigaciones Médicas (1939) en la Facultad de Medicina de Madrid.
Década de los años 50. Ley de 1955 sobre la obtención del título de especialistaTras la Guerra Civil Española la obtención del título oficial de especialista estaba desregulada. El Estado tomó la iniciativa de ordenar la titulación de especialistas a través de la Ley de 1955 sobre la enseñanza, título y ejercicio de las especialidades médicas. Hasta esta fecha un licenciado podía «autotitularse» especialista con tal de ejercer un área de la medicina sin ningún tipo de organización, supervisión o programa. Esta ley asignó al Ministerio de Educación el control de las titulaciones. La especialización se realizaba previo pago de la correspondiente matrícula en las escuelas profesionales de especialidades, radicadas en cátedras de las facultades de medicina, o en institutos y escuelas de especialización médica reconocidas por el Ministerio de Educación. La formación se ligaba a un «maestro». Al cabo de 2 años se solicitaba al Ministerio de Educación el correspondiente título de especialista. Cada institución universitaria formadora desarrollaba sus propios criterios formativos. Era evidente que la homogeneidad de obtención de dichos títulos de especialista no existía, siendo prácticamente nulo el control de calidad de los títulos obtenidos, y el aprendizaje práctico era muy limitado.
Década de los años 60. El nacimiento del sistema de médico interno residente y el seminario de hospitalesEl Hospital General de Asturias (Oviedo), surgido en 1961, fue el pionero en la formación MIR como la conocemos hoy en día. Inició el primer programa de internos y residentes en 1963. El Hospital, promovido por el presidente de la Diputación provincial de Asturias, José López Muñiz, y bajo la dirección del Dr. Carles Soler Durall (proveniente de la universidad de Yale, EE. UU.), fue el principal referente de la modernización de la asistencia sanitaria en España4. Incorporó profesionales jóvenes que habían completado su formación en EE. UU. y habían conocido el avance de las especialidades y otras formas de enseñar y ejercer la medicina. A nivel docente el Dr. Fernando Alonso Lej (cirujano torácico y cardiaco) puso en marcha una «Comisión de Residentes y Enseñanza», preludio de las actuales comisiones de docencia, que desarrolló los programas de internado rotatorio y residencia, lo que más adelante serían los programas de especialización como actualmente se conocen, elaborándose el primer manual de residentes. La formación consistía en un año (viviendo en el hospital) de internado rotatorio por diferentes especialidades básicas (medicina interna, cirugía general, pediatría, tocoginecología, urgencias y un período optativo) y 3 años de residencia en la especialidad correspondiente.
En 1964 la Clínica Puerta de Hierro de Madrid (inicialmente Centro Nacional de Investigaciones Médico-Quirúrgicas), centro especial de la Seguridad Social, de la mano de los Profs. Segovia de Arana y Figuera, convoca sus primeras plazas de internos y residentes el mismo año de su creación oficial. Y en 1966, el Dr. Carles Soler Durall crea en el Hospital de la Santa Cruz y San Pablo (Barcelona) un sistema MIR a imagen y semejanza del Hospital General de Asturias.
El «Seminario de Hospitales con Programa de Graduados» (SHPG)3, creado en 1967 por 9 hospitales (La Casa de Salud Valdecilla, Ciudad Sanitaria «La Paz» de Madrid, la Ciudad Sanitaria «Francisco Franco» de Madrid —actual Hospital Gregorio Marañón—, Ciudad Sanitaria «Francisco Franco» de Barcelona —actual Hospital Vall d′Hebron—), Clínica Puerta de Hierro, Fundación Jiménez Díaz, Hospital General de Asturias, Hospital Provincial Santiago Apóstol de Vitoria y el Hospital de la Santa Cruz y San Pablo), es la clave que sienta las bases del sistema MIR y propicia su desarrollo. Sus 3 acuerdos básicos fueron: 1) mejorar la formación de especialistas adoptando medidas que garanticen la calidad de los programas de formación y una consideración profesional adecuada en lo económico durante su etapa de especialización; 2) la formación debe realizarse mediante una experiencia hospitalaria dentro de los programas de internado y residencia, en el seno de hospitales acreditados; y 3) la creación de normas de acreditación de hospitales ajustadas a las directrices internacionales. Este aspecto, vital para la calidad del sistema MIR en España, fue encargado al Dr. Carles Soler Durall, quien elabora un documento basado en la Joint Comission of Acreditation de EE. UU. de 196614.
La evolución de la sanidad y de la enseñanza de las especialidades hasta la década del 70Durante el periodo que trascurre de 1938 a 1963 se desarrollaron los Seguros Sociales en España, creándose el Seguro Obligatorio de Enfermedad (SOE), las mutualidades laborales y el Instituto de Medicina e Higiene en el Trabajo. Con uno u otro tipo de seguro social, un alto porcentaje de la población española se hizo beneficiaria de los servicios sanitarios del seguro de enfermedad (Seguridad Social). Para atender a esta gran población fue necesaria la construcción de hospitales llamados «residencias y ciudades sanitarias», para diferenciarlas de los hospitales de beneficencia, ya que la palabra «hospital» tenía un sentido negativo.
A partir de los años 50 y hasta los 80 se pusieron en funcionamiento más de 150 residencias y más de 1.000 ambulatorios. Ello originó una escasez de médicos en España. La asistencia era principalmente de tipo ambulatorio, adscribiéndose a cada médico un cupo de asegurados y sus familiares. La hospitalización en los casos quirúrgicos se hacía en las residencias. En ellas no había cooperación entre los distintos cirujanos, los cuales se limitaban a operar a sus enfermos sin ningún tipo de responsabilidad colectiva en el centro15.
Las «residencias y ciudades sanitarias» dependientes del Ministerio de Trabajo y posteriormente del de Sanidad, se organizaron jerárquicamente en los 60 precisando de un número creciente de especialistas, así como de la incorporación de nuevas especialidades que ya estaban desarrolladas en los países occidentales. Al no poder la universidad española dar respuesta al formidable desarrollo de la nueva situación, al hilo de la expansión sin precedentes de los servicios sanitarios, es la Seguridad Social la que asume, en la década de los 70, la formación de sus especialistas en sus instituciones sanitarias mediante el moderno sistema MIR, generalizándose así los avanzados planteamientos del seminario de hospitales (Orden de 28 de julio de 1971, del Ministerio de Trabajo, sobre MIR; Orden de 9 de diciembre de 1977, del Ministerio de Sanidad y Seguridad Social, que regula la formación de posgraduados en las Instituciones de la Seguridad Social). Simultáneamente se mantuvo la Ley del 55, generando las correspondientes disfunciones.
Década de los años 70 y 80. Hechos del desarrollo del sistema de médico interno residente1.° Consolidación del sistema iniciado en el Hospital General de Asturias: un año de internado rotatorio y 3 de residencia. El interno vivía en la institución, al igual que podía hacerlo el residente. La dedicación era casi total (el número de guardias podía llegar a las 15 mensuales). El Decreto de 1978 del recién creado Ministerio de Sanidad, consolida legalmente el sistema MIR. Desaparece el internado rotatorio, pasando el tiempo de especialización a 4 o 5 años según la especialidad. Todas las especialidades incluyeron en sus programas una formación de uno o 2 años por otras especialidades básicas relacionadas con la misma.
2.°Acreditación de hospitales y unidades docentes y control de calidad mediante auditorías de inspección periódicas. Se exigen requisitos mínimos de estructura, recursos, organización y actividades docentes. Entre ellos, disponer de archivo de historias clínicas, biblioteca, número mínimo de autopsias, sesiones clínicas…
3.° Sistema de selección y acceso. Inicialmente se realizaba de manera descentralizada en cada hospital, mediante la valoración del expediente, otros méritos, una entrevista y las pruebas que se estimaran convenientes. Posteriormente se estableció una convocatoria única de carácter general estatal, correspondiendo a una Comisión central de admisión y educación médica la selección de los candidatos. El hospital correspondiente seguía teniendo la última palabra mediante la entrevista. En 1978 se realiza el primer examen estatal MIR para las instituciones de la Seguridad Social que continúa en la actualidad con una convocatoria única nacional. El gran mérito del sistema MIR es que creó un sistema de especialización equitativo y de acceso universal, aunque con un grave desequilibrio entre la oferta y la demanda, que se mantuvo hasta la década de los 90, con grandes bolsas de licenciados sin acceso a la especialización oficial. En esta década, el Ministerio de Sanidad reguló legalmente la situación de estos profesionales que trabajaban como especialistas sin título oficial (MESTOS).
4°. Principales normas reguladoras. La regulación laboral se obtiene entre 1973 y 1975, con el derecho a la Seguridad Social y a un contrato de trabajo que incluía la remuneración de las guardias, ya que hasta esa fecha los MIR no tenían la consideración de trabajadores. Actualmente el Real Decreto 1146/2006 regula las condiciones laborales del residente, sus derechos y sus obligaciones. La medicina familiar y comunitaria se reguló como especialidad en esta época (Real Decreto de 1978).
El Real Decreto 127 de 1984 consolida el sistema MIR como único camino de especialización médica en España. De él cabe destacar: la acreditación de centros y unidades docentes cuya garantía de calidad formativa se regula mediante auditorías periódicas; prueba de acceso universal centralizada; definición y clasificación de especialidades y programas regulados por las comisiones nacionales de especialidades (a las que corresponde fundamentalmente la formulación de los contenidos de formación y tiempo de duración, entre 4 y 5 años); un Consejo Nacional de Especialidades y el desarrollo de las comisiones de docencia de las instituciones.
5.° Incorporación de otras profesiones. Farmacéuticos (para farmacia hospitalaria, análisis clínicos y otras especialidades), biólogos (análisis clínicos, inmunología, microbiología), psicólogos, físicos y químicos fueron incorporándose progresivamente al sistema MIR. A partir de la reforma que introduce el RD 183/2008, con la incorporación de especialidades de enfermería, se comienza a hablar de sistema EIR, «especialista interno-residente», (en Andalucía Portal EIR).
Décadas del 90 y primera del 2000. La necesidad de profesionalizar el sistema de formación especializada y la figura del tutorDurante los años 90 se trató de garantizar el adecuado funcionamiento de las figuras del tutor, del jefe de estudios, de las comisiones de docencia de los hospitales y de los sistemas de evaluación, a través de la Orden de Comisiones de Docencia de 1995, pero con escaso éxito. El impulso que el viejo sistema MIR necesitaba se dio con el RD 183/2008 de Formación Sanitaria Especializada en Ciencias de la Salud, producto de la Ley 44/2003 de Ordenación de las Profesiones Sanitarias. Se produce un replanteamiento global y progresivo de las normas que habían venido regulando el sistema, entre ellas los aspectos laborales (RD 1146/2006).
El nuevo RD 183/2008 potencia las estructuras docentes, tanto desde el punto de vista organizativo como desde el docente-asistencial, y regula aspectos tan fundamentales para el buen funcionamiento del sistema como: la figura del tutor, la del jefe de estudios, las comisiones de docencia o los procedimientos de evaluación, e incorpora el desarrollo de las unidades docentes con las nuevas unidades multiprofesionales. Favorece una formación especializada más flexible y permeable, con una visión multiprofesional y multidisciplinar de conjunto, más acorde con la realidad de nuestros días, sin perder por ello los grandes logros conseguidos que han hecho que la formación de especialistas haya sido una de las claves del reconocido prestigio y alto nivel profesional y científico que actualmente tiene nuestro Sistema Nacional de Salud.
La figura del tutor cobra especial relevancia en toda esta reforma, ya que sobre él recae la responsabilidad de la planificación, gestión, supervisión y evaluación de todo el proceso de formación del residente, para lo cual es imprescindible que se regule su dedicación a una tarea tan vital para mantener la calidad del especialista formado y por tanto la del sistema sanitario. Su dedicación es contemplada como una actividad laboral más dentro de proceso de gestión clínica. Esta dedicación docente es algo que recientemente han venido reivindicando las asociaciones de docentes de formación especializada (la asociación docente andaluza, REDECA, la catalana Xarxa, la asociación nacional AREDA (https://sefse-areda.com/), etc.).
Por otra parte, es un objetivo fundamental de este nuevo RD garantizar un alto nivel de calidad del sistema de formación sanitaria especializada, a través de la Agencia de Calidad del Sistema Nacional de Salud. El futuro completará la modificación de las pruebas de acceso, el desarrollo de la formación troncal, la regulación de las áreas de capacitación específica y los sistemas de evaluación.
La implantación de la troncalidad implica importantes modificaciones en el sistema formativo actual y la necesidad de un incremento y adecuación de los recursos y estructuras docentes a los nuevos programas formativos y a los correspondientes requisitos de acreditación, en consonancia con los periodos troncal y específico, que integrarán la formación completa de las especialidades en ciencias de la salud. Conllevará forzosamente un aumento notable del número de tutores y de sus tareas y responsabilidades16.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.