La historia de la cirugía cardiovascular se inicia en 1896 cuándo Ludwig Rehn sutura con éxito una herida de corazón, lo que hasta entonces se consideraba un imposible. En su desarrollo cabe distinguir tres etapas. La cirugía extracardíaca, con Robert Gross quien sutura un ductus arterioso permeable con éxito en 1938, seguido por Clarence Crafoord, quien, en 1944, corrige por primera vez una coartación aórtica y, finalmente, Alfred Blalock, quien efectúa un shunt aorto-pulmonar para el tratamiento paliativo de la estenosis pulmonar, el mismo año. Esta es seguida por la cirugía cardíaca cerrada, la etapa más creativa, en la que destacan Charles Bailey, con la comisurotomía y Dwight Harken, con la valvuloplastía, para el tratamiento quirúrgico de la estenosis mitral. Y, finalmente, la tercera etapa, con la cirugía a corazón abierto, que se inicia con la hipotermia para reducir los requerimientos de oxígeno, interrumpir la circulación y abrir el corazón, seguida rápidamente con la utilización, por primera vez, de una máquina corazón-pulmón, creada por John Gibbon, quien luego de 26 minutos de circulación extracorpórea, el 6 de mayo de 1953, cierra una comunicación interauricular en una joven mujer, lo que, desafortunadamente no es seguido con el éxito, sino que con la pérdida de los cuatro pacientes subsiguientes. El desánimo general es revertido por Walton Lillehei, quien introduce, en 1954, la circulación cruzada controlada, en la que el padre o la madre de un niño servía como un “oxigenador”, reduciendo así los trastornos homeostáticos asociados a la circulación extracorpórea. Pocos meses después, Lillehei introduce el “oxigenador de burbujas”, simple y económico, ¡con lo que la cirugía a corazón abierto se hace asequible para todos!
The history of Cardiovascular Surgery began in 1896 when Ludwig Rehn successfully sutured a heart wound, which until then was considered impossible. Three stages can be distinguished in its development. Extracardiac surgery, with Robert Gross who successfully sutured a patent ductus arteriosus in 1938, followed by Clarence Crafoord, who, in 1944, corrected for the first time an aortic coarctation and, finally, Alfred Blalock, who performed an aorto-pulmonary shunt for the palliative treatment of pulmonary stenosis, in the same year. This is followed by closed cardiac surgery, the most creative stage, in which Charles Bailey, with the comisurotomy and Dwight Harken, with the valvuloplasty for the surgical treatment of mitral stenosis, stand out. And finally, the third stage, with open heart surgery, which begins with hypothermia to reduce oxygen requirements, interrupt circulation and open the heart, followed quickly by the use, for the first time, of a heart-lung machine, by John Gibbon, who after 26minutes of extracorporeal circulation, on May 6, 1953, closes an atrial septal defect in a young woman, feat which unfortunately is not followed with success, but with the loss of the four subsequent patients. The general discouragement is reversed by Walton Lillehei, who introduces, in 1954, controlled cross circulation, in which the parent of a child serves as an “oxygenator”, thus reducing the homeostatic disturbances associated with extracorporeal circulation. A few months later, Lillehei introduces the simple and inexpensive “Bubble Oxygenator”, making open heart surgery accessible for everyone!
Si bien no hay constancia escrita, se dice que Theodore Billroth (1829-1894), padre de la cirugía gastrointestinal, habría soste- nido en un congreso en Viena que “el cirujano que trate de suturar una herida de corazón puede estar seguro de perder para siempre la consideración de sus colegas”1,2. Sin embargo, quien sí dejó cons- tancia escrita a este respecto fue Stephen Paget (1855-1926), quien en 1896 publicó “The Surgery of The Chest”, primer libro de cirugía torácica, en el que sostuvo textualmente: “La cirugía del corazón probablemente haya alcanzado los límites que seña- la la naturaleza para toda cirugía; ningún nuevo método, ningún descubrimiento nuevo pueden evitar las dificultades naturales que plantea una herida de corazón”3.
Ese mismo año 1896, el 9 de septiembre, en Fráncfort, Ludwig Rehn (1849-1930) suturó, con éxito, una herida penetrante de corazón en un jardinero de 22 años, Wilhelm Justus, agredido con un cuchillo de cocinero por dos individuos que nunca fue- ron identificados. Rehn abordó el corazón a través de una tora- cotomía izquierda a nivel del 4° espacio intercostal y suturó la herida en el ventrículo derecho con tres puntos de seda. Contra todas las admoniciones repetidas a lo largo de los siglos, la he- morragia se detuvo y el corazón siguió latiendo. Algunos años más tarde Rehn presentó, en un congreso de cirujanos en Ber- lín, a Justus, con sus heridas cicatrizadas, sosteniendo: “De hoy en adelante ya no podrá ponerse en duda la posibilidad de suturar el corazón… espero confiado que este caso no será considerado a modo de curiosidad, sino que se convertirá en una especialidad de nuestra labor, llamada a salvar muchas vidas”1,4 (Fig. 1).
Ludwig Rehn. Ludwig Rehn. Profesor de cirugía del Hospital Provincial de Francfort, quien efectuó la primera sutura exitosa de una herida penetrante de corazón, el 9 de septiembre de 1896, lo que abrió el camino a la cirugía cardíaca. Cortesía de la Biblioteca Nacional de Medicina de los EE.UU. http://resource.nlm.nih.gov/101439011.
Sin embargo, a pesar de este hito quirúrgico, la cirugía se li- mitó, por muchos años, a la sutura de las heridas cardíacas y al tratamiento de las afecciones pericárdicas. Rehn también destacó en estas últimas afecciones, introduciendo la peri- cardiotomía inferior para la pericarditis purulenta y la pericar- diectomía para la pericarditis constrictiva2,5. Pero, avanzada la primera mitad del siglo pasado, los cirujanos hacen un rápido progreso que va a llevar a que la cirugía cardiovascular sea hoy una especialidad quirúrgica que permite a diario “salvar mu- chas vidas”.
En el desarrollo histórico de la cirugía cardiovascular es posible distinguir tres etapas: cirugía extracardíaca, cirugía cardíaca ce- rrada y cirugía cardíaca abierta.
2CIrugía ExtracardíacaEl 26 de agosto de 1938 Robert Gross (1905-1988) ligó exitosa- mente, por primera vez, un ductus arterioso persistente, en una niña de 7 años, en el Children's Hospital, en Boston. Gross era, entonces, a sus 33 años, residente jefe del Servicio de Cirugía del profesor William Ladd, quien se oponía a esta operación, a pesar de que Gross se había preparado arduamente en el laboratorio quirúrgico de la escuela de medicina de la Universidad de Har- vard (Fig. 2). Gross tuvo predecesores. Así, Munro, en 1907, en Boston, sugirió la posibilidad de obliterar un ductus arterioso y publicó en Annals of Surgery la técnica quirúrgica que había de- sarrollado en cadáveres. También en Boston, y un año antes que Gross, Streider había intentado, sin éxito, ligar un ductus compli- cado por una endocarditis6.
Robert Gross. Robert Gross, quien liga por primera vez con éxito un ductus arterioso persistente, el 26 de agosto de 1938, operación considerada “la chispa que encendió la explosión” de la cirugía cardiovascular. Cortesía de la Biblioteca Nacional de Medicina de los EE.UU. http://resource.nlm.nih. gov/101433836.
La ligadura de un ductus arterioso persistente es de gran im- portancia histórica ya que es considerada la operación que dio inicio a la cirugía cardiovascular propiamente tal 2. Robert Gross se mantuvo por mucho tiempo como un pionero de la cirugía cardiovascular. En 1945, algunos meses después que Clarence Crafoord (1899-1984), de Estocolmo, Gross efectuó una de las primeras operaciones para corregir una coartación aórtica, uti-
lizando la técnica descrita por este: resección de la coartación y anastomosis aórtica termino-terminal. Crafoord, al igual que Gross, es considerado uno de los pioneros de la cirugía, en su caso, no solo cardíaca, sino que también pulmonar2,6 (Fig. 3).
Clarence Crafoord. Clarence Crafoord, quien opera por primera vez una coartación aórtica en 1944, con resección de la estrechez y anastomosis termino-terminal. Licencia de uso de imagen: Professor Marko Turina, University Hospital, Zurich (https://commons.wikimedia.org/wiki/File:Clarence_Crafoord.jpg), “Clarence Crafoord“, https://creativecommons.org/licenses/by/3.0/legalcode.
La última fase de esta etapa extracardíaca del desarrollo de la cirugía cardiovascular la constituye la operación de shunt de Blalock-Taussig para el tratamiento de los “niños azules”, introdu-cida en 1944. La causa de esta enfermedad cianótica la explicó casi 100 años antes Antoine Fallot (1850-1911), médico francés, quien describió las cuatro características anatomo-patológicas de esta: comunicación interventricular, estenosis pulmonar, dextra- posición aórtica e hipertrofia ventricular derecha, acuñando así el término de “tetralogía”, pasando a ser conocida esta malforma- ción cardíaca como “tetralogía de Fallot”, la que no pasó de ser, en ese entonces, una curiosidad. Esto, hasta que Helen Taussig (1898-1986), en la Universidad de Johns Hopkins, observó que los niños con enfermedad cianótica grave sobrevivían más tiempo si el ductus arterioso se mantenía permeable. Dedujo, a partir de esta observación, que, si fuese posible, de alguna manera, au- mentar el flujo sanguíneo pulmonar debería aumentar también la sobrevida de estos pequeños pacientes y esta “manera” solo podía ser quirúrgica2,5,6 (Fig. 4).
Alfred Blalock y Helen Taussig. Alfred Blalock (izquierda), quien efectuó el primer shunt aorto-pulmonar, anas- tomosando la arteria subclavia a la arteria pulmonar, para el tratamiento de la estenosis pulmonar congénita, según la conceptualización de Helen Taussig (derecha), operación conocida como “shunt de Blalock-Taussig”. Esta última es, además, considerada como la fundadora de la cardiología pediátrica. Fotografías: Universidad Johns Hopkins, 1955. Cortesía de la Biblioteca Nacional de Medicina de los EE.UU. (http://resource.nlm.nih.gov/101434706; http://resource.nlm.nih.gov/101430102).
Alfred Blalock (1899-1964), en la Universidad de Vanderbilt, había desarrollado experimentalmente un modelo de hipertensión pul- monar a través de una anastomosis entre la arteria subclavia y la arteria pulmonar. Posteriormente, ya como profesor de cirugía en Johns Hopkins, desarrolló experimentalmente una de las primeras operaciones para el tratamiento de la coartación aórtica, consis- tente en una anastomosis entre la arteria subclavia y la aorta des- cendente, realizando así un bypass a la coartación2. Así, con este bagaje experimental y siguiendo las deducciones de Helen Taussig, desarrolló el shunt que lleva el nombre de ambos, consistente en una anastomosis entre una rama del cayado aórtico con la arteria pulmonar, con el objetivo de aumentar el flujo sanguíneo pulmo- nar y elevar la saturación de oxígeno en la sangre arterial (Fig. 4). El primer paciente se operó en noviembre de 1944. En 1946 Blalock presentó en el congreso de la American Surgical Association sus primeros 110 pacientes operados, cuya edad fluctuaba entre los 2 y 10 años. La mortalidad operatoria fue 23%, menos del 10% cuándo se utilizó la arteria subclavia y más del 30% cuándo se usó el tronco innominado. La recomendación hecha al congreso fue, por supuesto, efectuar una anastomosis término-lateral entre la arteria subclavia derecha y la arteria pulmonar6.
Así, al finalizar la etapa de la cirugía cardiovascular extracardíaca, ésta lo hacía con un tratamiento curativo para el ductus arterioso persistente y para la coartación aórtica y con un tratamiento pa- liativo para la tetralogía de Fallot, tres de las anomalías congénitas más frecuentes.
3Cirugía Cardíaca CerradaEsta es probablemente la etapa más espectacular del desarrollo histórico de la cirugía cardíaca. Está comprendida entre 1948 y 1954, período durante el cual se hicieron los más desesperados e ingeniosos esfuerzos para corregir lesiones y anomalías intra- cardíacas, sin detener el corazón ni interrumpir la circulación sanguínea. Sin embargo, en esta monografía nos detendremos solamente en el desarrollo de la cirugía mitral cerrada, ya que fue esta intervención quirúrgica la que abrió el camino a la cirugía cardíaca moderna, tal como la conocemos hoy en día.
Los grandes héroes y conquistadores de la cirugía mitral cerrada son Charles Bailey (1910-1993) y Dwight Harken (1910-1993). El mes es junio y el año 1948, ambos de 38 años (Figs. 5 y 6). Pero, antes que ellos hubo otros cirujanos que concibieron distintos pro- cedimientos para tratar la estenosis mitral, algunos llevaron a cabo procedimientos sin éxito, y otros, finalmente, a pesar de efectuar una operación exitosa, fueron completamente ignorados: Sir Lauder Brunton, en 1902 publicó en The Lancet una nota preliminar con el inequívoco título de: “Treating Mitral Stenosis by Surgical Methods”7. Uno de sus colegas respondió en el número siguiente: “Es posible hacer muchas cosas que son inútiles y algunas que son dañinas”2.
Elliot Cuttler, en Boston, en 1923, efectuó una valvulotomía mi- tral transventricular8. Su descripción de esta operación es espe- luznante: “…el bisturí de amígdalas fue empujado hasta encontrar lo que nos pareció debía ser el orificio mitral…se efectuó un corte en lo que pensamos era el velo aórtico de la válvula mitral…el bisturí fue rápidamente girado y se efectuó otro corte en el lado opuesto…”. La paciente, una niña de 11 años, sobrevivió por varios años, pero los seis pacientes ulteriores de Cuttler fallecieron por insuficiencia mitral masiva2.
Allen y Graham, en el medio oeste norteamericano, en 1923, operaron a una paciente de 31 años utilizando un “cardioscopio” inventado por ellos mismos, pero esta falleció en el pabellón de operaciones9.
Sir Henry Souttar, en Londres, en 1925, operó con éxito a una mujer de 19 años. El procedimiento consistió en una dilatación digital de la válvula mitral a través de una incisión en la orejue- la izquierda. La paciente mejoró relativamente y vivió cinco años más, falleciendo por una embolia cerebral10. A pesar de su éxito Souttar no volvió a operar otro caso de estenosis mitral. Veinticin- co años más tarde dándole a Harken las razones de esto señaló: “porque no pude obtener otro caso…en ese entonces era un acto de fe entre los internistas que las válvulas no eran importantes y que lo único que importaba era la condición del miocardio”2.
Así, a fines de los años veinte del siglo recién pasado menos de 10 pacientes habían sido operados y solo dos habían sobrevivi- do a la operación, ninguno de los cuales habría experimentado una mejoría objetiva, todo lo cual descorazonó a los cirujanos, los que abandonaron la válvula mitral como un objetivo quirúr- gico, a pesar de la prevalencia y gravedad de la estenosis mitral en esos años11.
Hasta que el 10 de junio de 1948 Bailey, en Filadelfia, opera con éxito por primera vez una estenosis mitral en una pacien- te de 24 años, siendo seguido seis días después, en Boston, por Harken, quien también opera con éxito a una mujer de 27 años. En ambos casos el acceso a la válvula mitral fue a través de la orejuela izquierda, por una toracotomía posterolateral iz- quierda y una pericardiotomía longitudinal. Bailey efectuó una incisión comisural, introduciendo el término “comisurotomía”, el que ganó amplia aceptación. En este primer caso, Bailey uti- lizó un bisturí digital curvo, pero posteriormente favoreció la dilatación digital con el dedo índice desnudo, para tener ma- yor sensibilidad, y utilizar como “cuchillo” la uña de este, por lo que aconsejaba dejarla crecer12. Harken, por su parte, efectuó una escisión de una pequeña parte de la válvula mitral, con un instrumento parecido al utilizado por Cuttler, aceptando cierto grado de regurgitación e introduciendo el término “valvulo- plastía”13.
Se iniciaba así la era del tratamiento quirúrgico de las patologías cardíacas adquiridas para ser seguida por las malformaciones del corazón propiamente tal, todo lo cual significó una revolución en el tratamiento de las enfermedades cardiovasculares. Bailey y Harken ingresaban para siempre en la historia de la cardiología y cirugía cardiovascular.
El camino, no obstante, había sido duro y doloroso. Harken había perdido un paciente en marzo de 1947 y Bailey uno en 1945 y otro en 1946, y, probablemente otro más en marzo de 1948. A pesar de esto y de la condena de sus pares, Bailey, poseedor de una personalidad a toda prueba, estaba absolutamente conven- cido de estar en el camino correcto. De hecho, el mismo 10 de junio de 1948 Bailey había programado dos casos en dos hospita- les diferentes. El paciente de la mañana, un caso extremo, falleció. Bailey no se amilanó, y en la tarde del mismo día opero su primer paciente con éxito, lo que cambió para siempre el curso de las enfermedades cardiovasculares2,11.
4Cirugía a Corazón Abierto Hipotermia, Circulación Extracorpórea y Circulación Cruzada Controlada14La cirugía cardíaca cerrada revolucionó el tratamiento de las cardiopatías y fue un avance inconmensurable en la historia de la medicina cardiovascular en particular y de toda la medicina en general. Sin embargo, cuándo esta estaba en pleno apo- geo, Henry Swan (1913-1996), de la Universidad de Colorado, (Fig. 7) se dirigió a la audiencia al congreso de la American Surgical Association de 1955 afirmando: “Que el ciego pero edu- cado dedo es capaz de hacer mucho dentro del corazón, debe ser amigablemente aceptado y muy admirado; que debería ser con- siderado como el mejor método en el largo plazo, es absurdo”. A continuación, Swan explicó el método desarrollado por él, para abrir el corazón y operar directamente en este. La hipotermia se inducía colocando al niño en una tina de agua muy fría, luego de la inducción anestésica. Habitualmente a los 31°C la anestesia podía ser discontinuada. La temperatura continuaba cayendo luego de remover al paciente del baño helado, para colocarlo en la mesa operatoria. A través de una toracotomía transversal con apertura de ambas pleuras, la aorta y la arte- ria pulmonar eran ocluidas en sus bases, para proceder a abrir el corazón. Swan presentó 59 casos, con una mortalidad de 20%. Concluyó señalando “…la técnica es eficaz y segura en le- siones congénitas que puedan ser reparadas a través del corazón derecho…es el método de elección para el tratamiento de las estenosis pulmonares, y de los defectos interauriculares”6,14. Si bien fue Swan quien acumuló la mayor experiencia quirúrgica, el pionero de la hipotermia y quien sentó las bases fisiológicas de ésta para ser utilizada en la práctica clínica, fue Wilfred Bi- gelow (1913-2005), en la Universidad de Toronto (Fig. 8), quien dedicó gran parte de su vida académica a la investigación de la hipotermia. Su interés por esta se inició ya como interno de medicina al tocarle atender a un hombre joven con severas quemaduras por frío. Luego, como becario de Blalock en Johns
Henry Swan. Henry Swan, de la Universidad de Colorado, quien acumuló la mayor experiencia en cirugía a corazón abierto con hipotermia se observa junto a la tina con agua fría utilizada para inducir la hipotermia. Cortesía de: https://medschool.cuanschutz.edu/medicine/about/history.
Crédito: Colección Tom Noel, y de la Biblioteca Nacional de Medicina de los EE.UU. http://resource.nlm.nih.gov/101584933X25.
Wilfred Bigelow. Wilfred Bigelow, de la Universidad de Toronto, quien conceptualizó la hipo- termia con oclusión de ambas cavas como método para efectuar cirugía a corazón abierto. Fotografía gentileza de: Canada Gairdner International Award 1959. https://gairdner.org/award_winners/wilfred-g-bigelow/.
Hopkins, Bigelow llegó a la conclusión que la naciente cirugía cardíaca necesitaba de algún método que permitiera al cirujano operar bajo visión directa en el corazón14. Como el mismo escri- bió en su libro autobiográfico, Cold Hearts: “Una noche desperté con una simple solución para el problema: enfriar todo el cuerpo, reducir los requerimientos de oxígeno, interrumpir la circulación y abrir el corazón.”15 (Bigelow también tuvo un rol preponderante en el desarrollo del marcapaso cardíaco).
Pero, como señaló Swan en su presentación: “…la hipotermia era eficaz y segura con tiempos de oclusión aórtica y pulmonar de 8 minutos o menos…!”6.
El 6 de mayo de 1953, John Gibbon (1903-1973), en el Hospital de la Universidad Thomas Jefferson en Filadelfia, cerró con éxito una comunicación interauricular en Cecilia Bavolek, una joven de 18 años, utilizando una máquina de circulación extracorpórea, desarrollada por él, en conjunto con su esposa Maly, la que asu- mió las funciones del corazón y los pulmones de la paciente por 26 minutos2,5,6,14. (Fig. 9)16.
John Gibbon, y su esposa Mary Hopkinson (Maly). John Gibbon, y su esposa Mary Hopkinson (Maly), junto a la máquina corazón-pulmón con la que Gibbon cerró por primera vez una comu- nicación interauricular con circulación extracorpórea, el 6 de mayo de 1953, en el hospital de la Universidad Thomas Jefferson, en Filadelfia16.
John Gibbon dedicó su vida al desarrollo de una máquina de cir- culación extracorpórea, que permitiera drenar la sangre veno- sa, retirar el anhídrido carbónico de esta para luego oxigenarla y devolverla a la circulación sanguínea de un paciente. La idea le surgió durante su residencia de cirugía en el Hospital Gene- ral de Massachusetts en 1931, cuando tenía 28 años, luego de ver morir desesperadamente a una joven mujer por una embolia pulmonar, después de una operación de Trendelenburg, efec- tuada como último recurso mientras la pacientes agonizaba para remover el trombo de la arteria pulmonar. Gibbon describió esta amarga experiencia señalando: “…nosotros podríamos efectuar un bypass de la obstrucción embolica de la arteria pulmonar y realizar parte del trabajo del corazón y de los pulmones de la paciente fuera de su cuerpo.” Veintidós años después, y luego de un persistente e imaginativo trabajo de investigación, lo logró17.
Dos fueron los factores que permitieron a John Gibbon coronar el trabajo de toda su vida con éxito al efectuar la primera cirugía a corazón abierto con circulación extracorpórea. El primer factor fue la síntesis en cantidad suficiente para uso clínico de hepari- na por Charles Best en 1936. Con esto era posible controlar los coágulos y embolias que originaba la circulación de la sangre por superficies sintéticas. El segundo factor fue que durante unas va- caciones en 1946 Gibbon conoció a Thomas Watson, poderoso presidente de la IBM, quien decidió dar apoyo financiero y tecno- lógico al proyecto de Gibbon1,6.
Luego de este espectacular e histórico éxito, Gibbon perdió los cuatro pacientes siguientes lo que lo llevó a desistir de cualquier intento ulterior1,2. El desarrollo de la máquina corazón-pulmón Gibbon-IBM fue continuado por John Kirklin en la Clínica Mayo, quien con la colaboración de los ingenieros de esta institución desarrolló el prototipo Mayo-Gibbon-IBM, con el que John Kirklin el 22 de mayo de 1955 cerró con éxito un defecto intracardíaco en Linda Stout, una niña de 5 años de Dakota del Norte, llevando a la Clínica Mayo a convertirse en uno de los dos centros a la van guardia en cirugía a corazón abierto de ese entonces2,17,18 (Fig. 10). El otro estaba a solo algunos kilómetros, en el mismo estado de Minnesota, y lo dirigía C. Walton Lillehei (1918-1999)19.
John Kirklin. John Kirklin, quien continuó el desarrollo de la máquina corazón-pulmón Gibbon-IBM en la Clínica Mayo, con la que a partir del 22 de mayo de 1955 ésta se convirtió en uno de los dos centros de vanguardia de la cirugía a corazón abierto, a medidos de los años cincuenta, ambos en Minne- sota. Cortesía de la Biblioteca Nacional de Medicina de los EE.UU. http://resource.nlm.nih.gov/101433850.
Walton Lillehei, sobreviviente de un linfosarcoma que requirió cirugía radical del cuello y mediastino e irradiación posopera- toria (Fig. 11), fue un cirujano académico a tiempo completo en la Universidad de Minnesota y un genuino representante de los llamados “cirujanos-fisiólogos”, quien desarrolló el “princi- pio del flujo de la vena ácigos”: bajo la oclusión de las cavas, un flujo equivalente a aquel que retornaba por las venas ácigos, un sexto o un cuarto del gasto cardíaco basal en condiciones normales, era suficiente para efectuar una operación bajo un corto circuito del corazón por un periodo de tiempo limita- do”20. Esto hacía posible la “circulación cruzada controlada” sin sobrecargar el corazón de un “donante” sano que serviría como un “oxigenador”, en general el padre o la madre de un niño. En un tiempo en que todos los otros intentos, salvo uno, habían fracasado, muy probablemente como resultado de los gran- des trastornos homeostáticos secundarios a la circulación de la sangre fuera del organismo, esto resultaba fisiológicamente ideal. En palabras expresadas posteriormente por Lillehei, en relación a las aciagas críticas de las que fue objeto, “la circula- ción cruzada controlada fue un paso esencial, porque cambió de la noche a la mañana el pesimismo universal sobre la circulación extracorpórea en optimismo”18–22.
C. Walton Lillehei. Walton Lillehei, para muchos el “Padre de la Cirugía a Corazón Abierto”, con su característica luz frontal, creador de la “Circulación Cruzada Controlada” y del Oxigenador de Burbujas. Cooper DKC. Fotografía bajo licencia: CC BY 4.0. Christiaan Barnard-The surgeon who dared: The story of the first human-to-human heart transplant. Glob Cardiol Sci Pract. 2018 Jun 30;2018(2):11. doi: 10.21542/gcsp.2018.11.
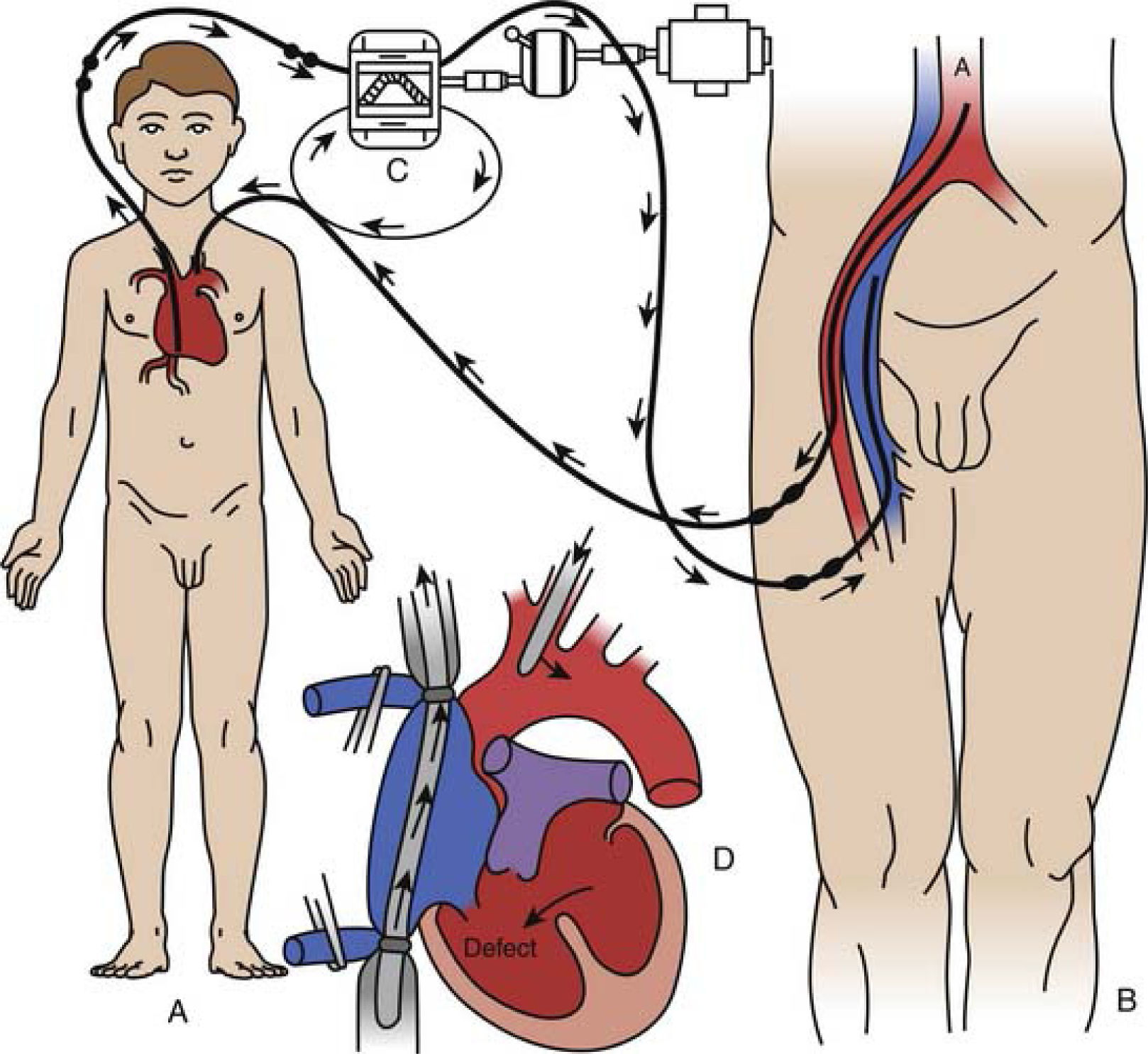
El 26 de marzo de 1954, más de un año antes que su vecino John Kirklin, C. Walton Lillehei llevó a cabo el primer cierre quirúrgico exitoso de una comunicación interventricular bajo circulación cruzada controlada, a la que siguieron 27 casos más. La técnica propiamente tal consistía en el intercambio recíproco de sangre compatible entre el sistema arterial del donante y el sistema ve- noso del paciente. Para esto se canulaban las venas cavas del pa- ciente a través de la vena yugular interna derecha con una cánula única. La arteria subclavia izquierda de este se seccionaba para introducir en esta una cánula para recibir la sangre del donante, desde la arteria femoral de este. La sangre venosa del paciente se drenaba a la vena femoral del donante por medio de una bomba de rueda excéntrica dentada. La operación se efectuaba con he- parina y durante el procedimiento el donante era hiperventilado con oxígeno 100% mientras el paciente permanecía en apnea (Fig. 12)17,18,21.
Esquema de la circulación cruzada controlada. Esquema de la circulación cruzada controlada, en la que un “donante”, habitualmente el padre o la madre de un niño, servía como oxigenador para efectuar la cirugía a corazón abierto. Figura modificada de Lillehei CW: Controlled cross circulation for direct-vision intracardiac surgery: correction of ventricular septal defects, atrioventricularis communis, and tetralogy of Fallot, Post Grad Med [Minneapolis] 17:288-396, 1955.
Lillehei y sus colaboradores fueron severamente criticados por efectuar un procedimiento con un riesgo potencial de mortali- dad del 200%. Pero la crítica no fue universal. Blalock discutió el trabajo de Lillehei presentado también al memorable congreso de la American Surgical Association de 1955, presidido nada me- nos que por Gibbon, sosteniendo: “Debo decir que nunca pen- sé que viviese para ver el día en que pudieran efectuarse este tipo de procedimientos operatorios”. Pero, luego de alabar a Lillehei y colegas, agregó: “La respuesta última será el corazón-pulmón artificial como el desarrollado por nuestro presidente Dr. Gibbon…” Lillehei cerró la discusión prediciendo “un futuro brillante para los oxigenadores artificiales, pero no para los complejos aparatos desarrollados hasta la fecha…”, agregando que estaba “esperan- do con placer anticipado el uso clínico para ese mismo año de un Original publication: http://gallery.lib.umn.edu/exhibits/show/openheart/item/1687 oxigenador artificial, tan simple que fabricarlo costará solo algunos dólares, no tendrá partes móviles y será desechable después de cada uso…”6. Dieciséis días más tarde, el 13 de mayo de 1955, nueve días antes que su vecino Kirklin, Lillehei cumplió su predicción con la introducción del oxigenador de burbujas De Wall-Lillehei, corrigiendo exitosamente una tetralogía de Fallot en un lactante de 22 meses6. (Fig. 13).
Richard De Wall junto al oxigenador de burbujas De Wall-Lillehei. Richard De Wall junto al oxigenador de burbujas De Wall-Lillehei, compuesto del tubo intercambiador de oxígeno (a la derecha), el recipiente para desburbujear (sobre éste) y el reservorio de hélice (a la izquierda), con el que 13 de mayo de 1955 Lillehei corrigió una Tetralogía de Fallot en un lactante de 22 meses. Cortesía de University of Minnesota.
La simpleza y bajo costo del oxigenador de burbujas De Wall-Li- llehei allanó el camino a la cirugía a corazón abierto para muchos equipos alrededor del mundo, la que paradójicamente hasta ese entonces solo se hacía regularmente en dos ciudades de Minneso- ta, separadas por solo 90 millas, Minneapolis y Rochester!2,5,6,18,19.
El camino se recorrió con rapidez: el 21 de septiembre de 1960 Albert Starr efectúa el primer reemplazo valvular mitral exitoso utilizando una prótesis en “canastillo” diseñada por él y el inge- niero Lowell Edwards23, el 9 de mayo de 1967 René Favaloro en la Cleveland Clinic da inicio a la cirugía coronaria24, el 3 de diciem- bre de 1967 Christiaan Barnard efectúa el primer trasplante de corazón25 y en la década de los 70 se introduce la cardioplejía con lo que se logra disminuir muy significativamente el daño is- quémico del corazón, permitiendo efectuar procedimientos cada vez más complejos y efectivos, sin apuro, en un corazón quieto y exangüe.
Declaración de conflicto de interésEl autor declara no tener conflictos de intereses.




























![Esquema de la circulación cruzada controlada. Esquema de la circulación cruzada controlada, en la que un “donante”, habitualmente el padre o la madre de un niño, servía como oxigenador para efectuar la cirugía a corazón abierto. Figura modificada de Lillehei CW: Controlled cross circulation for direct-vision intracardiac surgery: correction of ventricular septal defects, atrioventricularis communis, and tetralogy of Fallot, Post Grad Med [Minneapolis] 17:288-396, 1955. Esquema de la circulación cruzada controlada. Esquema de la circulación cruzada controlada, en la que un “donante”, habitualmente el padre o la madre de un niño, servía como oxigenador para efectuar la cirugía a corazón abierto. Figura modificada de Lillehei CW: Controlled cross circulation for direct-vision intracardiac surgery: correction of ventricular septal defects, atrioventricularis communis, and tetralogy of Fallot, Post Grad Med [Minneapolis] 17:288-396, 1955.](https://static.elsevier.es/multimedia/07168640/0000003300000003/v3_202308180617/S0716864022000487/v3_202308180617/es/main.assets/thumbnail/gr12.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)
