La formación en seguridad del paciente durante la residencia contribuye a la cultura de la seguridad y a la calidad asistencial. Un currículum para formar en seguridad incorpora distintas actividades formativas a lo largo de la especialidad y adecuadas a cada momento: cursos, talleres, sesiones de incidente crítico, rondas de seguridad, que se han descrito anteriormente, y simulación. La simulación permite el entrenamiento seguro de situaciones clínicas complejas en equipos multiprofesionales. Estructurar el aprendizaje de factor humano mediante el manejo de recursos en las crisis, y proporcionar feedback en el debriefing mejora la competencia. La simulación puede formar parte de la evaluación formativa objetiva de los residentes. Se ha demostrado que tiene resultados en el desempeño de los profesionales sanitarios, mejora la calidad de la asistencia y tiene efectos sobre los pacientes.
Patient safety training during residency contributes to the culture of safety and quality of care. Patient safety curriculum incorporates different activities throughout the specialty and appropriate to each moment: courses, workshops, critical incident sessions, safety rounds, which have been described above, and simulation. The simulation allows the safe training of complex clinical situations in multiprofessional teams. Structure the learning of human factor through the management of resources in crises, and provide feedback in debriefing improves competition. The simulation can be part of the objective formative evaluation of the residents. It has been shown to have results in the performance of health professionals, improves the quality of care and has effects on patients.
La seguridad del paciente es un grave problema sanitario por su incidencia, gravedad y coste. Disminuir los eventos adversos y el daño relacionados con la atención clínica es un reto y la formación en seguridad del paciente de los profesionales sanitarios es clave para lograrlo. La simulación se está incorporando en la formación de grado y en algunos centros para la formación de residentes y especialistas1. La simulación clínica es una metodología esencial en el aprendizaje de seguridad del paciente de los residentes. Incorporar la simulación al currículum de seguridad del paciente en la formación sanitaria especializada no solo hace más eficaz el aprendizaje de técnicas, sino que además integra conocimientos y habilidades clínicas complejas y mejora el cuidado de los pacientes.
La simulación clínica como metodología docenteLa simulación es una herramienta de aprendizaje cuyo objetivo principal es la adquisición de competencias entrenando en un ambiente lo más parecido al contexto real. Es una técnica que reemplaza, aumenta o amplifica la realidad con experiencias guiadas, que replican situaciones prácticas del mundo real de forma interactiva.
La simulación clínica se ha extendido como técnica formativa en los profesionales sanitarios por todo el mundo en los últimos 20 años2, en respuesta a una asistencia sanitaria cada vez más compleja, para mejorar la seguridad del paciente. Permite el entrenamiento en un entorno realista y seguro, sin poner en riesgo a pacientes y profesionales. Es más efectiva que los métodos tradicionales para adquirir habilidades e integrar conocimientos, además el grado de retención de lo aprendido es mayor por el componente emocional de las situaciones críticas y estas experiencias son evocadas con mayor facilidad en casos similares. Se ha demostrado que tiene efectos sobre los pacientes y disminuye las complicaciones clínicas.
Historia de la simulación clínicaEl uso de las simulaciones empieza, como otros aspectos de la seguridad, con la industria aeronáutica y el primer simulador de vuelo aparece en 1929. A partir de la segunda guerra mundial, el desarrollo de simuladores para pilotos de aviación crece de forma exponencial y en la actualidad el 40% del tiempo de entrenamiento de pilotos de F16 se realiza en base al uso de simulaciones, y el entrenamiento en el pilotaje de modelos nuevos de aeronave se hace exclusivamente por simulación. De igual forma, en las centrales nucleares el conocimiento del reactor nuclear y el comportamiento ante una crisis nuclear se ensaya por simulación de forma regular. En el uso de las simulaciones, en todos los contextos, subyace siempre el mismo principio: garantizar la seguridad y la prevención de errores críticos.
En medicina el desarrollo de la simulación ha tenido lugar impulsada por varios hitos: 1) la importancia de los derechos de los pacientes desde el desarrollo de la bioética tras la declaración de Helsinski en 1964, que protege a los individuos como sujetos de experimentación (un aprendiz no debe realizar su primera técnica en un paciente); 2) el cambio en la educación médica, con la necesidad de formar y evaluar competencias objetivables, pero con un menor tiempo para llevarlo a cabo (menor número de guardias, tiempos de trabajo, etc.) y 3) el desarrollo tecnológico en computación, electrónica, nuevos materiales y la realidad virtual.
El simulador clínicoEl primer maniquí médico se introduce en 1911 para realizar sondajes y punciones, en 1950 aparece el siguiente para enseñar la reanimación cardiopulmonar, en los 90 añaden la función cardiaca, la respiratoria, la monitorización y la vía aérea y en 2010 se incorporan software más avanzados y sensación auditiva, táctil y visual. Actualmente existen diferentes modelos para tareas o técnicas concretas y para simular el ambiente complejo de una situación clínica.
Los simuladores se suelen dividir en los de baja tecnología y alta tecnología3. Los de baja tecnología son simuladores que no interactúan con el alumno, son sencillos, de plástico o sintéticos para practicar procedimientos clínicos básicos como las punciones (venosas, arteriales y de cavidades), la intubación, las suturas, etc. Los simuladores de alta tecnología son modelos basados en el uso de ordenadores, utilizando hardware y software emiten respuestas y son capaces de imitar situaciones complejas, con el fin de aumentar el realismo de la simulación. Los simuladores de alta fidelidad cuentan con recursos audiovisuales y táctiles integrados, de esta forma se pueden entrenar tareas como endoscopias, cateterización cardiaca, laparoscopias. Algunos modelos asocian metodología de realidad virtual.
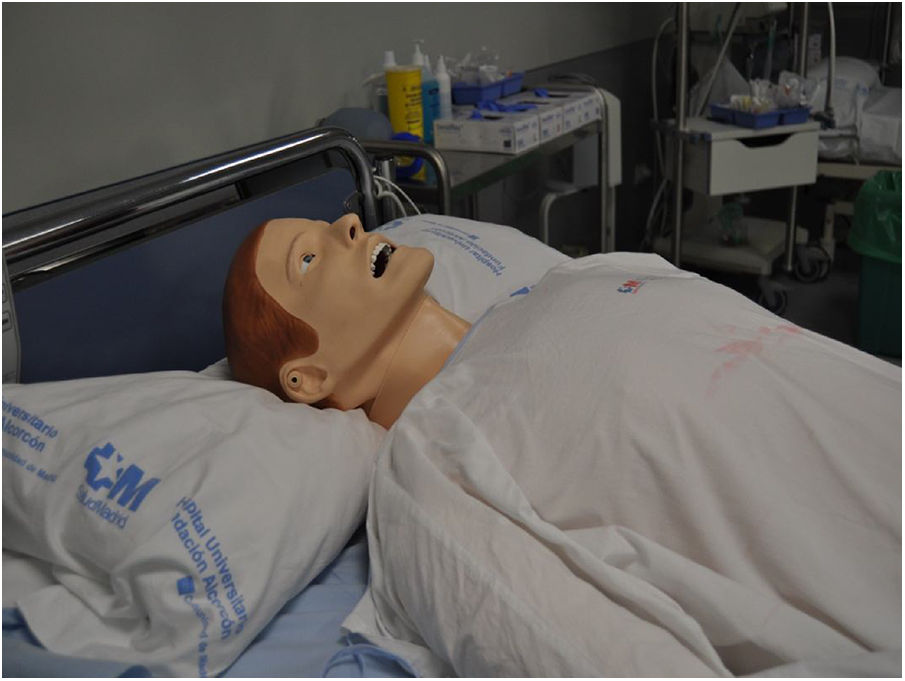
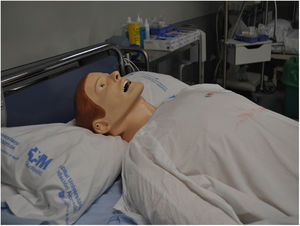
Los maniquíes de alta tecnología (fig. 1) son los que se utilizan en la simulación clínica y reproducen el cuerpo humano completo con un software que dota al muñeco de todas las funciones cardiacas, vasculares y pulmonares. Según la intervención del alumno emite una respuesta que el instructor programa y dirige. De esta forma el simulador puede mantener un diálogo con el alumno respondiendo a las preguntas de la historia clínica, el alumno explora y encuentra pulsos, ruidos respiratorios, cardiacos, abdominales, secreciones, expectoración, edema de lengua y de glotis, vómitos, líquidos en los circuitos vasculares, vejiga, estómago, pleura, pulsos, parpadea, hay reacción pupilar y lagrimeo. Permite la monitorización continua de gran número de parámetros y la realización de muchas técnicas e intervenciones médicas y quirúrgicas4 (cateterización de vías centrales y periféricas, intubación, sondajes, punciones de cavidades, ventilación mecánica…).
Los modelos de simuladores de paciente adulto son METI-HPS y SimMan, para simulación obstétrica NOELLE y para pediátrica PediaSim o BabySim. Estos modelos permiten diseñar casos clínicos completos: el participante debe explorar al robot, llegar a una orientación clínica y tomar decisiones según el caso lo requiera.
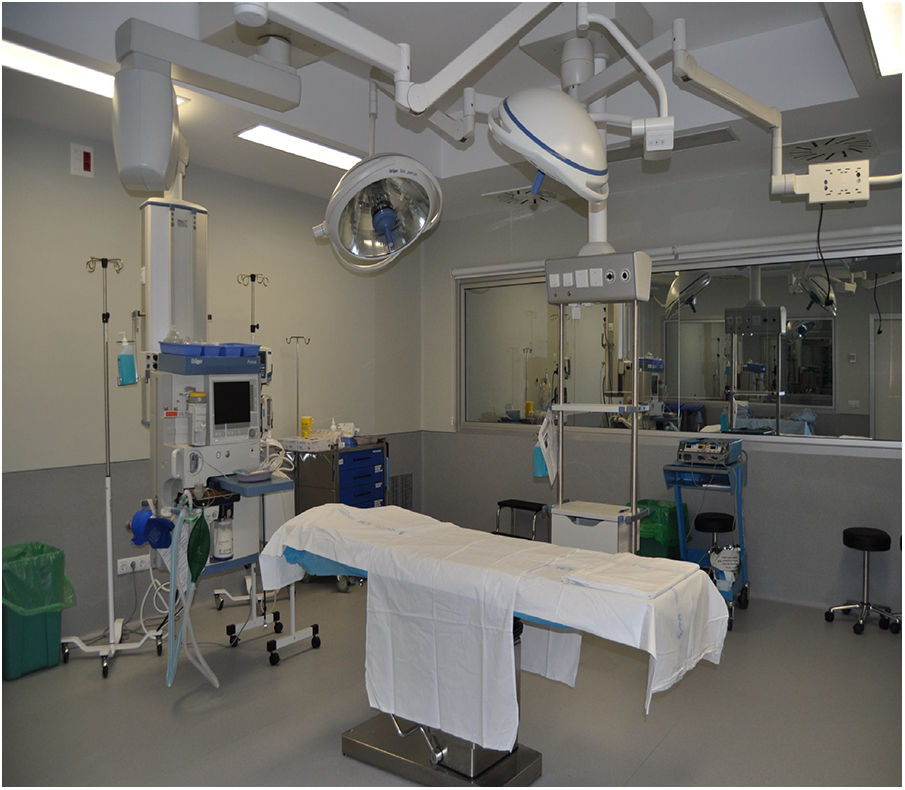
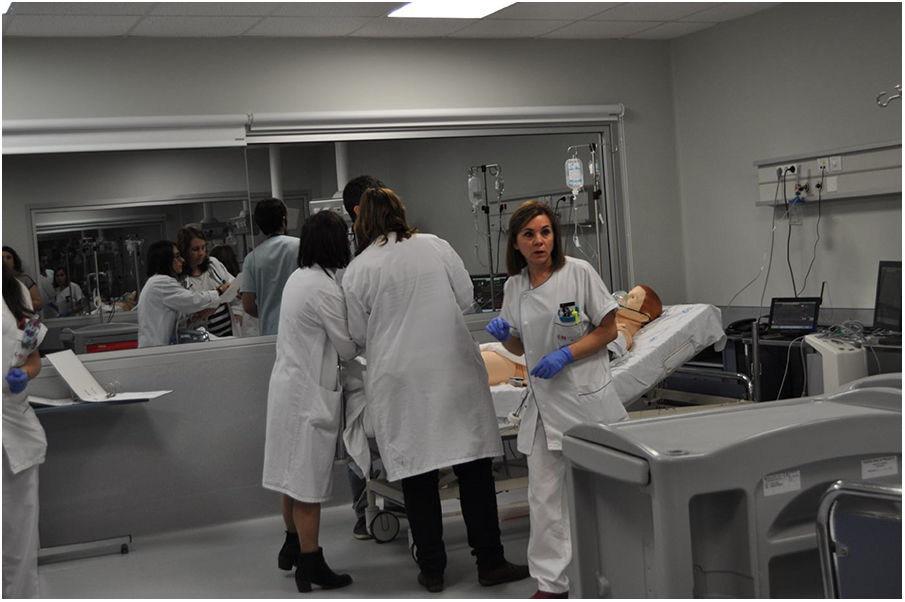
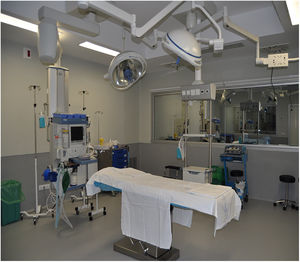
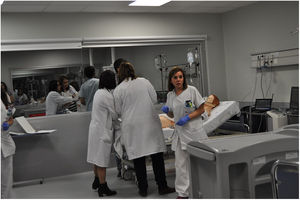
El espacio donde suceden las actividades de simulación se sitúa en un entorno decorado como las áreas asistenciales correspondientes: urgencias, hospitalización, quirófano, reanimación, UCI, consulta, lo que resulta en un elevado realismo (figs. 2-4). Está dotado de un sistema de videograbación que permite grabar y mostrar la grabación en la reflexión posterior, de forma que el alumno puede ver lo que ha hecho, no lo que cree que ha hecho.
El simulador, sea de la complejidad que sea, es un mero instrumento. El mérito de un simulador no es su complejidad sino su utilidad y la frecuencia y aceptación para su uso. Para poder llevar a cabo los escenarios de simulación es preciso formar a los instructores-tutores tanto en el manejo del maniquí como en el diseño e implementación de las actividades. El esfuerzo requerido por los tutores para adquirir las habilidades necesarias es mucho mayor que para otras metodologías. El tiempo necesario para planificar y ejecutar cada actividad es elevado. En resumen, es necesario dotar de importantes recursos materiales, humanos y económicos para poder desarrollar y mantener en el tiempo cualquier actividad de simulación.
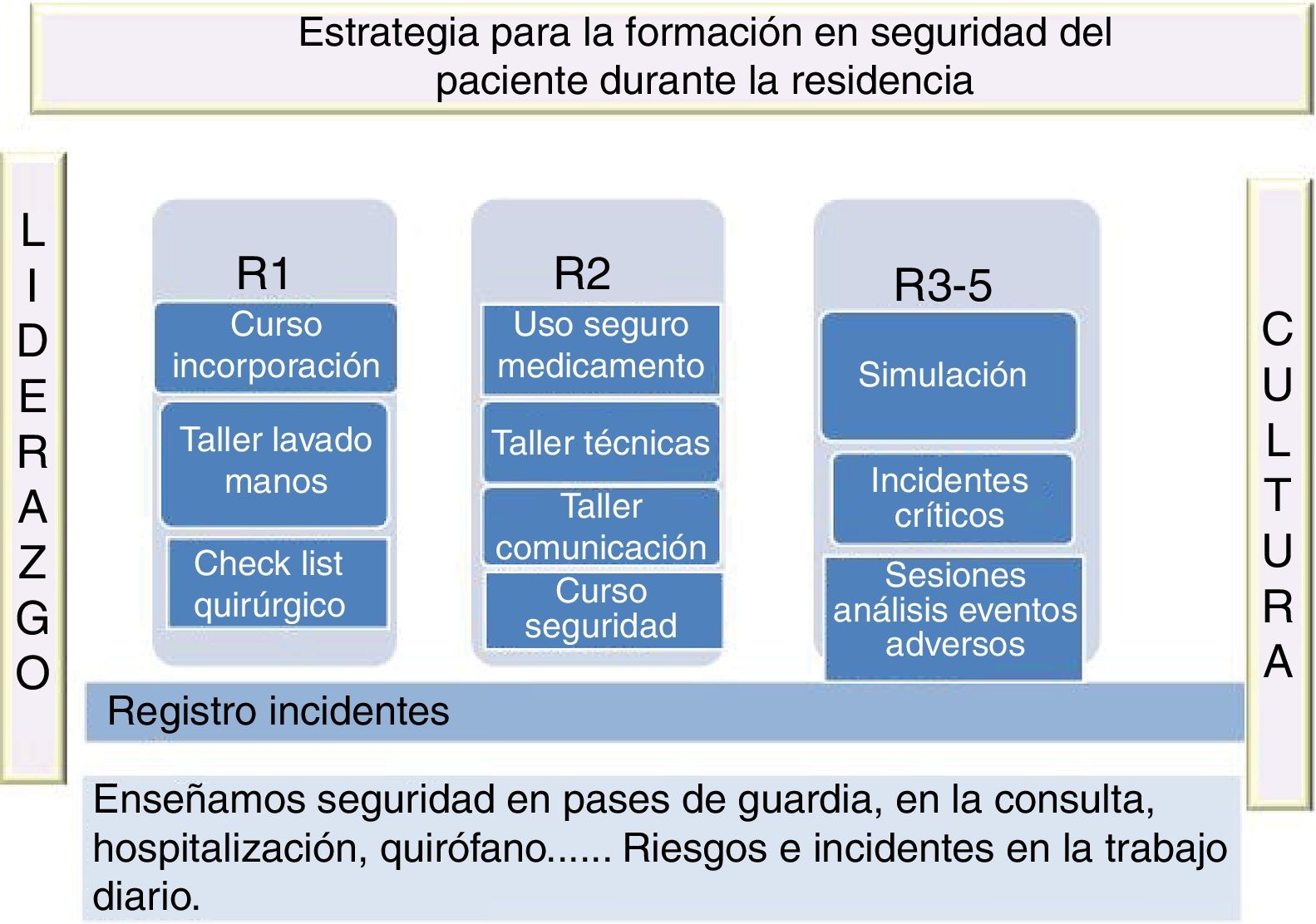
Objetivos de la simulación clínicaToda actividad de simulación requiere fijar en primer lugar las necesidades de los profesionales que se van a formar, las competencias a entrenar y los objetivos docentes5. En el Hospital Universitario Fundación Alcorcón, hemos centrado nuestras actividades de simulación para los residentes en la competencia seguridad del paciente.
Para cada caso de simulación fijamos objetivos docentes clínicos y no clínicos, trabajando el factor humano en todos sus aspectos. Los objetivos docentes clínicos los orientamos a los síndromes de mayor gravedad de las especialidades que participan. Para los objetivos no clínicos y trabajar el factor humano seguimos los puntos del Crisis Resource Management (CRM) que veremos más adelante.
Los grupos son reducidos, de unos 8-12 participantes, integrando las distintas profesiones del equipo asistencial: médicos, residentes y enfermeras, pero también de distintas especialidades y servicios. Los tutores-instructores diseñan los casos teniendo en cuenta quiénes son los participantes (especialidad, año de residencia…) y con una dificultad progresiva.
Estructura de la actividad de simulación clínicaComo preparación previa a la simulación, remitimos a los residentes antes del curso lecturas y una bibliografía básica relacionada con la seguridad del paciente y con el factor humano, así como material web para consultar y dónde pueden encontrar también cursos online de las instituciones más importantes (Ministerio de Sanidad, Institute for Healthcare Improvement).
La estructura de la simulación se divide en cuatro fases:
- 1.
La preparación del escenario y del caso, donde los instructores programan el maniquí con los cambios que tienen que ocurrir tanto en el muñeco, como en el escenario para imitar la realidad. Son necesarios unos 60 min por caso y al menos 3 instructores.
- 2.
La segunda fase es el briefing o sesión de orientación en la que se recibe a los residentes y resto de profesionales que realizarán la simulación y se da la información que necesitan para realizar dicha simulación. Incorporamos una breve introducción sobre la importancia de la seguridad del paciente y del factor humano en la génesis de los eventos adversos. Cada miembro del equipo se presenta y conocen el entorno donde van a trabajar, creando un ambiente distendido y de confianza fundamental para el ejercicio. Se establece el contrato de confidencialidad y el de ficción y los roles de los participantes. Es importante partir de la premisa de que, aunque se intenta simular de forma lo más fiel a la realidad, el maniquí es un muñeco y es necesario comprometerse a participar en el papel adjudicado. Igual de importante es reconocer la valía de cada uno de los miembros del equipo, su interés por la mejora en la atención a sus pacientes y que todos los participantes tenemos el objetivo de aprender, este es el principio básico de la simulación.
- 3.
Desarrollo del caso de 20 min: entra el equipo en el escenario, habitualmente entre 3 y 6 participantes, el resto verán la simulación a través del cristal reflectante. Conocen al paciente, familiar, equipo y se hace la historia. A continuación, los datos clínicos se hacen más relevantes, se realiza un enfoque diagnóstico, se toman decisiones clínicas y equipo, paciente y familia interactúan. Tras ello los problemas se hacen evidentes y el paciente evoluciona según la actuación clínica hacia la estabilización, mejoría o deterioro. Finalmente se resuelve el caso clínico según las decisiones y los tratamientos llevados a cabo. Los tutores-instructores manejan el software del maniquí y generan los cambios de las condiciones fisiológicas que verán en el escenario y además observan el desempeño de los participantes y registran las acciones en cada tiempo. Dentro del escenario introducimos un facilitador que ayuda a los participantes y a los instructores.
- 4.
La última fase es el debriefing o análisis grupal, que es la parte más importante, en la que se construye la reflexión, el pensamiento crítico y el feed-back. Se divide en tres partes: en la primera el instructor pide al equipo que ha realizado la simulación que exprese cómo se han sentido en el escenario y las emociones experimentadas. La segunda fase es la del análisis de lo relacionado con los objetivos clínicos (evaluación del síndrome, diagnóstico y tratamiento) y por otra parte lo relacionado con los objetivos no clínicos (factor humano-CRM), revisando las cosas que se hicieron bien y aquellas otras que se podrían hacer de otra forma. El tutor-instructor guía el debriefing mediante preguntas abiertas y favoreciendo la participación de todos los miembros del equipo y del resto de participantes. En la tercera fase se cierra el debriefing preguntando qué se llevan a casa y qué podrían aplicar en su práctica diaria. La grabación durante la resolución del caso y su reproducción en el debriefing, permite a los participantes observar errores de comportamiento que no perciben por otro método.
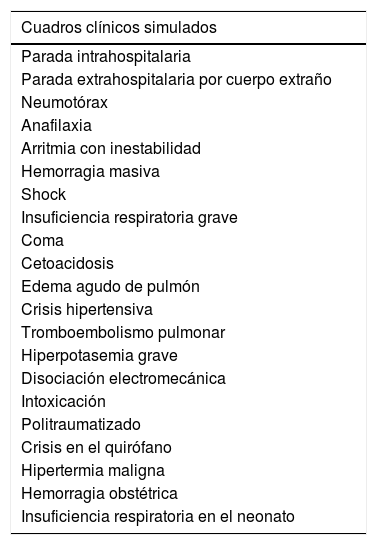
Planteamos escenarios de situaciones de gravedad, donde la vida del paciente está en riesgo y donde la actuación rápida y coordinada tiene éxito. Las patologías son diversas y abarcan situacionescríticas anestésicas, obstétricas, pediátricas y médicas. En la tabla 1 se describen los cuadros clínicos que se desarrollan.
| Cuadros clínicos simulados |
|---|
| Parada intrahospitalaria |
| Parada extrahospitalaria por cuerpo extraño |
| Neumotórax |
| Anafilaxia |
| Arritmia con inestabilidad |
| Hemorragia masiva |
| Shock |
| Insuficiencia respiratoria grave |
| Coma |
| Cetoacidosis |
| Edema agudo de pulmón |
| Crisis hipertensiva |
| Tromboembolismo pulmonar |
| Hiperpotasemia grave |
| Disociación electromecánica |
| Intoxicación |
| Politraumatizado |
| Crisis en el quirófano |
| Hipertermia maligna |
| Hemorragia obstétrica |
| Insuficiencia respiratoria en el neonato |
La mayoría de las acciones formativas tradicionales se centran en la resolución de un cuadro clínico basándose en conocimientos y habilidades técnicas. Sin embargo, ni en las facultades de enfermería o medicina ni durante la especialidad se trabajan estructuradamente otras competencias como la comunicación y el trabajo en equipo, que se han demostrado claves para la resolución de situaciones de crisis en la actividad asistencial. Así, el conocimiento clínico y las habilidades técnicas por sí solos no garantizan el éxito de la crisis, ni una combinación de clínicos expertos garantiza la formación de un equipo experto. En los últimos años ha surgido un creciente interés por el estudio de los factores humanos que influyen en el rendimiento profesional; aquellos factores que no están directamente relacionados con el conocimiento médico, sino con el comportamiento humano y que suponen barreras para transformar este conocimiento en decisiones clínicas acertadas y acciones apropiadas en el equipo.
En el escenario de simulación exponemos a los participantes a una situación de crisis similar a cualquier evento en la clínica, pero desarrollado en un menor periodo de tiempo6. Los escenarios clínicos abarcan procesos clínicos graves. Entrenamos la realidad de la actividad clínica ante un paciente agudamente enfermo: sistema de trabajo complejo, con varios profesionales, en condiciones de incertidumbre, presionados por el tiempo, con sobrecarga de tareas, la activación emocional y todos estos factores facilitan la aparición de eventos adversos, incluso entre personal cualificado.
Trabajamos el factor humano, que sabemos es responsable del 70% de los eventos adversos, siguiendo el esquema del CRM o manejo de recursos en las crisis7. Este concepto CRM fue introducido por primera vez en la aviación y posteriormente fue adaptado a la sanidad por el anestesiólogo David Gaba8. El CRM se centra en la utilización eficaz de todos los recursos disponibles. Ello incluye a todas las personas implicadas con sus conocimientos y habilidades, así como con sus limitaciones, y al uso del equipamiento disponible. Los principios del CRM están íntimamente relacionados con factores que mejoran la seguridad, ya que buscan detectar los errores lo antes posible y minimizar las consecuencias si estos se han producido.
En la simulación, como en la realidad, el rendimiento final depende no solo de la actuación del individuo como miembro del equipo, sino de la habilidad de todos sus componentes para funcionar como colectivo de modo coordinado y efectivo. Para ello el equipo debe tener un objetivo común, compartir la responsabilidad y respetar las habilidades y limitaciones de todos los miembros. La cooperación y la coordinación promueven la utilización de todos los recursos disponibles, previniendo duplicidades y mejorando el rendimiento.
En el debriefing se revisan los puntos clave para el comportamiento individual y del equipo durante las crisis: comunicación eficaz, trabajo en equipo, liderazgo, reparto de tareas, modelo mental común, reevaluación periódica, priorización… En cada caso se eligen dos de los puntos que han sido experimentados por el equipo durante la simulación. Las claves del manejo de recursos en las crisis se describen en la tabla 2 y se pueden clasificar en cuatro categorías: cooperación/comunicación, coordinación, conciencia del entorno y toma de decisiones.
Principios del Crisis Resource Management (CRM)
| Claves del manejo de recursos en la crisis |
|---|
| 1. Conocer el entorno |
| 2. Anticipar y planificar |
| 3. Pedir ayuda pronto |
| 4. Ejercer el liderazgo y saber seguirlo |
| 5. Distribuir la carga de trabajo |
| 6. Movilizar todos los recursos disponibles |
| 7. Comunicarse eficientemente |
| 8. Utilizar toda la información disponible |
| 9. Prevenir y manejar los errores de fijación |
| 10. Comprobaciones cruzadas (dobles) |
| 11. Utilizar ayudas cognitivas |
| 12. Reevaluar periódicamente |
| 13. Buen trabajo de equipo |
| 14. Repartir la atención de forma juiciosa |
| 15. Establecer prioridades de forma dinámica |
Para que el aprendizaje en simulación sea más efectivo es necesario dar feed-back inmediato y constructivo. Sin feed-back apropiado y a tiempo los residentes no pueden aprender del error y del éxito, incorporar nuevas estrategias y mejorar sus habilidades, actitudes y comportamientos. Esta es la parte más importante porque nos va a permitir reflexionar sobre el rendimiento, lo que se ha hecho bien para repetirlo y los puntos que se pueden mejorar, detectarlos y ofrecer la comparación entre lo que se ha realizado y lo que se considera lo óptimo9.
El término debriefing se ha copiado también del mundo militar y se define como la conversación entre varias personas para revisar un evento real o simulado, en la que los participantes analizan sus acciones y reflexionan sobre el papel de los procesos de pensamiento, las habilidades psicomotrices y los estados emocionales para mejorar o mantener su rendimiento en el futuro.
La reflexión sobre la acción es parte fundamental del aprendizaje en el adulto. La teoría del aprendizaje de Kolb muestra que el aprendizaje en el adulto ocurre fundamentalmente desde la experiencia, nuestra actividad asistencial evoca en nosotros una reflexión, y de esa reflexión sobre la acción extraemos nuevos principios o conceptos, que posteriormente generalizamos y aplicamos en la siguiente experiencia. Una reflexión rigurosa, que examina los valores, presunciones y conocimientos que han guiado nuestra acción, hace que el aprendizaje sea más eficaz. Siguiendo esta teoría, el instructor-tutor guía el análisis de los resultados clínicos de la simulación centrado no solo en la acción realizada, sino que aborda también los modelos mentales que subyacen a dicha acción y por los que se puede explicar lo ocurrido. De esta forma se logra un efecto más profundo y duradero en la actuación futura. El instructor-tutor a través de preguntas abiertas ayuda a que el participante explicite su modelo mental, el cual ha sido el origen de su acción, y tras ello, invita a buscar otros modelos o él mismo los ofrece como alternativa al inicial para que mejoren la acción.
Existen varios métodos para realizar el debriefing. El debriefing plus/delta en el que el instructor guía a los participantes para reconocer los aspectos que se han hecho bien y se colocan en la columna «+» y en la columna «delta» los aspectos más débiles y el comportamiento que los mejora. En el debriefing con buen juicio, descrito por el Center for Medical Simulation (Cambridge, Massachusetts), se exploran las perspectivas del participante y el instructor expone de modo abierto los criterios de lo que sería la mejor acción. Para que el debriefing sea eficiente y no amenazante es esencial que el instructor sea capaz de examinar y revelar sus propios modelos mentales con los que interpreta la situación clínica observada y que sea capaz de compartir sus propias experiencias10.
En resumen, el debriefing utiliza la indagación para poner de manifiesto los marcos mentales que explican la diferencia entre el rendimiento clínico esperado y el observado (que puede ser positiva o negativa), proporciona feed-back adaptado a las necesidades del residente y ayuda a elaborar nuevos modelos mentales que le permiten desarrollar acciones nuevas y más efectivas en situaciones similares y mejorar el rendimiento clínico en el futuro.
La simulación en la evaluación formativa y objetiva de los residentesLa simulación también es una valiosa herramienta de evaluación formativa por competencias11. Durante el escenario el desempeño de un profesional es posible objetivar los conocimientos aplicados en la acción, habilidades técnicas, comunicación eficaz, liderazgo, uso de recursos o trabajo en equipo. Gracias a ello se está utilizando en la acreditación y reacreditación de algunas especialidades como Anestesia y Medicina Intensiva. Sin embargo, queda mucho trabajo por realizar en la validación de las distintas escalas y metodologías de evaluación basadas en simulación.
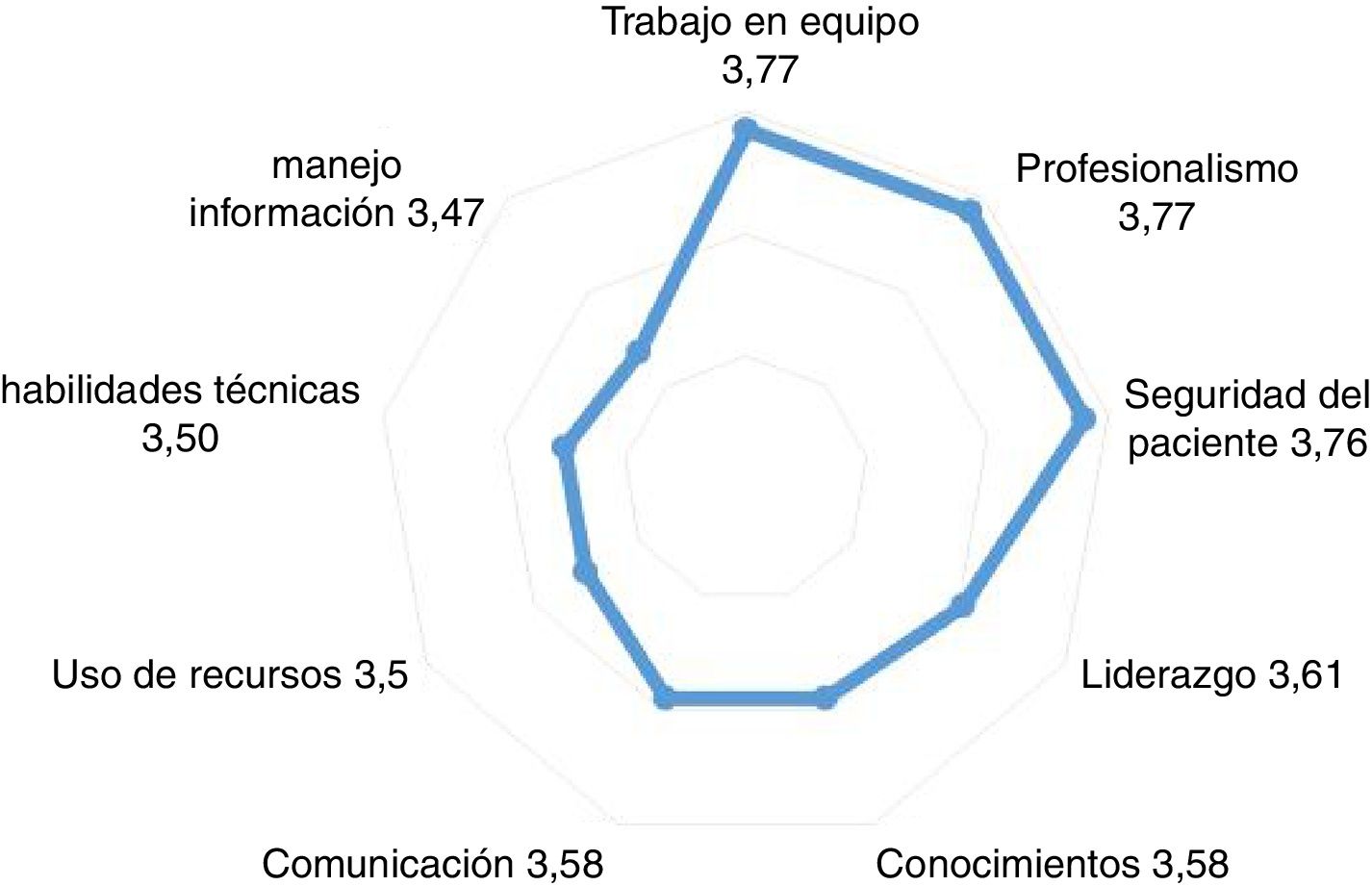
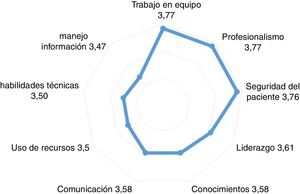
Resultados de la simulaciónEs necesario medir los resultados de las actividades de simulación. Los cuestionarios de satisfacción habituales en las actividades formativas proporcionan una alta valoración por los alumnos12 y la percepción de mejora en todas las competencias (fig. 5).
El impacto de la simulación en el desempeño de los residentes ha sido valorado en distintos campos. Su uso ha demostrado mejoras en el desempeño en anestesia, medicina intensiva, medicina de urgencia y pediatría. En el área quirúrgica, permite adquirir habilidades básicas laparoscópicas con buenos resultados en sala operatoria para procedimientos como colecistectomías. En obstetricia también mejora la realización de amniocentesis bajo ultrasonografía, el manejo de la distocia de hombro y de emergencias obstétricas y trauma.
Los resultados de la simulación sobre eventos clínicos están empezando a llegar13. Los equipos de parada mejoran su adherencia a protocolos de soporte vital avanzado tras un programa basado en simulación clínica. Los equipos entrenados en el manejo de crisis obstétricas tienen menos complicaciones y mejores resultados perinatales en términos de encefalopatía hipóxico-isquémica y la prueba de Apgar a los 5min; con el entrenamiento de distocia de hombro logran una reducción del daño neonatal de 9,3% a 2,3%.
Ventajas y desventajas de la simulaciónLos beneficios de la simulación en la mejora de la seguridad del paciente son claros14: proporciona un ambiente sin riesgo para los pacientes, permite entrenar situaciones poco frecuentes o muy frecuentes con presión, también nuevas técnicas o procedimientos. Integra conocimientos y habilidades clínicas complejas. Favorece el aprendizaje colaborativo, se aprende a trabajar en equipo y en los factores humanos relacionados con la seguridad: comunicación, relaciones interpersonales, liderazgo. Permite equivocarse y aprender del error, los participantes ven los resultados de sus acciones. Se logra una mayor transferencia de la formación desde la teoría a la práctica, ya que se basa en la reflexión sobre la acción, es un aprendizaje emocional y motivador con un gran impacto en la curva de aprendizaje y en el desarrollo de competencias. La multiprofesionalidad actúa como factor de integración del trabajo en equipo. Es transferible al entorno clínico, mejora el rendimiento profesional, mejora el cuidado de los pacientes y disminuye las complicaciones clínicas15. Nos sirve como herramienta de evaluación.
Como desventajas están las limitaciones del simulador y del escenario, el «casi» realismo, los grupos pequeños, los participantes hipervigilantes o no lograr el clima deseado. Pero la fundamental es el coste no solo del simulador, sino del escenario, tiempo de instructores y su entrenamiento. Muchos centros han adquirido un simulador que no han llegado a utilizar o lo han hecho en pocas ocasiones.
La simulación solo tiene éxito cuando está dotada de recursos, los instructores están entrenados, se realiza aprendizaje basado en el equipo, hay retroalimentación, se diseñan las actividades formativas orientadas hacia las necesidades, se transfiere a la práctica, se miden los resultados y se integra en un currículum.
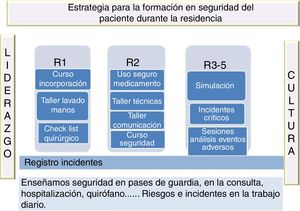
En la primera de este artículo, ya presentamos una propuesta realista de currículum de seguridad del paciente incorporando la simulación (fig. 6). La actividad asistencial requiere del trabajo en equipo multidisciplinar, donde se manejan herramientas como la coordinación y la comunicación. Es esperable la ampliación de su uso, particularmente en el entrenamiento de equipos y en eventos infrecuentes o catastróficos, nuevas técnicas y procedimientos, el diseño de nuevo instrumental y equipamiento e incluso en el mantenimiento de la competencia de todos los profesionales tanto en formación como ya formados y a lo largo de toda la vida laboral. El entrenamiento mediante simulación clínica mejora el desempeño de los profesionales sanitarios, mejora la calidad de la asistencia y tiene efectos sobre los pacientes.
Recuerda- 1.
La simulación proporciona a los residentes un aprendizaje de seguridad del paciente más eficaz que otros métodos tradicionales, en un entorno realista y seguro sin poner en riesgo a pacientes y profesionales.
- 2.
Permite el aprendizaje de numerosos escenarios clínicos y es fundamental para el entrenamiento de equipos multiprofesionales, de eventos infrecuentes o catastróficos y para nuevas técnicas o procedimientos.
- 3.
El diseño de los escenarios de simulación se orienta hacia objetivos clínicos y no clínicos, permitiendo trabajar todos los aspectos del factor humano como la comunicación eficaz y el trabajo en equipo.
- 4.
El debriefing tras la simulación es la parte más importante ya que proporciona feed-back inmediato y constructivo, permite al residente aprender del error y del éxito, incorporar nuevas estrategias y mejorar sus habilidades, actitudes y comportamientos.
- 5.
La simulación se utiliza en la evaluación objetiva por competencias de los residentes y para la certificación y recertificación de los profesionales sanitarios. Se ha demostrado que mejora el desempeño de los profesionales y tiene efectos sobre los pacientes, disminuyendo las complicaciones clínicas.
- 6.
La simulación requiere de una organización y gestión adecuadas con importantes recursos materiales, humanos y económicos. Para que su implantación tenga éxito además de proporcionar recursos, es necesario diseñar las actividades formativas orientadas hacia las necesidades, transferir los logros a la práctica, medir los resultados e integrarla en un currículum.